абсцессы головного и спинного мозга
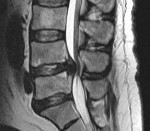
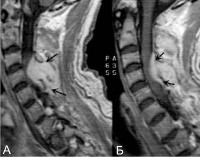
Спинальный эпидуральный абсцесс
Спинальный эпидуральный абсцесс — ограниченное гнойное воспаление эпидурального спинномозгового пространства. Проявляется острой болью в спине, трансформирующейся в корешковый синдром, появлением и прогрессированием парезов, тазовых расстройств и чувствительных нарушений в соответствии с топикой абсцесса. В ходе диагностики оптимальным является проведение МРТ спинного мозга, при отсутствии такой возможности — спинальной пункции и миелографии. Лечение состоит в как можно более ранней оперативной декомпрессии спинного мозга с дренированием абсцесса, проводимой на фоне массивной антибиотикотерапии.
Общие сведения
Спинальный эпидуральный абсцесс — локальный гнойно-воспалительный процесс, возникающий в эпидуральном пространстве. Последнее представляет собой щель, располагающуюся между твердой (дуральной) спинальной мозговой оболочкой и стенками позвоночного канала. Эпидуральное пространство заполнено рыхлой клетчаткой и венозными сплетениями. По нему гнойное воспаление может распространяться в церебральном или каудальном направлении, занимая пространство, соответствующее нескольким позвоночным сегментам.
Причины спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс может возникнуть в результате распространения гнойного воспаления из рядом расположенных структур при остеомиелите или туберкулезе позвоночника, абсцессе поясничной мышцы, пролежнях, ретроперитонеальном абсцессе. Примерно до 30 % случаев эпидурального абсцедирования связаны с проникновением инфекции вследствие травмы позвоночника, например, перелома позвонка с вклинением его частей или осколков в клетчатку эпидурального пространства. Возможно образование посттравматической гематомы с ее последующим нагноением. В редких случаях спинальный эпидуральный абсцесс формируется как осложнение эпидуральной анестезии, люмбальных пункций или хирургических операций на позвоночнике.
Немаловажное значение в развитии абсцедирования имеет иммунокомпрометированное состояние организма больного, при котором проникающие в субдуральное пространство микроорганизмы не получают достойного отпора иммунной системы. Причинами снижения иммунного ответа могут быть пожилой возраст, хронический алкоголизм, наркомания, ВИЧ-инфекция, сахарный диабет и др.
Формирование абсцесса в спинальном эпидуральном пространстве сопровождается развитием ликвороциркуляторного блока и нарастающей компрессией спинного мозга. В отсутствие быстрой ликвидации абсцесса в спинном мозге на фоне сдавления происходят необратимые дегенеративные процессы, влекущие за собой формирование стойкого неврологического дефицита.
Симптомы спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс манифестирует соответствующей его локализации разлитой болью в спине, подъемом температуры тела до высоких цифр, ознобами. Отмечается локальная ригидность позвоночных мышц, болезненность перкуссии остистых отростков, положительные симптомы натяжения. Затем наступает 2-я стадия болезни — боль трансформируется в корешковый синдром, что сопровождается снижением сухожильных рефлексов в соответствии с уровнем поражения. На 3-ей стадии возникают парезы и тазовые нарушения, свидетельствующие о компрессии проводящих спинальных путей, зачастую наблюдаются парестезии. Переход в 4-ую стадию сопровождается быстрым нарастанием парезов вплоть до полных параличей, проводниковыми нарушениями чувствительности.
Неврологическая картина неспецифична. Периферические вялые параличи отмечаются на уровне локализации субдурального абсцесса, а ниже этого уровня определяются проводниковые расстройства: центральные параличи и сенсорные нарушения. В проекции абсцесса на поверхности спины может наблюдаться гиперемия кожи и отечность подлежащих тканей.
Скорость развития клиники в соответствии с указанными выше стадиями вариативна. Острый субдуральный абсцесс характеризуется формированием параличей спустя несколько суток от дебюта болезни, хронический — через 2-3 недели. При хроническом абсцессе высокая лихорадка зачастую отсутствует, чаще наблюдается субфебрилитет. Трансформация острого абсцесса в хронический сопровождается снижением температуры тела и некоторой стабилизацией клиники, иногда уменьшением выраженности симптомов спинальной компрессии. Течение хронического абсцесса представляет собой смену обострений и затуханий клинических симптомов.
Диагностика спинального эпидурального абсцесса
Неспецифичность симптомов и данных неврологического статуса не позволяют неврологу и нейрохирургу достоверно диагностировать спинальный субдуральный абсцесс. Заподозрить его можно при наличии инфекционного процесса в области позвоночного столба или удаленного очага гнойной инфекции. При остром процессе возникают соответствующие изменения в клиническом анализе крови (ускорение СОЭ, лейкоцитоз), хронический абсцесс характеризуется слабой выраженностью островоспалительных изменений крови. Данные о характере возбудителя может дать бакпосев крови.
Проведение рентгенографии позвоночника помогает выявить или исключить остеомиелит и туберкулезный спондилит. Люмбальная пункция возможна только при расположении абсцесса выше нижнегрудных сегментов. Поражение ниже грудного уровня является противопоказанием для ее проведения, поскольку существует опасность внесения пункционной иглой инфекции в арахноидальное пространство с развитием гнойного менингита. В таких случаях возможна субокципитальная пункция.
Люмбальную или субокципитальную пункцию совмещают с проведением соответственно восходящей или нисходящей миелографии. Последняя выявляет экстрадуральное (частичное или полное) сдавление спинного мозга, однако малоинформативна в отношении дифференциации вызвавшего компрессию объемного образования, т. е. не может различить абсцесс, гематому и опухоль спинного мозга. Наиболее надежным и безопасным способом диагностировать спинальный субдуральный абсцесс является проведение КТ, оптимально — МРТ позвоночника.
Лечение и прогноз спинального эпидурального абсцесса
Спинальный эпидуральный абсцесс является показанием к срочному хирургическому вмешательству. Проводится декомпрессия спинного мозга путем ламинэктомии и дренирование субдурального пространства. При наличии остеомиелита в ходе операции производится удаление нежизнеспособных костных тканей с последующей фиксацией позвоночника. Своевременно проведенная операция предотвращает развитие парезов или уменьшает их степень.
Антибиотикотерапия начинается эмпирически (до получения результатов бакпосева) еще на стадии предоперационной подготовки с парентерального введения препаратов широкого спектра (амоксициллина, рифампицина, ванкомицина, цефотаксима), их комбинации или комбинированных антибактериальных препаратов (например, амоксициллин+клавулановая кислота). Затем переходят на пероральный прием антибиотиков. Продолжительность лечения антибиотиками составляет от 1 до 2 мес. При диагностике туберкулеза проводится консультация фтизиатра и назначается противотуберкулезная терапия.
От 18% до 23% случаев субдурального абсцесса спинного мозга заканчиваются смертельным исходом в результате сепсиса, ТЭЛА и др. осложнений. Наиболее неблагоприятный прогноз у пожилых пациентов при осуществлении хирургического вмешательства после развития параличей. При ранней диагностике и проведении оперативного лечения до возникновения парезов прогноз благоприятный. После операции отмечается остановка прогрессирования неврологических нарушений. Однако при выраженном характере неврологического дефицита его регресс не происходит даже в случаях, когда оперативное лечение проводилось в первые 6-12 ч его появления.
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Симптомы абсцессов головного и спинного мозга
Диагностика абсцессов головного и спинного мозга
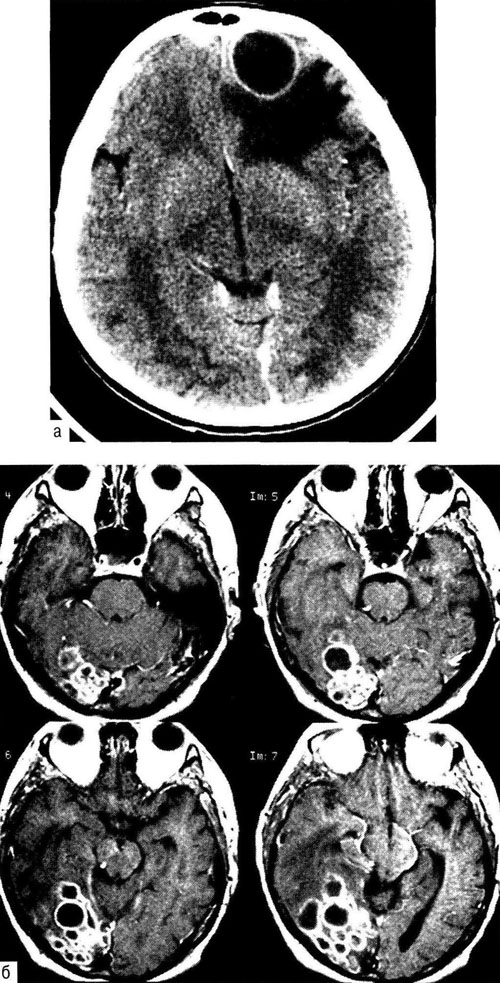
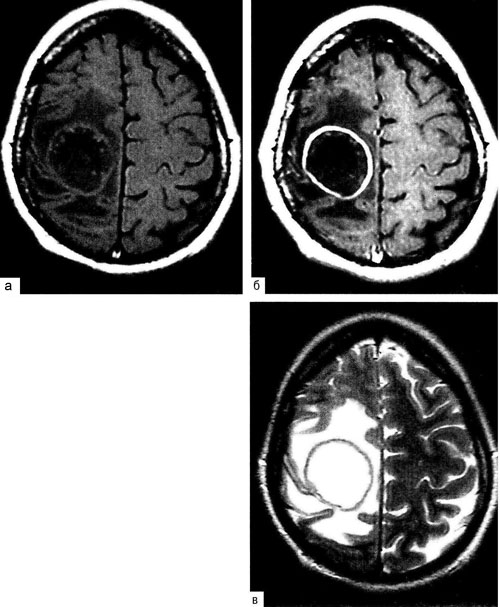
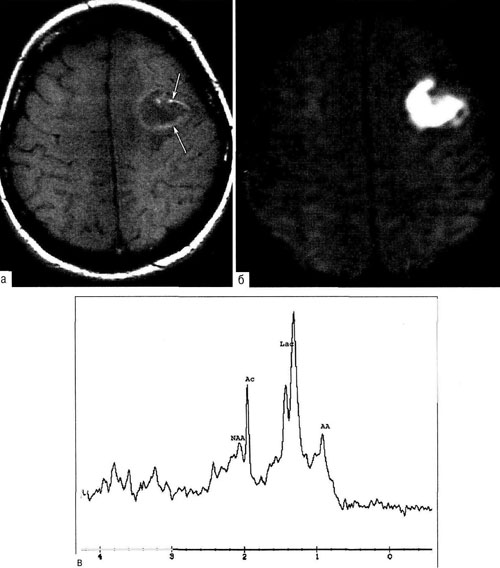
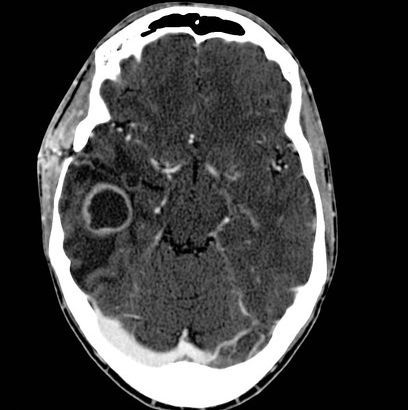
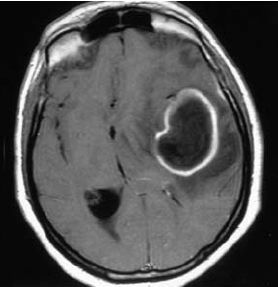
Компьютерная томография. Точность диагноза абсцесса мозга при КТ зависит от стадии развития процесса. При инкапсулированных абсцессах точность диагноза приближается к 100%. Абсцесс имеет вид округлого объёмного образования с чёткими, ровными, тонкими контурами повышенной плотности (фиброзная капсула) и зоной пониженной плотности в центре. В части случаев в полости абсцесса определяют чёткий уровень жидкости. По периферии капсулы видна зона отёка. При введении контрастного вещества оно накапливается в виде тонкого кольца, соответствующего фиброзной капсуле с небольшой прилежащей зоной глиоза. При повторении КТ через 30-40 мин накопление контрастного вещества не определяют.
Диагностика в более ранних стадиях менее надёжна. В стадии раннего энцефалита (1-e-3-и сут) при КТ выявляют зону сниженной плотности, часто неправильной формы. При введении контрастного вещества его накопление происходит неравномерно, преимущественно в периферических отделах очага, но иногда и в его центре.
При анализе компьютерной томограммы следует иметь в виду, что глюкокортикоиды, часто используемые в лечении, значительно уменьшают накопление контрастного вещества в энцефалитическом очаге.

Дифференциальная диагностика
Дифференциальную диагностику абсцесса следует проводить с первичными глиальными и метастатическими опухолями мозга. При сомнении в диагнозе и необходимости дифференцировки абсцесса исключительную роль играет MP-спектроскопия (дифференциальная диагностика основана на различном содержании лактата и аминокислот в абсцессах и опухолях).
При подозрении на абсцесс мозга необходимо тщательно обследовать больного, чтобы выявить все возможные очаги воспаления, способные стать источником внутричерепного инфицирования.
Другие способы диагностики и дифференциальной диагностики абсцесса мозга малоинформативны. Лихорадка, увеличение СОЭ, лейкоцитоз, повышение содержания С-реактивного белка в крови бывают при любых воспалительных процессах, в том числе при внечерепных. Посевы крови при абсцессах мозга обычно бывают стерильными. Люмбальную пункцию в диагностике внутричерепных абсцессов сегодня не применяют в связи с низкой информативностью (в большинстве случаев воспалительный процесс в мозге бывает отграниченным и не сопровождается менингитом) и опасностью дислокации мозга.

Абсцессы головного и спинного мозга
ПАТОГЕНЕЗ
Основные пути проникновения инфекции в полость черепа и позвоночного канала следующие:
• гематогенный;
• открытая проникающая ЧМТ или спинальная травма;
• гнойно-воспалительные процессы в придаточных пазухах носа;
• инфицирование раны после нейрохирургических вмешательств.
Приблизительно в 25% случаев установить источник, приведший к формированию абсцесса мозга, не представляется возможным.
При проникающей и открытой черепно-мозговой травме абсцессы мозга могут развиваться вследствие прямого попадания инфекции в полость черепа. В мирное время доля таких абсцессов не превышает 15%. В условиях боевых действий она значительно возрастает (огнестрельные и минно-взрывные ранения).
ЭТИОЛОГИЯ
У больных с различными иммунодефицитными состояниями (приём иммуносупрессоров после трансплантации органов, БИЧ-инфекция) среди патогенов преобладают Aspergillus fumigatus.
ПАТОМОРФОЛОГИЯ
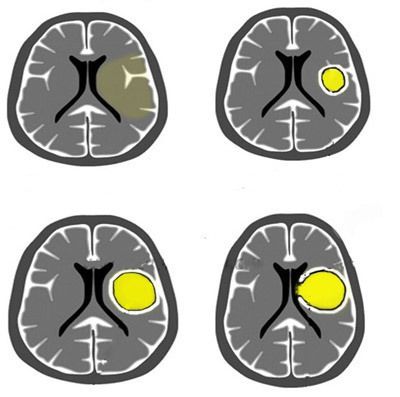
При недостаточности защитных механизмов и в случае неадекватного лечения воспалительный процесс прогрессирует, и к 4-9-м сут В его центре возникает полость, заполненная гноем, способная увеличиваться. К 1 0-13-м сут вокруг гнойного очага начинает формироваться защитная соединительнотканная капсула, препятствующая дальнейшему распространению гнойного процесса. К началу 3-й нед капсула становится более плотной, вокруг неё формируется зона глиоза.
Дальнейшее течение абсцесса мозга обусловлено вирулентностью флоры, реактивностью организма и адекватностью лечебно-диагностических мероприятий.
Иногда абсцесс подвергается обратному развитию, но чаще происходит либо увеличение его внутреннего объёма, либо формирование новых воспалительных очагов по периферии капсулы.
Как и при внутримозговых абсцессах, при субдуральных и эпидуральных абсцессах может формироваться плотная соединительнотканная капсула (рис. 31-9). Если этого не происходит, развивается разлитое гнойное воспаление в соответствующем пространстве. Такой процесс, как и в общей хирургии, называют субдуральной или эпидуральной эмпиемоЙ.
КЛИНИЧЕСКАЯ КАРТИНА
ДИАГНОСТИКА
При постановке диагноза большое значение имеет тщательный сбор анамнеза.
Диагностика в более ранних стадиях менее надёжна. В стадии раннего энцефалита (1-е-3-и сут) при КТ выявляют зону сниженной плотности, часто неправильной формы. При введении контрастного вещества его накопление происходит неравномерно, преимущественно в периферических отделах очага, но иногда и в его центре.
При анализе компьютерной томограммы следует иметь в виду, что глюкокортикоиды, часто используемые в лечении, значительно уменьшают накопление контрастного вещества в энцефалитическом очаге.
Дифференциальная диагностика
При подозрении н а абсцесс мозга необходимо тщательно обследовать больного, чтобы выявить все возможные очаги воспаления, способные стать источником внутричерепного инфицирования.
Другие способы диагностики и дифференциальной диагностики абсцесса мозга малоинформативны. Лихорадка, увеличение СОЭ, лейкоцитоз, повышение содержания С-реактивного белка в крови бывают при любых воспалительных процессах, в том числе при внечерепных. Посевы крови при абсцессах мозга обычно бывают стерильными. Люмбальную пункцию в диагностике внутричерепных абсцессов сегодня не применяют в связи с низкой информативностью (в большинстве случаев воспалительный процесс в мозге бывает отграниченным и не сопровождается менингитом) и опасностью дислокации мозга.
ЛЕЧЕНИЕ
Лечение абсцессов мозга может быть консервативным и хирургическим. Способ лечения зависит в первую очередь от стадии развития абсцесса, его размера и локализации.
Тяжёлые соматические заболевания не считаются абсолютным противопоказанием к хирургическому вмешательству, так как стереотаксическую операцию можно выполнить под местной анестезией.
Больным в крайне тяжёлом состоянии (терминальной коме) любое хирургическое вмешательство противопоказано.
Принципы медикаментозного лечения
Эмпирическая (до получения результата посева или при невозможности идентификации возбудителя) антибактериальная терапия должна покрывать максимально возможный спектр возбудителей. Поэтому используют следующий алгоритм.
• Больным без ЧМТ или нейрохирургического вмешательства в анамнезе назначают одновременно следующие препараты:
• Больным с посттравматическими абсцессами метронидазол заменяют рифампицином в дозе 9 мг на 1 кг массы тела 1 раз в сут внутрь.
• у больных с БИЧ наиболее вероятным возбудителем абсцесса мозга является Toxoplasma gondii, поэтому в эмпирическом лечении таких больных применяют сульфадиазин с пириметамином.
Если получена культура возбудителя, лечение изменяют с учётом антибиотикограммы. При стерильном посеве продолжают эмпирическую антибактериальную терапию.
Применение глюкокортикоидов при водит к уменьшению выраженности и более быстрому обратному развитию фиброзной капсулы абсцесса, что хорошо при адекватной антибактериальной терапии, но в противном случае может вызвать распространение воспалительного процесса за пределы первичного очага.
Поэтому назначение глюкокортикоидов оправдано лишь при нарастающем отёке и дислокации мозга, в остальных случаях вопрос требует обсуждения.
Хирургическое лечение
При множественных абсцессах в первую очередь дренируют очаг, наиболее значимый в клинической картине или наиболее опасный в отношении осложнений (дислокации мозга, прорыва гноя в желудочковую систему и т.д.).
При субдуральных абсцессах или эмпllеме применяют дренирование, приточноотточную систему не используют.
Операции тотального удаления абсцесса вместе с капсулой, без вскрытия последней, в настоящее время не применяют в связи с высокой травматичностью. Исключения составляют грибковые и нокардиозные (вызванные Nocardia asteroides, реже Nocardia brasiliensis) абcuессы, развивающиеся у иммунодефицитных больных. Радикальное удаление абсцессов в таких ситуациях несколько улучшает выживаемость.
Хирургическое лечение эпидуральных абсцессов такое же, как при остеомиелите.
ПРОГНОЗ
Субдуральные эмпиемы прогностически менее благоприятны, чем абсцессы мозга, поскольку отсутствие границ гнойного очага свидетельствует либо о высокой вирулентности возбудителя, либо о крайне низкой сопротивляемости больного. Летальность при субдуральных эмпиемах составляет около 50%. При грибковых эмпиемах у иммунодефицитных больных она приближается к 100%.
Эпидуральные абсцессы и эмпиемы обычно имеют благоприятный прогноз. Инфекция практически никогда не проникает через неповреждённую твёрдую мозговую оболочку, и санация остеомиелитического очага позволяет ликвидировать эпидуральную эмпиему.
Абсцесс мозга
Частота 1 на 100 000 населения.
Что провоцирует / Причины Абсцесса мозга:
Патогенез (что происходит?) во время Абсцесса мозга:
Травматические абсцессы обычно развиваются при открытой травме черепа. При повреждении твердой мозговой оболочки инфекция проникает по периваскулярным щелям в мозговую ткань. В случаях проникновения в мозг инородного тела инфекция попадает вместе с ним. Абсцесс формируется по ходу раневого канала или непосредственно в области инородного тела. Травматические абсцессы мирного времени составляют до 15% всех абсцессов головного мозга; процент их резко возрастает во время войны и в послевоенный период.
Симптомы Абсцесса мозга:
Абсцесс головного мозга проявляется общеинфекционными, общемозговыми и локальными (очаговыми) симптомами. Последние характеризуют локализацию абсцесса.
Общеинфекционные симптомы: повышение температуры (иногда интермиттирующее), озноб, лейкоцитоз крови, увеличение СОЭ, признаки хронического инфекционного процесса (бледность, слабость, похудание).
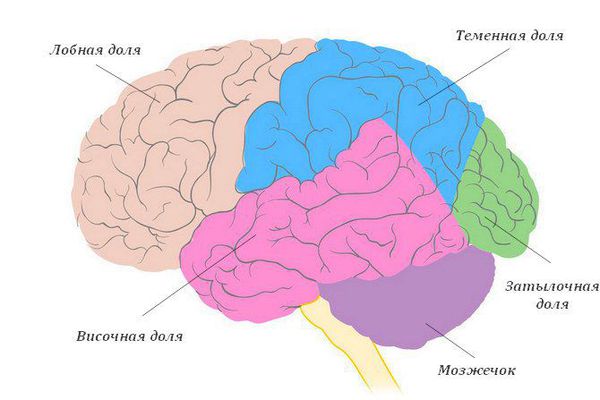
Очаговые симптомы зависят от локализации абсцесса в лобных, височных долях, мозжечке. Абсцессы, расположенные в глубине полушарий вне двигательной зоны, могут протекать без проводниковых симптомов. Отогенные абсцессы иногда формируются не на стороне отита, а на противоположной, давая соответствующую клинику. Наряду с очаговыми могут наблюдаться симптомы, связанные с отеком и сдавлением и дислокацией мозговой ткани. При близкости абсцесса к оболочкам и при абсцессе мозжечка обнаруживаются менингеальные симптомы.
В цереброспинальной жидкости выявляется плеоцитоз (25-300 клеток), состоящий из лимфоцитов и полинуклеаров, повышение уровня белка (0,75-3 г/л) и повышение давления. Однако нередко ликвор нормальный.
Диагностика Абсцесса мозга:
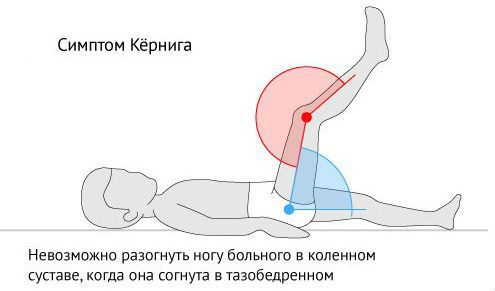
Дифференциальный диагноз зависит от стадии абсцесса. В начальном остром периоде заболевания абсцесс нужно отличать от гнойного менингита, причина развития которого может быть та же, что и абсцесса. Следует учитывать большую выраженность ригидности шейных мышц и симптома Кернига при гнойном менингите, постоянство высокой температуры (при абсцессе температура часто гектическая), большой нейтрофильный плеоцитоз в ликворе, отсутствие очаговых симптомов.
Течение и симптомы абсцесса головного мозга имеют много общего с опухолью мозга.
Дифференциальная диагностика при этом затруднена, так как при злокачественной опухоли возможны лейкоцитоз в крови и повышение температуры. Особое значение в этих случаях приобретают данные анамнеза, т.е. наличие факторов, обусловливающих развитие абсцесса. Следует иметь в виду, что ко времени формирования абсцесса первичный гнойный очаг может быть уже излечен. Важную информацию получают при КТ и МРТ головного мозга.
Лечение Абсцесса мозга:
Лечение проводится в нейрохирургическом стационаре: медикаментозное (антибиотики, ноотропные препараты, витамины), нейрохирургическое (костно-пластическая трепанация черепа с удалением абсцесса, желательно с капсулой, либо повторные пункции с отсасыванием гноя). Выбор специфической антибактериальной терапии возможен после анализа микрофлоры, выделенной из абсцесса. При стафилококковой флоре показаны адекватные дозы новых антибиотиков. Необходимо также симптоматическое лечение.
Прогноз для жизни благоприятный. Летальность не превышает 10%. У 30% выздоровевших сохраняются резидуальные неврологические симптомы, чаще всего фокальные судорожные припадки.
К каким докторам следует обращаться если у Вас Абсцесс мозга:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Абсцесса мозга, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Что такое абсцесс мозга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Степанова И. А., нейрохирурга со стажем в 5 лет.
Определение болезни. Причины заболевания
Абсцесс головного мозга — это полость с гнойным содержимым, расположенная в веществе головного мозга (паренхиме). Состояние, как правило, сопровождается головной болью, головокружением, тошнотой и повышенной температурой тела. Абсцесс головного мозга не является самостоятельным заболеванием, чаще всего это осложнение инфекций уха, носовых пазух и/или зубов.
Согласно современным методам нейровизуализации (компьютерной и магнитно-резонансной томографии), абсцесс головного мозга представляет собой округлое образование с чёткими границами, имеющее хорошо кровоснабжаемую капсулу.
Наличие капсулы является важным свойством абсцесса головного мозга. Её формирование — это уникальная реакция биологических тканей, в данном случае перифокальной (окружающей) ткани мозга, на гнойный процесс. Сформированная капсула отграничивает воспаление, не позволяя ему распространяться на здоровые ткани.
Чтобы сформировался абсцесс, необходимо два условия: наличие патогенного микроба и снижение иммунитета. М икроорганизмы могут проникнуть в мозг различными путями: контактным, гематогенным/лимфогенным и прямым.
1. Контактный путь распространения (через твёрдую и мягкую мозговые оболочки из смежного очага инфекции). В этом случае источником абсцесса головного мозга могут быть очаги хронического и острого воспаления в ротовой и носовой полостях, органе слуха и костях черепа:
2. Гематогенный/лимфогенный путь распространения (через кровеносные или лимфатические пути из отдалённого очага инфекции). У людей, которые имеют ВИЧ-инфекцию или принимают иммунодепресса нты, риск переноса возбудителей из отдалённого очага воспаления выше, так как их иммунная система не может бороться с первоначальной инфекцией.
Симптомы абсцесса мозга
Клинические проявления в основном обусловлены очаговым поражением ткани головного мозга, связанным с наличием масс-эффекта (сдавления мозговых структур) и повышением внутричерепного давления. Основными клиническими симптомами являются головная боль, сонливость, тошнота, рвота, а также те или иные проявления судорожных припадков. В зависимости от локализации абсцесса могут наблюдаться афазия (нарушения речи), гемипарез (слабость в конечностях), выпадение полей зрения и атаксия (нарушение походки). Повышение температуры тела — непостоянный признак, который встречается только в 40-50 % случаев у взрослых пациентов.
Классическая триада признаков — лихорадка, головная боль и очаговая симптоматика — встречается менее чем у половины пациентов. У больных с ослабленной иммунной системой (иммунокомпрометированных лиц) течение заболевания может быть бессимптомным.
Лихорадка бывает различного типа. На стадии менингоэнцефалита (воспаления оболочек и вещества головного мозга), а также на стадии раннего и позднего формирования капсулы наблюдают нормальную температуру тела или умеренный субфебрилитет (повышение температуры тела в пределах от 37,1 до 38,0 °С). Согласно данным некоторых исследователей, лихорадка наблюдается примерно у половины пациентов на ранних стадиях формирования абсцесса головного мозга. По данным других авторов, наиболее важным симптомом является головная боль, так как она возникает всегда. Быстрому нарастанию головной боли способствуют увеличение объёма абсцесса, перифокальный отёк мозга и, как следствие, повышение внутричерепного давления. Нередко обнаруживается локальная болезненность черепа при постукивании по поражённой области.
При развитии менингоэнцефалита головная боль в большинстве случаев не локализована и не связана со временем суток, её интенсивность постоянная. Со временем отграничение зоны воспаления приводит к локализации головной боли, при этом она становится стойкой и нестерпимой.
Патогенез абсцесса мозга
В современной литературе принято выделять четыре стадии развития абсцесса головного мозга: ранний и поздний церебрит, раннее и позднее формирование капсулы. Разделение течения абсцесса на стадии обусловлено данными компьютерной и магнитно-резонансной томографий. Чтобы правильно выстроить тактику лечения, врач-нейрохирург должен чётко представлять, на какой фазе формирования абсцесса находится пациент.
Классификация и стадии развития абсцесса мозга
По причине:
По локализации:
По отношению к оболочкам и веществу головного мозга:
По типу строения:
По объёму:
По клинической фазе:
По темпу течения:
По пути распространения:
Осложнения абсцесса мозга
В ранних исследованиях приводились данные о том, что даже в случаях полного излечения от абсцесса головного мозга большинство пациентов имеют длительно сохраняющиеся осложнения. Это может быть связано с поздней диагностикой, тяжёлым исходным состоянием и большими размерами абсцесса.
Самые распространённые осложнения после перенесённого абсцесса мозга — когнитивные расстройства (нарушения памяти, речи, социальной адаптации), гемипарезы (слабость в конечностях) и эпилептические припадки.
Эпилептические припадки как осложнение после перенесённого абсцесса наблюдаются примерно у 50 % пациентов. Они могут сохраняться до 3-4 лет после лечения. У детей склонность к развитию эпилепсии выше, чем у взрослых. Припадки более характерны в случае локализации абсцесса в лобной и височной долях. Если абсцесс находится в затылочной доле, они развиваются крайне редко. Абсцессы мозжечка не приводят к развитию судорожного синдрома.
У детей возникают мнестико-интеллектуальные нарушения (снижение способности к обучению, нарушение памяти, гемипарезы и параличи).
Диагностика абсцесса мозга
Рутинные тесты
В общем анализе крови наблюдается умеренный лейкоцитоз (увеличение числа лейкоцитов) и повышение скорости оседания эритроцитов (СОЭ). Скорость оседания эритроцитов повышена более чем у 60 % пациентов. Количество тромбоцитов может быть как увеличено, так и снижено.
В биохимическом анализе крови отмечается повышение концентрации С-реактивного белка и снижение концентрации Na+ из-за нарушения синтеза натрийуретического пептида. Его выработка происходит в мышечных клетках предсердия, а работу сердца регулирует сердечно-сосудистый центр продолговатого мозга. Следовательно, при нарушении работы продолговатого мозга происходит сбой деятельности сердца, и выработка пептида снижается. Повышение С-реактивного белка характерно для церебральных абсцессов и помогает в дифференциальной диагностике опухолей головного мозга.
Серологические тесты
Посев крови не всегда информативен, но должен обязательно проводиться для исключения системной бактериемии — попадания бактерий в системный кровоток. Рекомендуется провести перед назначением антибактериального препарата.
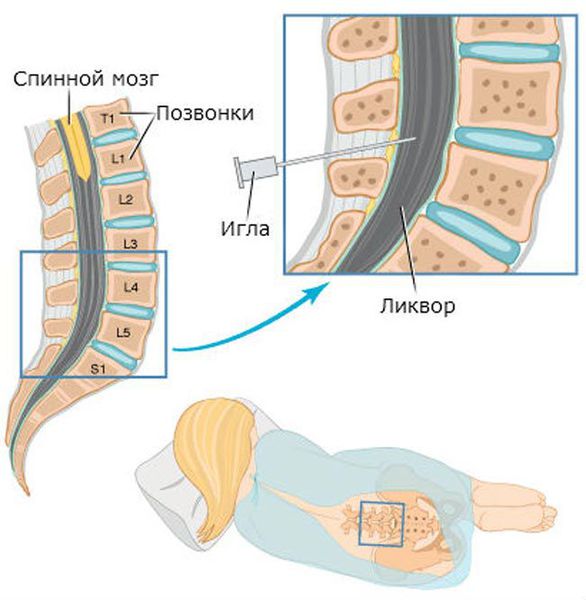
Люмбальная пункция
Люмбальная пункция до проведения компьютерной томографии — бесполезная и опасная для жизни пациента манипуляция. Обычно её проводят при подозрении на сопутствующий менингит и/или вентрикулит в случае отсутствия повышенного внутричерепного давления и признаков отёка вещества головного мозга. Изменения в спинномозговой жидкости отмечают в 90 % случаев, но они неспецифичны.
Нейровизуализационные методы диагностики
Компьютерная томография позволяет определить расположение и количество абсцессов, их размер, наличие и выраженность капсулы (при контрастировании), наличие эмпиемы ( скопление гноя над или под твёрдой мозговой оболочкой ), плотностную характеристику содержимого абсцесса. При исследовании в костном режиме можно выявить очаги остеомиелита, распространённость энцефалита, отёк головного мозга, определить выраженность и варианты дислокационного синдрома, наличие гидроцефалии (избыточного скопления ликвора в желудочковой системе головного мозга), косвенных признаков вентрикулита.
Лечение абсцесса мозга
Антибиотикотерапия
Назначение антибиотиков — это важнейшая часть лечения. До получения объективных данных посева, который проводится сразу после получения содержимого абсцесса, всем пациентам должна быть назначена пробная терапия антибактериальными лекарственными препаратами. Общепринято назначаются метронидазол и цефалоспорины III поколения. Если возможным патогеном является золотистый стафилококк, терапию дополняют ванкомицином. Если предполагаемыми возбудителями являются грамотрицательные патогены (например синегнойная палочка) методом выбора является цефтазидим, цефепим или меропенем. При отсутствии каких-либо указаний на причину возникновения абсцесса правомочно назначать ванкомицин, метронидазол и цефалоспорины III/IV поколений.
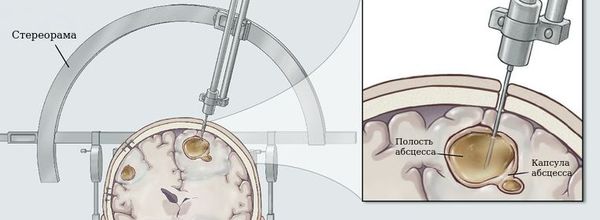
Хирургическое лечение
Цели хирургического лечения абсцессов головного мозга:
Существует два основных вида хирургического лечения абсцессов головного мозга:
Выбор метода хирургии абсцессов зависит от многих факторов: локализации, объёма, наличия плотной капсулы, состояния пациента, оборудования операционной, опыта хирурга и др. Значительной разницы в исходах между этими видами хирургического лечения нет.
Удаление абсцесса рекомендуется в следующих случаях:
Кратко этапы выполнения оперативного вмешательства можно представить следующим образом:
Прогноз. Профилактика
После предшествующей трансплантации органов и костного мозга прогноз неблагоприятный почти в 100 % случаев. По мнению ряда авторов, единственным существенным фактором, влияющим на прогноз, является наличие септического шока (угрожающего жизни состояния, связанного с попаданием и гибелью микроорганизмов в системном кровотоке). У детей прогноз заболевания хуже, чем у взрослых.