агенезия прозрачной перегородки головного мозга у новорожденных что это такое
Агенезия прозрачной перегородки головного мозга у новорожденных что это такое
а) Дифференциальная диагностика отсутствия полости прозрачной перегородки головного мозга плода:
1. Распространенные диагнозы:
• Неверный выбор плоскости сканирования
• АМТ
• Мальформация Киари 2-го типа
• Тяжелая гидроцефалия
2. Менее распространенные диагнозы:
• Различные виды ГПЭ:
о Алобарная ГПЭ
о Семилобарная ГПЭ
о Лобарная ГПЭ
3. Редкие, но важные диагнозы:
• Септооптическая дисплазия
• Шизэнцефалия
• Синтелэнцефалия
б) Необходимая информация:
2. Основные критерии для распространенных диагнозов:
• АМТ:
о Незначительная вентрикуломегалия или кольпоцефалия
о Боковые желудочки параллельны, а не расходятся
о Во фронтальной плоскости передние рога имеют форму рогов быка
о В сагиттальной плоскости отсутствует характерное ветвление передней мозговой артерии на околомозолистую и мозолисто-краевую артерии
о Стеногирия: извилины медиальной поверхности полушарий головного мозга расходятся в форме солнечных лучей
о МРТ позволяет обнаружить и другие пороки развития головного мозга:
— Гетеротопия, лиссэнцефалия и нарушение строения извилин
• Мальформация Киари 2-го типа:
о Вентрикуломегалия с желудочками прямоугольной или треугольной формы
о Симптом «банана»: пролапс мозжечка в большое затылочное отверстие, мозжечок загибается вокруг ствола мозга
о Облитерация большой цистерны
о Симптом «лимона»: двояковогнутая форма лобной кости
о Отсутствие интракраниального пространства, выявляемое при плановом УЗИ для измерения ТВП
• Тяжелая гидроцефалия:
о Тяжелая гидроцефалия приводит к разрыву полости:
— Из-за повышения давления ЦСЖ в стенке полости образуется отверстие
— Стенки полости могут быть настолько истончены, что они становятся не видны
о Чаще всего происходит при ССВ
3. Основные критерии для менее распространенных диагнозов:
• Алобарная ГПЭ:
о Супратенториальный конечный мозг не делится на два полушария
о Остаточная ткань полушарий головного мозга имеет форму мяча, чаши или блина, а также имеется вентрикуломегалия ± дорсальная киста
о При большой дорсальной кисте головка плода может быть крупной, также размер головки плода может быть небольшим, а сама головка круглой
о Сочетается с тяжелыми пороками развития лицевого черепа
о Необходимо провести поиск характерных признаков Т13
• Семилобарная ГПЭ:
о Большие полушария головного мозга разделены сзади, но сливаются спереди
о Форма головки плода зачастую круглая
о Необходимо провести поиск характерных признаков Т13 или Т18
• Лобарная ГПЭ:
о Сформированы два больших полушария головного мозга
о Единственная извилина может проходить через среднюю линию
о Заметно слияние по средней линии:
— Слившиеся столбы свода мозга формируют круглое образование в III желудочке:
Признак, непатогномоничный для лобарной ГПЭ; также наблюдается при ромбэнцефалосинапсисе, септооптической дисплазии
4. Основные критерии для редких диагнозов:
• Септооптическая дисплазия:
о Отсутствие ППП часто сопровождается различными гипоталамо-гипофизарными расстройствами и нарушением зрения
о Незначительное расширение передних рогов
о Плоские верхушки передних рогов
о Для исключения других диагнозов проводится МРТ:
— Разрешение современной МРТ у плода не позволяет увидеть зрительный нерв и зрительный перекрест плода
о Диагноз подтверждается после клинического и офтальмологического обследований новорожденного
• Синтелэнцефалия:
о Один из вариантов ГПЭ
о Сформированы 2 полушария головного мозга, но наблюдается их незначительное слияние в дорсальной области:
— Чаще всего местом слияния оказывается задняя часть лобной доли
5. Другая необходимая информация:
• Отсутствие ППП часто указывает на наличие других пороков развития головного мозга
• АМТ сочетается со многими другими патологиями и синдромами:
о Родителей информируют о том, что исходы могут быть очень разными
• Септооптическая дисплазия сопровождается нарушением зрения/слепотой, а также возможным развитием гипотала-мо-гипофизарной дисфункции
в) Список использованной литературы:
1. Hosseinzadeh К et al: Non-visualisation of cavum septi pellucidi: implication in prenatal diagnosis? Insights Imaging. 4(3):357-67, 2013
2. Malinger G et al: Non-visualization of the cavum septi pellucidi is not synonymous with agenesis of the corpus callosum. Ultrasound Obstet Gynecol. 40(2): 165-70, 2012
3. Winter TC et al: The cavum septi pellucidi: why is it important? J Ultrasound Med. 29(3):427-44, 2010
Видео УЗИ головного мозга плода в норме
Редактор: Искандер Милевски. Дата обновления публикации: 27.9.2021
Агенезия прозрачной перегородки головного мозга у новорожденных что это такое
Агенезия мозолистого тела является пороком, частота встречаемости которого и клиническая значимость неизвестны. По данным различных исследований частота его выявления варьирует и зависит от особенностей исследуемой популяции и методов диагностики.
Расчетная частота для общей популяции обычно колеблется от 0,3 до 0,7% и составляет от 2 до 3% для групп с пороками развития. Этиология заболевания гетерогенна. Возможно, важную роль в его развитии играют генетические факторы. Для него были зарегистрированы аутосомно-доминантный, аутосомно-рецессивный и сцепленный с полом типы наследования.
Агенезия мозолистого тела также является частью многих менделирующих синдромов. Высокая частота выявления сочетанных пороков при этом состоянии свидетельствует о том, что агенезия мозолистого тела является частью многих широко распространенных нарушений развития.
По данным одного из антенатальных исследований сопутствующие анатомические дефекты обнаруживались в 50% случаев и были, в основном, представлены синдромом Денди-Уокера (Dendy-Walker) и пороками сердца. Аномалии кариотипа (трисомии 18 и 8) были выявлены в 20% наблюдений.
Агенезия мозолистого тела является пороком который сопровождается минимальными анатомическими изменениями, в связи с чем его диагностика особенно до 20 нед беременности, бывает трудна даже для опытных специалистов. Развитие мозолистого тела происходит на поздних этапах церебрального онтогенеза плода, а именно: между 12 и 18 нед гестации, поэтому, вероятно, до 18 нед в большинстве случаев диагноз установить бывает невозможно.
При плановых обследованиях, выполняемых позже этого срока, отсутствие возможности визуализировать полость прозрачной перегородки или расширение атриума боковых желудочков должно наводить на мысль о возможном наличии агене-зии мозолистого тела.
При подозрении на наличие этой аномалии необходимо провести поиск более специфичных признаков. Непосредственная визуализация отсутствия мозолистого тела возможна при использовании срединных фронтальной (коронарной) и продольной (сагиттальной) плоскостей сканирования. Изображения в этих плоскостях не всегда бывает легко получить, особенно при теменном предлежании плода. В таких случаях большие преимущества имеет трансвагинальная эхография.
Агенезия мозолистого тела может быть полной или частичной. В последнем случае, который называется дисгенези мозолистого тела, его каудальный отдел (комиссура и тело) отсутствует в разной степени. Полная агенезия обычно считается мальформацией, возникающей в результате нарушения эмбриогенеза, в то время как частичная может представлять собой как истинную мальформацию, так и дисрупцию, которая произошла на каком-либо сроке беременности.
Кроме того, эхографические признаки частичной агенезии еще более трудно обнаруживаются, чем при наличии полной формы. В связи с этим антенатальная диагностика такого состояния во многих случаях бывает невозможна.
Прогноз при изолированной форме агенезии мозолистого тела остается неизученным. Многие авторы полагают, что агенезия мозолистого тела не приводит к значительным последствиям для неврологического развития. Однако величина показателя специфического риска в настоящее время неизвестна.
До настоящего времении получены данные только о 30 детях с пренатально установленным диагнозом изолированной агенезии мозолистого тела (у которых отсутствовали другие аномалии и был определен нормальный кариотип), длительность постантального наблюдения за которыми варьировала от нескольких месяцев до 11 лет. Нормальное или с пограничными нарушениями неврологическое развитие было отмечено в 26 случаях (87%).
Агенезия прозрачной перегородки головного мозга у новорожденных что это такое
Диагностика пороков развития головного мозга у новорожденных
Улезко Е.А. Минск, 7-я городская клиническая больница
За период 1990 – 2002 гг. обследовано 3750 новорожденных. Для оценки головного мозга применялись ультразвуковое исследование (НСГ), рентгеновская (КТ) и магнитно-резонансная (МРТ) компьютерная томография.
К порокам развития головного мозга, которые имеют характерные ультразвуковые признаки и диагностируются у новорожденных при НСГ без применения КТ и МРТ, мы отнесли пороки конечного мозга (агенезия, аплазия мозолистого тела; порэнцефалия; голопрозэнцефалия), мозжечка, желудочковой системы и субарахноидального пространства (порок Денди – Уокера, гидроцефалия, гидроанэнцефалия) и некоторые другие пороки развития (кисты сосудистого сплетения и полости прозрачной перегородки, сосудистые мальформации).
Агенезия мозолистого тела при НСГ определяется широко расположенными в коронарной плоскости передними рогами боковых желудочков, полость прозрачной перегородки не визуализируется, нередко наблюдается расширение желудочковой системы. В сагиттальной плоскости отмечается нарушение расположения извилин: отсутствует поясная извилина, борозды отходят веерообразно. Окончательно мозолистое тело формируется после шести месяцев жизни, поэтому говорить о гипоплазии в периоде новорожденности не корректно.
Порэнцефалические кисты при НСГ визуализируются как округлые с четкой стенкой анэхогенные структуры, сообщающиеся с желудочковой системой и субарахноидальным пространством. В ряде случаев определить сообщение с желудочком можно только при КТ или МРТ. Отличить единичную кисту от псевдокисты после ПВК IV степени практически невозможно, при этом следует оценивать данные анамнеза. К порэнцефалии относится также шизэнцефалия. Последняя характеризуется расщелинами вдоль борозд мозга.
Арахноидальные кисты развиваются при формировании дупликатуры паутинной оболочки. При НСГ эти кисты округлые или овальные, анэхогенные, с четкими ровными контурами, нередко приводят к деформации желудочковой системы и гидроцефалии. Для дифференциации порэнцефалии и арахноидальных кист используются КТ или МРТ.
Применение НСГ, КТ и МРТ позволило выделить следующие формы голопрозэнцефалии: алобарная, семилобарная, лобарная. При алобарной форме определяется единая полость вместо боковых и третьего желудочков; зрительные бугры не разделены; отсутствуют обонятельные луковицы, мозолистое тело и серповидный отросток мозговой оболочки. Алобарную форму необходимо дифференцировать с гидроанэнцефалией (отсутствие гемисфер мозга). Семилобарная форма характеризуется наличием одного желудочка, отмечается рудимент затылочных долей. Боковые желудочки сливаются в области передних рогов и тел, отсутствуют мозолистое тело и обонятельные луковицы, зрительные бугры могут быть частично разделены, третий желудочек гипоплазирован. При лобарной форме боковые желудочки соединены между собой на уровне передних рогов, отсутствует прозрачная перегородка, нижние и задние рога хорошо различимы, третий желудочек дифференцирован. Септооптическая форма голопрозэнцефалии, а также агенезия полости прозрачной перегородки при НСГ, КТ и МРТ имеют аналогичные лобарной голопрозэнцефалии характеристики.
Аплазия (гипоплазия) мозжечка, аплазия (агенезия) червя мозжечка, как правило, являются составной частью синдромов множественных пороков развития, в единичных случаях могут наблюдаться изолированно. При НСГ в области мозжечка определяется анэхогенная полость, однако для уточнения диагноза следует использовать КТ или МРТ.
Порок Денди – Уокера характеризуется агенезией или гипоплазией мозжечка, кистозным расширением IV желудочка, как правило, внутренней гидроцефалией. При НСГ в задней черепной ямке визуализируется полость больших размеров. Намет мозжечка смещается вверх, мозжечок значительно гипоплазирован, возможно расширение боковых и третьего желудочков. Для дифференциальной диагностики с ретроцеребеллярной кистой и mega cisterna magna применяется МРТ.
Врожденная гидроцефалия легко диагностируется ультразвуковым методом, однако в случаях окклюзионной формы необходимо использование МРТ. К редким порокам головного мозга, которые определяются при НСГ, можно отнести кисту полости прозрачной перегородки и кисту сосудистого сплетения.
Аневризма вены Галена при НСГ визуализируется в виде анэхогенной структуры с нечеткими контурами за третьим желудочком, при этом может отмечаться расширение желудочковой системы.
Для диагностики аномалий извилин и борозд необходимо применение КТ или МРТ. НСГ в единичных случаях выявляет данную патологию.
Точная диагностика порока Арнольда-Киари (порок спинного мозга и позвоночника) также возможна лишь при использовании МРТ.
Таким образом, для качественной диагностики патологии головного мозга у новорожденных, в частности пороков развития, необходимо разумное сочетание различных методов исследования.
Агенезия прозрачной перегородки головного мозга у новорожденных что это такое
Диагностика перинатальных церебральных нарушений у детей раннего возраста включает комплексное изучение показателей венозного кровотока, УЗИ структур головного мозга в определении особенностей гемодинамических расстройств в сопоставлении с гемодинамическими проявлениями. У детей, особенно родившихся ранее 34-й недели гестации, необходимо регулярно оценивать морфометрические и функциональные показатели сердца для раннего выявления отклонений, которые могут усугубить церебральную патологию.
Проблема не только недоношенности
У доношенных и недоношенных новорожденных, перенесших тяжелую асфиксию или имеющих тяжелый синдром дыхательных расстройств, отмечена прямая связь между мозговым кровотоком и изменениями артериального давления, что явилось феноменом нарушения ауторегуляции. Из-за отсутствия регуляции мозговой кровоток пассивно следует за изменениями артериального давления, увеличивается риск развития ишемических поражений при гипотензии и кровоизлияний при эпизодах повышения артериального давления. Для более достоверной оценки состояния ребенка использовались не абсолютные значения скоростей артериального кровотока (ввиду их значительной вариабельности и зависимости от большого количества внешних факторов), а индексы резистентности, учитывая поправку на гестационный возраст.
У глубоконедоношенных детей возникают неврологические нарушения. Кроме того, на их дальнейшее развитие, биологическую и социальную адаптацию влияет ряд специфических факторов, включающих соматические хронические заболевания, функциональные расстройства, поведенческие особенности и нарушение социализации в семье и обществе. Проблемы связаны не только с самой недоношенностью, но и с перенесенной интенсивной терапией.
Качество жизни глубоконедоношенных детей может ухудшаться из-за специфических для них хирургических и соматических проблем, хронических заболеваний, регоспитализаций, что приводит к ежедневной активности, нарушению социального и поведенческого статуса. Ухудшение качества жизни происходит обратно пропорционально массе тела при рождении. Инфекции верхних дыхательных путей, бронхиальная астма, лор-патология усугубляют состояние, отягощенное неврологическим дефицитом.
Уровень физического развития ребенка является основным показателем здоровья. У недоношенных детей на первом году жизни отмечаются задержки весоростовых показателей, а также гетерохронии роста.
Диагностика микроцефалии (уменьшения окружности головы более чем на 2 стандартных отклонения в соответствии с возрастом и полом) продемонстрировала: патология связана с низким показателем психомоторного развития, высокой частотой развития детского церебрального паралича (ДЦП), задержкой двигательного и психического развития. Дети с замедленными темпами роста окружности головы имели значительно более низкий индекс ментального развития, чем здоровые.
Изучение биоэлектрической активности (БЭА) головного мозга проводится методом электроэнцефалографии (ЭЭГ). БЭА головного мозга формируется внутриутробно и к рождению имеет характер медленноволновой активности с фрагментами быстрых колебаний.
Важно учесть: при регистрации определенного патологического паттерна с помощью традиционной ЭЭГ нередко происходит наслоение ЭКГ, и помехи от работы электрических приборов могут маскировать грубое подавление активности в межвспышечных интервалах.
Фоновые характеристики БЭА (степень прерывистости, наличие циклической вариабельности БЭА, амплитуда, соответствие степени зрелости общего паттерна БЭА возрасту ребенка от зачатия) обладают высокой диагностической ценностью при оценке степени тяжести перинатальных поражений ЦНС у новорожденных разного гестационного возраста.
Сохранение патологического паттерна «вспышка — подавление» является маркером тяжести повреждения мозга для доношенных детей, патофизиологическая основа которого включает функциональное и/или структурное разобщение нейрональных связей между корой и глубокими структурами головного мозга, например, таламусом. В работах нейрофизиолога Карла Асо можно увидеть, что снижение амплитуды ЭЭГ-активности прямо пропорционально распространенности энцефаломаляции преимущественно коры головного мозга, мозолистого тела, таламуса, среднего мозга и моста при патологоанатомическом исследовании новорожденных. Патоморфологическое исследование показало прямую взаимосвязь между количеством поврежденных нейронов и фоновой активностью аЭЭГ как у доношенных, так и у недоношенных детей.
Преимущества аЭЭГ
Многоканальная неонатальная ЭЭГ подразумевает регистрацию БЭА от скальповых электродов, расположенных над основными областями коры головного мозга. Методика позволяет оценить общие и локальные характеристики фоновой БЭА с предположительной топической диагностикой одного или нескольких источников патологической активности, диагностировать задержку или процесс нарушения созревания функционального состояния ЦНС и объективно дифференцировать эпилептические феномены от пароксизмальных состояний несудорожного генеза.
При регистрации аЭЭГ (амплитудно-интегрированной электроэнцефалографии) на скальповые электроды подается очень слабый переменный ток частотой 400 Гц. Это необходимо для мониторного измерения межэлектродного импеданса и контроля исправности передачи сигнала от электродов через буферный усилитель к последующим каскадам усиления. После усиления сигнал проходит фильтр с полосой пропускания от 2 до 15 Гц, который минимизирует артефакты от движений, потоотделения, миограммы, ЭКГ и возможных помех от аппаратуры в условиях ОРИТ (искусственная вентиляция легких, инфузоматы и т. д.).
Метод аЭЭГ точно предсказывает исход у 80 % детей через 3 часа после рождения и у 90 % детей через 6 часов жизни. Сочетание клинической оценки неврологического статуса с аЭЭГ в первые 12 часов жизни повышает точность прогноза с 75 % до 85 %. При анализе взаимосвязи минимальной амплитуды аЭЭГ, оценки по шкале Sarnat и наличия структурных изменений при МРТ у доношенных младенцев наибольшую прогностическую информативность показала минимальная амплитуда. Ее значение менее 4 мкВ в первые 72 часа после рождения позволяло прогнозировать выявление последующих структурных отклонений при выполнении МРТ.
Вентрикуломегалия, диагностированная к 40-й неделе постменструального возраста, является предиктором развития ДЦП.
У глубоконедоношенных детей раннее прогнозирование исхода с использованием аЭЭГ/ЭЭГ значительно сложнее, чем у доношенных, перенесших асфиксию. Перинатальный исход зависит от степени недоношенности и спектра патологии перинатального периода и не всегда определяется наличием первичного церебрального повреждения.
Необходимо четко определять вспышки на аЭЭГ в первые 48 часов жизни, что будет ассоциировано с прогнозированием исхода пери- и интравентрикулярного кровоизлияния (ПИВК) до 3–4-й степени (около 130 вспышек за 60 минут увеличивают шансы на выживание, а также на благоприятный неврологический прогноз на 70–80 %). У детей с низкой плотностью вспышек БЭА статистически чаще отмечаются летальные или тяжелые инвалидизирующие исходы.
Судорожная активность, которая регистрируется на аЭЭГ у недоношенных детей с экстремально низкой массой тела, очень низкой массой тела с ПИВК 3–4-й степени, не имеет значимой взаимосвязи с неврологическими исходами.
Важным аспектом оценки функционального состояния мозга новорожденных является онтогенетический подход к анализу неонатальной ЭЭГ. Динамические изменения БЭА головного мозга у новорожденных с разным гестационным возрастом в полной мере отражают морфологическое и функциональное развитие ЦНС у детей в раннем онтогенезе.
Особенности диагностики
Для определения предрасположенности новорожденного к развитию ДЦП необходим комплексный подход оценки БЭА.
У малышей, рожденных в сроке гестации до 28-й недели, вплоть до 30–32-й недели постменструального возраста, БЭА представлена нерегулярной, прерывистой активностью на ЭЭГ. Окончательный переход от прерывистой к регулярной, непрерывной активности ЭЭГ заканчивается примерно к 44–46-й неделе постменструального возраста.
У новорожденных с малым и экстремально малым сроком гестации (до 30–32 недель) практически невозможно выделить физиологические стадии цикла сон/бодрствование или имеется их функциональная рудиментарность. Последовательное формирование физиологических и электрографических паттернов стадий цикла сон/бодрствование начинается примерно с 30-й недели, окончательная дифференцировка возможна после 36–37-й недели постменструального возраста.
В процессе функционального созревания ЦНС отмечается возрастание степени межполушарной синхронизации ритмов БЭА, которая достигает практически 100 % к 40–42-й неделе постментруального возраста.
Первые вспышки осцилляций активности на ЭЭГ могут быть зарегистрированы уже у плода на 22–23-й неделе гестации. Доминантной чертой ЭЭГ глубоконедоношенных новорожденных является прерывистый характер фоновой активности. Отмечаются при записи ЭЭГ интервалы электроцеребрального молчания, или межвспышечные инактивные интервалы, которые с некоторой периодичностью прерываются билатеральными разрядами высокоамплитудных медленных волн с включением в состав вспышки заостренных элементов и небольшого количества быстрых ритмов. Вспышки активности у новорожденных с экстремально малым сроком гестации (до 26 недель) в среднем составляют от 1 до 5 с, но могут достигать и 80 с, в то время как длительность межвспышечных интервалов электроцеребрального молчания у этих детей не превышает минуты.
Для недоношенного новорожденного в норме характерно наличие trace discontinue — прерывистой кривой. Необходимо помнить, что рудиментарные электрографические паттерны активного сна (REM) могут быть различимы у детей с 25–26 неделями постменструального возраста. С увеличением гестационного возраста новорожденных прогрессивно возрастает степень межполушарной синхронизации билатеральных вспышек в составе trace discontinuе.
Первой у недоношенных, начиная примерно с 25–26-й недели постменструального возраста, формируется филогенетически более древняя стадия активного сна (active sleep), или REM-стадия сна. На ЭЭГ в этот период регистрируется регулярная, непрерывная активность. Появление этих физиологических и функциональных феноменов отражает начало формирования стадии активного сна.
По принципу Prechtl
В основу оценки неврологического статуса лег принцип оптимальности Prechtl, при этом оптимальные показатели неврологического статуса новорожденного расценены как 0, субоптимальные — как отличные от 0. Оценивается неврологический статус новорожденного через взаимодействие процессов возбуждения и торможения. Избыток возбуждения или недостаток торможения определяется как положительное значение, а избыток торможения или недостаток возбуждения — как отрицательное. Методика включает 7 шкал: общей активности с 5 биполярными и 2 униполярными позитивными субшкалами особых феноменов (судорог-тремора), мышечного тонуса, глубоких рефлексов, рефлексов новорожденных, вегетативной, дополнительной биохимической, дополнительной нейрофизиологической. Затем определяется профиль новорожденного — суммируя баллы субшкал и вычисляя среднее арифметическое для данной шкалы. Также оценивается суммарный показатель по всем субшкалам и вычисляется суммарная оценка по шкалам.
Важно при УЗИ
При ультразвуковой визуализации необходимо учитывать повышение эхоплотности перивентрикулярной зоны над плотностью сосудистого сплетения. Отмечается выявление очагов инфаркта и некроза перивентрикулярного белого вещества мозга на уровне треугольника боковых желудочков и белого вещества лобных долей; визуализация кист на 2–4-й неделе жизни вдоль латеральной или верхней границы бокового желудочка, расположение кист в теменных и затылочных отделах головного мозга. В некоторых случаях может визуализироваться полное, частичное или изолированное отсутствие мозолистого тела, признаки голопрозэнцефалии и гидроцефалии, кальцификация коры, базальных ядер или перивентрикулярной области.
Клинический случай
Новорожденная девочка весом 1 600 г, ростом 43 см. Окружность головы — 31 см, груди — 28 см. Оценка по шкале Апгар 5/6 баллов (2-1(ИВЛ)-1-0-1 /2-1(ИВЛ)-1-1-1). От 3-й беременности, протекающей на фоне нарушения жирового обмена 1–2-й степени, артериальной гипертензии II риск 2, кисты правой почки, миопии средней степени обоих глаз в сроке 225 дней.
Поступление в ОАиР для новорожденных
Состояние крайне тяжелое. Находилась на аппарате ИВЛ. Мышечный тонус и двигательная активность снижены, рефлексы адаптации угнетены. Большой родничок — 2,0×2,0 см, спокоен. Кожа розовая, отечный синдром 2-й степени. Оценка гестационной зрелости по Petrussа 32 недели.
Дыхание аппаратное, симметрично проводится с обеих сторон, выслушиваются рассеянные хрипы в умеренном количестве. Тоны сердца ритмичные, несколько приглушены, шум не выслушивается. ЧСС 144–146 уд/ мин, АД 52/31→59/37 мм рт. ст. на фоне титрования дофамина 7,5 мкг/кг/мин и норадреналина 0,05 мкг/кг/мин. Вводился гидрокортизон по схеме.
Живот мягкий, доступен пальпации, перистальтика выслушивается, снижена. Печень +1 см, селезенка не пальпируется. Стул после очистительной клизмы, мекониальный. Мочилась, моча светлая.
Гемодинамика в течение 7 суток стабилизировалась титрованием дофамина 7,5→3 мкг/кг/мин и 4 суток — норадреналина 0,05 мкг/кг/мин. АД 59/37 — 69/44 мм рт. ст., ЧСС 146–160 уд/мин.
Ребенок на ИВЛ, дыхание симметрично проводится с обеих сторон, с постепенным исчезновением хрипов к 2-м суткам, SaO2 97 %. Учитывая данные коагулограммы и УЗИ головного мозга, для повышения коагуляционного потенциала крови в 1-е, 4-е сутки жизни переливалась СЗП О (I) Rh +.
Отечный синдром в динамике с уменьшением, с 8-го дня жизни отеков нет. Желтухи не было. Кормление с первых суток жизни физиологическим раствором с переходом на смесь Pre-NAN 0, остатков не отмечалось. С 6-го дня жизни переведена на смесь Pre-NAN, усваивает.
Обследование
ЭЭГ № 1–4: низкоамплитудная ЭЭГ с признаками дисциркуляторных расстройств в сосудистых бассейнах головного мозга.
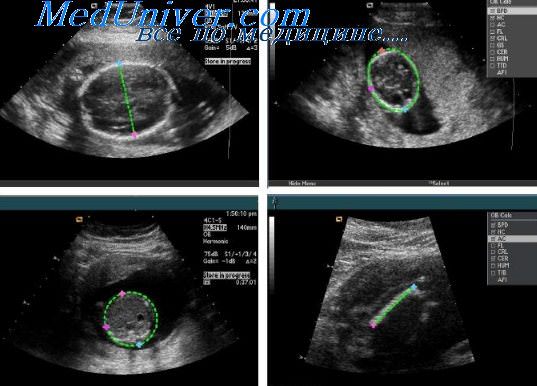
УЗИ головного мозга № 1: боковые желудочки симметричны, передние рога справа 3 мм, слева 4 мм. Полости боковых желудочков не расширены. Затылочный рог справа 13 мм, слева 15 мм. III желудочек 3 мм. Перивентрикулярная область: эхогенность не повышена. Отмечается повышенное количество жидкости между извилинами. Межполушарная щель срединна, не расширена, 3 мм. Субарахноидальное пространство не расширено. Рисунок извилин и борозд слабо дифференцируется.
Сосудистые сплетения: справа контуры ровные, структура однородная, слева контуры неровные, структура однородная. Полость прозрачной перегородки 8 мм. Полость Верге 4 мм, большая цистерна 6 мм. Зрительные бугры и базальные ядра: эхоструктура однородная, эхогенность несколько повышена. В области переднего рога левого бокового желудочка визуализируется неоднородное гиперэхогенное образование 6×5 мм.
Заключение: субэпендимальное кровоизлияние слева, несколько снижен мозговой кровоток.
УЗИ головного мозга № 2–3: межполушарная борозда срединна. Подоболочечное пространство 4 мм. Извилины и борозды слабо дифференцируются. Передние рога боковых желудочков справа 4 мм, слева 4 мм. III желудочек 3 мм. Большая цистерна 8 мм. В области проекции боковых желудочков гиперэхогенные образования слева 7×4 мм, справа 6×4 мм.
Заключение: внутрижелудочковые кровоизлияния (ВЖК) 1–2-й степени с двух сторон.
УЗИ головного мозга № 4
Допплерометрия ПМА: RI 0,72.
Заключение: незрелость структур головного мозга. ВЖК 1–2-й степени с двух сторон.
УЗИ головного мозга № 5: боковые желудочки симметричны, передние рога справа 4 мм, слева 4 мм. Полости боковых желудочков не расширены. Затылочный рог справа 25 мм, слева 24 мм. III желудочек 5 мм. Перивентрикулярная область: эхогенность повышена. Межполушарная щель срединна, не расширена. Субарахноидальное пространство не расширено. Субкортикальные зоны: эхогенность повышена. Рисунок извилин и борозд слабо выражен.
Сосудистые сплетения: справа контуры ровные, структура однородная, слева контуры неровные, структура неоднородная. Полость прозрачной перегородки 8 мм. Полость Верге 3 мм, большая цистерна 10 мм. Зрительные бугры и базальные ядра: эхоструктура однородная, эхогенность несколько повышена. В области боковых желудочков имеются гиперэхогенные образования справа 6×4 мм, слева 8×4 мм.
Заключение: ВЖК 1–2-й степени с двух сторон. Выраженная незрелость структур головного мозга.
УЗИ головного мозга № 6
Допплерометрия: RI 0,65.
Заключение: вентрикуломегалия, ВЖК 1–2-й степени с двух сторон.
УЗИ головного мозга № 7: в области проекции боковых желудочков гиперэхогенные образования слева 7×4 мм, справа 8×5 мм.
Заключение: без динамики.
УЗИ органов брюшной полости № 1–2: без патологии.
Rtg органов грудной клетки и брюшной полости № 1
ОГК: легкие расправлены, определяется усиление легочного рисунка в прикорневых отделах с двух сторон. Средостение срединно. Cor — N.
ОБП: следы газа в желудке.
Rtg органов грудной клетки и брюшной полости № 2
ОГК: по всем легочным полям затенения среднеинтенсивные с нечеткими контурами. Корни прослеживаются. Средостение срединно. Cor — N.
Окулист № 1: OU: спокойны, роговицы отечные, рефлекс с глазного дна тусклый, глазное дно из-за отека не офтальмоскопируется. Рекомендовано: осмотр детским офтальмологом.
Окулист № 2: OU: спокойны, роговицы чистые, прозрачные, рефлекс с глазного дна розовый, глазное дно соответствует сроку гестации. Рекомендовано: осмотр детским офтальмологом.
ЭКГ: снижен вольтаж, ритм синусовый, ЧСС 166–170 уд/мин, отклонение ЭОС вправо, нарушение процессов реполяризации в миокарде.
Эхо-КС: открытое овальное окно. Регургитация на МК 1-й степени, на ТК 1-й степени.
Диагноз
Спастическая диплегия. Детский церебральный паралич: ранняя стадия (?). Синдром дыхательного расстройства у новорожденного в стадии разрешения и формирования бронхолегочной дисплазии. Церебральная депрессия у новорожденного. ВЖК 1–2-й степени с двух сторон. Недоношенность 32 недели. Внутриутробная гипоксия плода, впервые отмеченная до родов. Умеренная асфиксия при рождении.
К 6-му месяцу жизни выставлен окончательный диагноз: детский церебральный паралич, спастическая диплегия; канюленоситель.