ангиома в головном мозге лечение
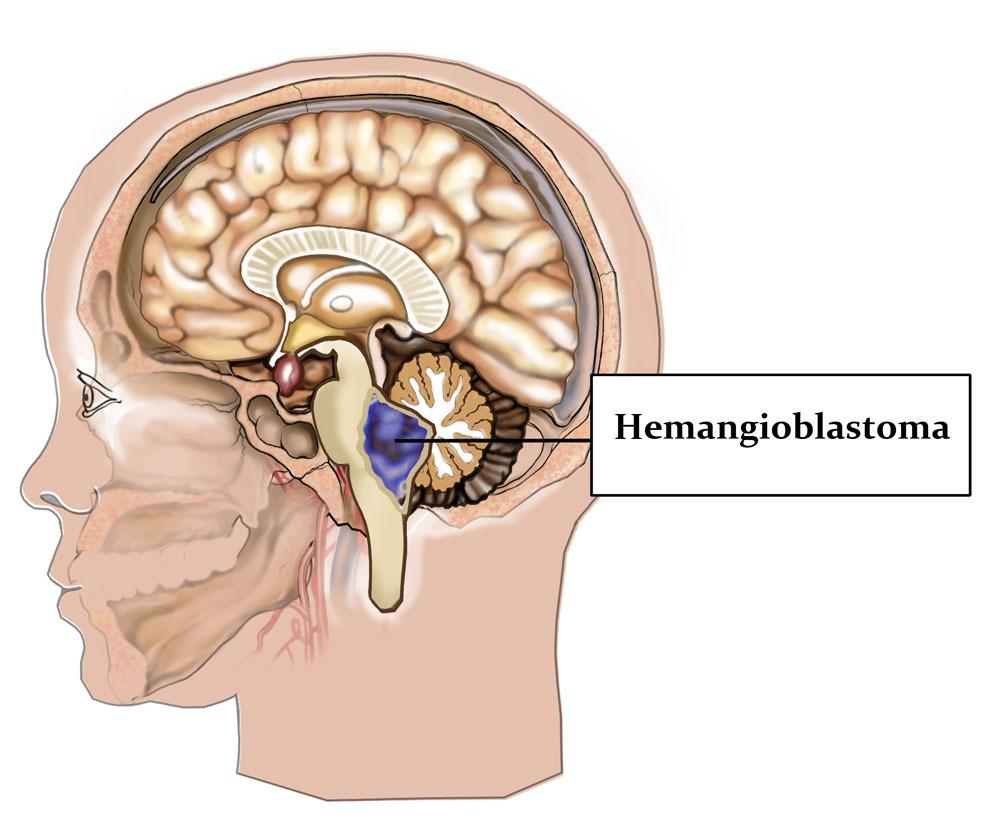
Гемангиобластома головного мозга: статистика, причины, симптомы, лечение и операция
Гемангиобластомы (син. ангиоретикулемы) принадлежат к относительно редким опухолям центральной нервной системы 1 степени злокачественности. Происходят из примитивных сосудистых мезенхемальных клеток или гемоцитобластов. Могут располагаться в головном и спинном мозге, в сетчатке глаза. Структура опухоли в медицинских источниках описывается как гетерогенная, поскольку может включать и солидный, и кистозный компонент. Развитие этого новообразования бывает спорадическим (ненаследственным, по неясным причинам) и семейным.
Статистический отчет
В общей группе всех внутричерепных первичных опухолей гемангиобластомы головного мозга (ГГМ) составляют 1%-2,5%, причем чаще (в 85%) их диагностируют в гемисферах мозжечка. Прогнозы после полного (!) хирургического удаления опухоли со спорадическим сценарием возникновения, положительные, они не рецидивируют.
Но в 25% случаев новообразование обнаруживается как проявление наследственного заболевания – болезни Гиппель-Линдау. Церебральная опухоль, ассоциированная с этой болезнью, часто имеет неудовлетворительные прогнозы. У пациентов с такой генетической патологией опухолевый процесс и после полной резекции способен вновь возродиться, и не обязательно на том же месте, он может появиться в любой другой части ЦНС.
Наибольшее количество случаев с ГГМ отмечается у мужчин, которые страдают от них в 1,5-2 раза чаще, чем женщины. Пиковый возрастной диапазон, когда обнаруживают очаг у пациентов, – 40-50 лет. Впервые новообразование, сочетающееся с болезнью Гиппель-Линдау, проявляется в подростковом и молодом возрасте (до 30 лет).
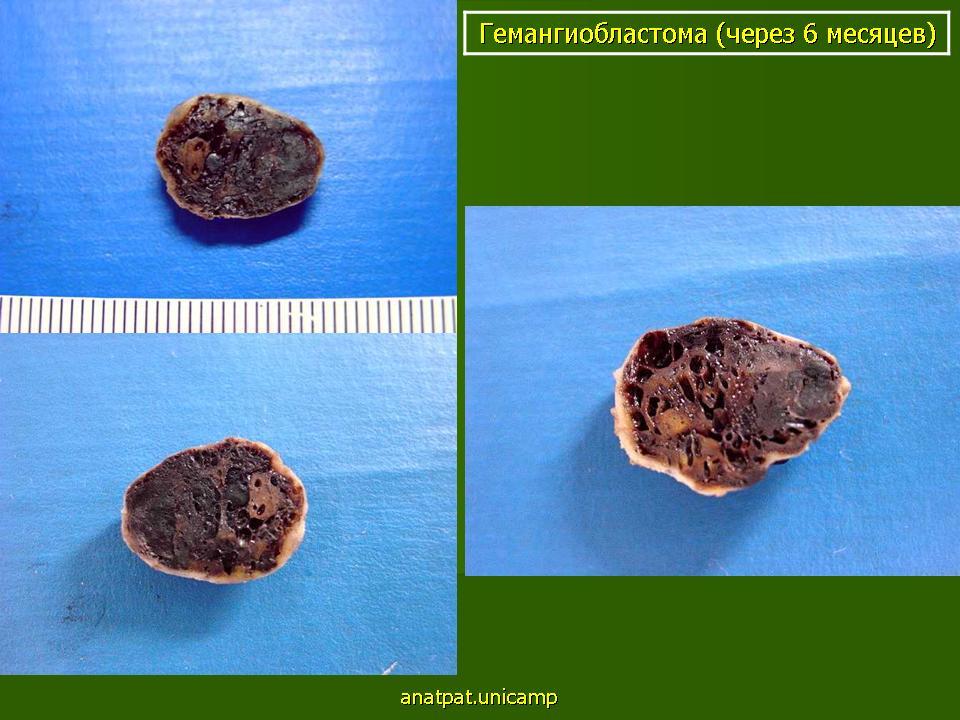
Гемангиобластомы характеризуются медленным ростом и доброкачественным биологическим поведением. Однако иногда (редко) осложняются спонтанными значительными кровоизлияниями в заднюю черепную ямку. Массивные кровоизлияния обычно возникают при крупных размерах образования (более 1,5 см).
Любая гемангиобластома в головном мозге – серьезнейшая проблема, которая требует своевременного выявления и лечения. У каждого больного опухоль становится причиной прогрессирующего неврологического дефицита, безостановочного падения качества жизни. Летальность не исключена. К сожалению, этот диагноз не поддается консервативному лечению. Единственным шансом для пациента выжить и восстановиться является сугубо нейрохирургическое вмешательство.
Причины новообразования
Что является пусковым механизмом для возникновения гемангиобластом, как и всех существующих видов опухолей человека, достоверно пока не установлено. Однако специалисты сходятся во мнении, что к подобному типу онкологического процесса могут подтолкнуть такие негативные факторы, как:
В случае с синдромом Гиппель-Линдау фактором-провокатором считается передающийся по наследству дефект в гене-супрессоре VHL, который у здоровых людей отвечает за противодействие опухолевой трансформации клеток.
Классификация гемангиобластом
Макроскопически гемангиобластомы головного мозга делятся на 4 типа:
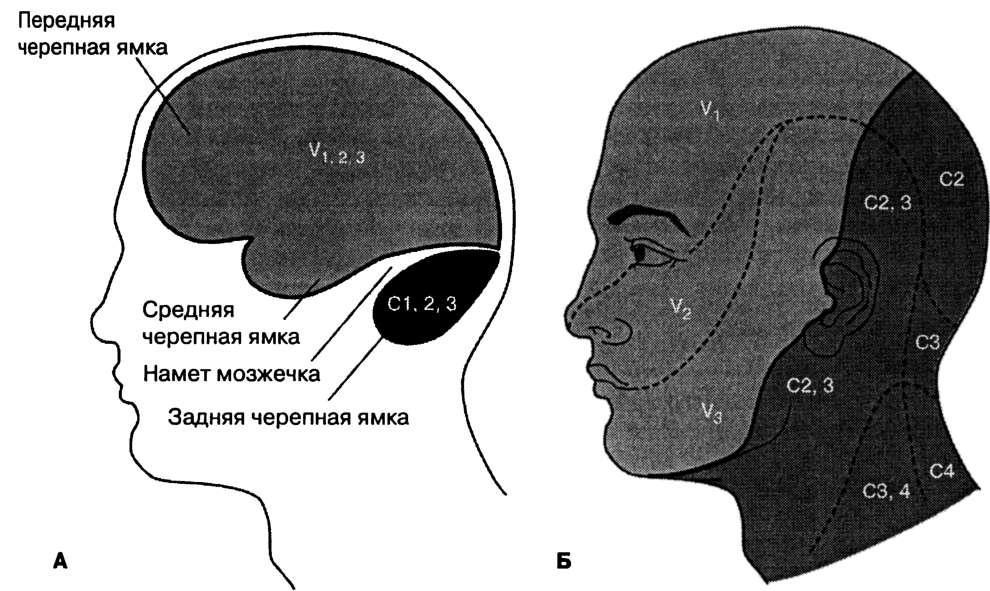
Преимущественной локализацией гемангиобластом является задняя черепная ямка (ЗЧЯ). Типичные места поражений:
По последним данным, нет ни одного сообщения о трансформации гемангиобластом в злокачественную форму.
Признаки проявления патологии
Первыми проявлениями опухолевого процесса у 90% пациентов выступают общемозговые симптомы, характерные для внутричерепной гипертензии, это:
Особенностью клинических признаков, как правило, является нарастающая или волнообразная динамика с продолжительными светлыми промежутками. Далее, спустя несколько месяцев, к симптомам ВЧГ присоединяются очаговые признаки, это:
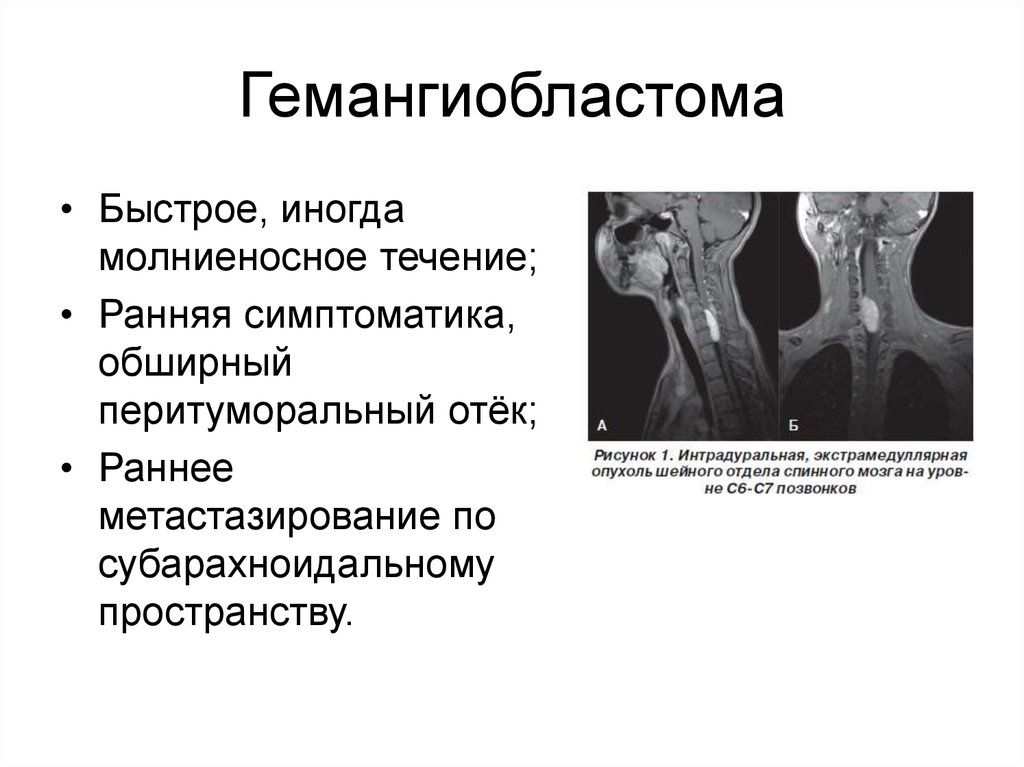
Перечисленная клиника, базируемая на симптомах ВЧГ и мозжечковых расстройствах, свойственна многим церебральным патологиям. Поэтому патогномоничными, то есть конкретно для ангиоретикулем, их назвать нельзя. Этот факт не распространяется лишь на пациентов с болезнью Гиппель-Линдау, у которых этот симптоматический комплекс всегда сочетается с ангиопатиями сетчатки глаза. В любом случае окончательный диагноз можно установить только после комплексной диагностики, включающей осмотр у невролога и офтальмолога, прохождение МРТ/КТ, селективной ангиографии.
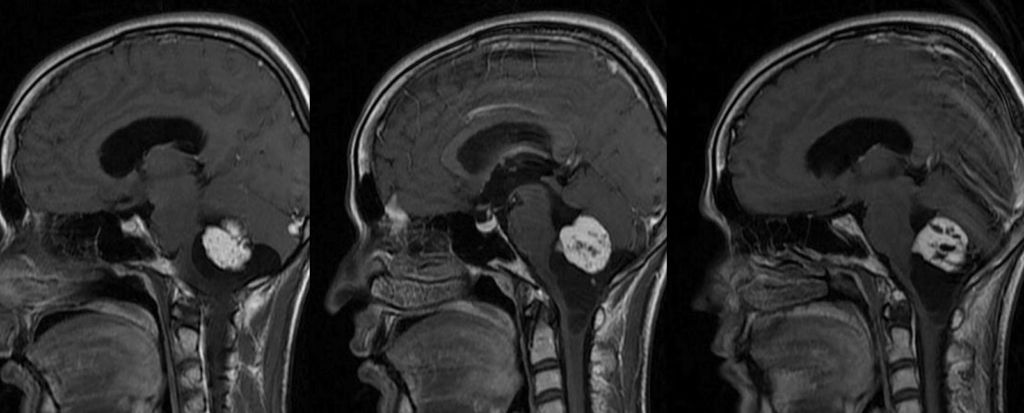
Образование на снимках МРТ.
Нейрохирургическое лечение ГГМ
Внутричерепные гемангиобластомы подлежат стандартному хирургическому удалению. Если опухоль неоперабельна (в основном при поражениях ствола мозга), назначается лучевая терапия или неинвазивное радиохирургическое удаление (предпочтительнее). Радиохирургия дает значительно лучшие результаты по сравнению с обычной лучевой терапией. Кроме того, современные методики стереотаксической радиохирургии редко дают побочные эффекты и не требуют долгосрочного курса облучения (часто достаточно всего 1-2 сеанса).
Операция гемангиобластомы головного мозга
В ходе обычной операции, являющейся «золотым стандартом» при данном диагнозе, используется тактика краниотомии с созданием ретросигмовидного доступа. Трепанация выполняется в области большого затылочного отверстия, диаметр трепанационного окна составляет 2-4 см. Хирургический процесс происходит под контролем ультрамощного интраоперационного микроскопа. Длится операция полного удаления ГГМ от 2,5 до 5 часов. Рассмотрим основные этапы оперативного вмешательства.
По ссылке можете ознакомиться с видео операции по удалению гемангиобластомы https://youtu.be/yT5KLi4VyAo
Задача открытой операции – реализовать удаление солидного компонента полностью, без остатка. Тотальным образом его удалить удается в большинстве случаев, у 85-90% пациентов. При таком положении с большой долей уверенности можно ждать благоприятных прогнозов. Но! Если выполнена частичная или субтотальная резекция, новообразование продолжит расти. Отмечено, что неполное удаление часто ведет к развитию гидроцефалии, кровоизлияний и гематом, смертельного исхода уже в самый ранний период.
Радиохирургическое вмешательство
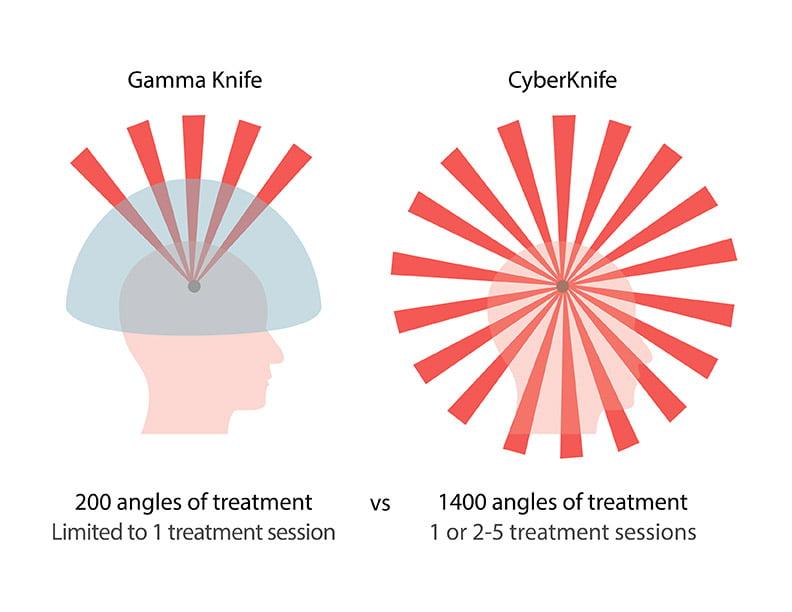
Отдельной группе больных, кому в силу состояния здоровья или опасного расположения опухоли противопоказана классическая операция, рекомендована стереотаксическая радиохирургия. Радихирургическая операция также назначается после неполного хирургического иссечения гемангиобластомы, чтобы ликвидировать ее сохранившиеся элементы. В арсенале нейрохирургии существует 2 способа стереотаксического воздействия (без разрезов, трепанации и без боли) – Гамма-нож и Кибер-нож.
Противопоказаниями к операциям на Гамма-ноже и Кибер-ноже являются новообразования, достигшие размерлв в 3,5 см и более.
Что влияет на результаты лечения?
Специалисты выделили ряд факторов, которые имеют прямую взаимосвязь с неблагоприятной прогностической информацией после хирургического лечения гемангиобластом:
Шрам после операции, со временем он станет мало заметен.
И последнее. Мы сейчас не откроем ни для кого тайны, сказав, что очень многое зависит от опыта и квалификации хирурга. Существует 2 главных хирургзависимых фактора, предопределяющих исход хирургического лечения, – адекватность выбора хирургической тактики и радикальность удаления гемангиобластомы. Поэтому одна из главных для пациента задач – попасть к специалисту с большой буквы.
Центральный военный госпиталь г.Прага.
Сегодня во всем мире пользуются большой востребованностью нейрохирурги Чехии. Чешская нейрохирургия по степени развития, качеству и количеству успешных вмешательств занимает одну из ведущих позиций в рейтинге стран Европы, входит в десятку лучших государств мира. В этой стране на передовом уровне выполняются операции по поводу всех онкологических и других заболеваниях головного мозга. При сравнимом качестве оказываемой помощи, услуги чешской хирургии ЦНС стоят вдвое ниже, чем в Израиле и Германии.
КАВЕРНОМЫ (КАВЕРНОЗНЫЕ МАЛЬФОРМАЦИИ)

Одним из направлений работы института по лечению сосудистой патологии ЦНС является лечение больных с каверномами. Эти образования относятся к группе сосудистых мальформаций, в которую входят также АВМ, телеангиоэктазии и венозные ангиомы. Среди клинически проявившихся мальформаций разного типа каверномы (кавернозные ангиомы) составляют около 30%, занимая второе место после АВМ.
Удаление каверномы. Интраоперационное фото
Макроскопически каверномы представляют собой образования с бугристой поверхностью, синюшного цвета, состоящие из полостей, заполненных кровью (каверн). Каверномы имеют, как правило, округлую форму, и достаточно четко отграничены от окружающей ткани. Каверны могут плотно прилегать друг к другу, либо легко отделяться от основного конгломерата. Размеры кавернозных полостей и их соотношение со стромой могут быть различными. Некоторые образования состоят преимущественно из каверн с тонкими, быстро разрушающимися стенками, другие — из тромбированных полостей и соединительной ткани. Ткани, окружающие каверному, чаще всего грубо изменены. Типична желтая окраска мозгового вещества и мозговых оболочек, свидетельствующая о перенесенных кровоизлияниях. Этот признак помогает обнаружить каверному в ходе хирургического вмешательства. На операции в веществе мозга на границе с каверномой можно видеть множество мелких артериальных сосудов. Тем не менее, явные признаки шунтирования крови отсутствуют, хотя доказательств того, что кавернозные полости полностью изолированы от кровеносной системы мозга, не существует. Вблизи каверномы нередко располагаются одна, реже несколько крупных вен, которые иногда имеют вид типичной венозной ангиомы. При гистологическом исследовании каверномы представляют собой тонкостенные полости неправильной формы, стенки которых образованы эндотелием. Полости могут плотно прилежать друг к другу, либо быть разделены коллагеновыми волокнами или фиброзной тканью. Каверны могут быть заполнены жидкой кровью либо тромбированы. В ткани каверномы могут быть обнаружены участки кальцификации и гиалиноза. Частым признаком является наличие в строме образования признаков повторных кровоизлияний в виде остатков гематом различной давности, а также фрагментов капсулы, типичной для хронической гематомы. Иногда встречается сочетание каверном с другими сосудистыми мальформациями — АВМ и телеангиоэктазиями. Практически облигатным признаком каверном является присутствие отложений гемосидерина в прилежащем мозговом веществе. Мелкие сосуды в окружающих тканях представляют собой нормально сформированные артериолы и капилляры, а видимые в ходе операций вены имеют нормальное строение.
Кавернома спинного мозга на уровне Th2
Каверномы могут оставаться бессимптомными на протяжении всей жизни человека, поэтому составить представление о распространенности патологии достаточно сложно. Согласно немногочисленным исследованиям, каверномы встречаются у 0,3%–0,5% населения. Оценить, какая часть этих каверном проявляется клинически, не представляется возможным, так как подобные исследования отсутствуют. Тем не менее, можно с уверенностью говорить о том, что подавляющее число каверном остаются бессимптомными. Каверномы встречаются в виде двух основных форм — спорадической и наследственной. До недавнего времени считалось, что спорадическая форма заболевания является наиболее частой. Исследования последних лет показали, что соотношение спорадических и семейных каверном зависит от качества обследования родственников больных с клинически проявившейся патологией — чем шире охват обследуемых, тем выше процент наследственных форм. По некоторым данным, частота наследственных форм достигает 50%. Каверномы ЦНС могут проявиться клинически в любом возрасте — от младенческого до преклонного. Среди обследованных в институте в двух случаях первые симптомы заболевания появились с первых недель жизни, а у нескольких больных — в возрасте старше 60 лет. Наиболее типично развитие болезни в возрасте 20–40 лет. По нашим данным, при наследственной форме патологии первые признаки заболевания появляются в детском возрасте чаще, чем при спорадических каверномах. Соотношение мужчин и женщин среди больных с каверномами примерно одинаково.
Множественные каверномы у больного
с семейной формой заболевания
Каверномы могут быть спорадическими и наследственными. Этиопатогенез заболевания наиболее хорошо изучен для наследственной формы патологии. К настоящему времени доказан аутосомно-доминантный тип наследования и установлены три гена, мутации которых приводят к образованию каверном: CCM1/Krit1 (локус7q21. 2), ССМ2/GC4607 (локус 7q13-15), ССМ3/PDCD10 (локус q25.2-q27). Исследования по расшифровке молекулярных механизмов реализации этих генов показали, что образование каверном связано с нарушением формирования эндотелиальных клеток. Считается, что кодируемые тремя генами протеины работают в едином сложном комплексе. Этиология спорадических каверном остается неясной. Доказано, что некоторые каверномы могут быть радиоиндуцированными. Существует также иммунно-воспалительная теория генеза заболевания. Основным механизмом развития любых клинических симптомов у больных с каверномами являются однократные или повторные макро- или микрокровоизлияния. Критерии диагноза «кровоизлияние из каверномы» остаются предметом дискуссии. Важность этого вопроса обусловлена тем, что частота кровоизлияний является одним из основных факторов при определении показаний к хирургическому вмешательству, а также при оценке эффективности различных методов лечения, в особенности, радиохирургического. В зависимости от используемых критериев, частота кровоизлияний варьирует в широких пределах — от 20% до 55%. По разным данным, частота кровоизлияний составляет от 0,1% до 2,7% на одну каверному в год.

МРТ-трактография у больного с
глубинно расположенной каверномой
Самым точным методом инструментальной диагностики каверном является МРТ, обладающая в отношении данной патологии 100% чувствительностью и 95% специфичностью. Наибольшей чувствительностью, особенно в отношении мелких каверном, обладают режимы, взвешенные по неоднородности магнитного поля. Широкое использование подобных режимов привело к существенному увеличению числа диагностированных случаев с множественными каверномами. В то же время, вопрос о гистологической природе так называемых каверном IV типа до настоящего времени остается спорным. Не исключено, что они представляют собой телеангиоэктазии. Функциональная МРТ может быть использована при предоперационном обследовании больных с образованиями, расположенными в функционально значимых участках коры, но применение метода значительно ограничено из-за артефактов, связанных с присутствием гемисидерина в окружающей ткани. Трактография может быть использована при планировании удаления глубинных каверном и при расчете дозы облучения в стереотаксической радиохирургии. Информативность ангиографии в диагностике каверном была и остается минимальной. Метод может быть использован для дифференциального диагноза каверномы с АВМ и периферической аневризмой. Компьютерная томография внесла принципиальные изменения в диагностику каверном, так как позволила обнаружить не выявляемые при ангиографии мальформации. В то же время, по данным КТ редко удается однозначно поставить диагноз. В настоящее время КТ может быть использована как быстрый метод диагностики кровоизлияния из каверномы при невозможности проведения МРТ.
Удаление каверномы — признанный эффективный метод лечения заболевания. В то же время, определение показаний к операции является сложной задачей. В первую очередь это связано с тем, что заболевание имеет в целом доброкачественное течение. Подавляющее большинство больных в момент обращения не имеют объективных симптомов поражения ЦНС, а случаи стойкой инвалидности отмечены главным образом при повторных кровоизлияниях из каверном глубинных структур и ствола мозга, труднодоступных для операции. С другой стороны, прогнозирование течения заболевания в каждом конкретном случае невозможно, а успешно выполненная операция может навсегда избавить больного от рисков, связанных с заболеванием. Основными критериями в определении показаний к операции мы считаем локализацию каверномы и клиническое течение болезни. Исходя их этих факторов, операция показана в следующих случаях:
каверномы поверхностного расположения вне функционально значимых зон, проявившиеся кровоизлиянием или эпилептическими припадками;
корковые и субкортикальные каверномы, расположенные в функционально значимых зонах, глубинные каверномы больших полушарий, каверномы ствола мозга, каверномы медиальных отделов полушарий мозжечка, проявившиеся повторными кровоизлияниями с формированием стойких неврологических нарушений или тяжелого эпилептического синдрома.
Помимо названных критериев, существует целый ряд условий, определяющих показания к операции: размер каверномы, давность кровоизлияния, возраст больного, сопутствующие заболевания и др. В любом случае показания к удалению каверномы относительны, поэтому необходимым условием принятия решения является информированность больного о характере заболевания и вариантах его течения, целях операции и ее возможных исходах. При труднодоступных каверномах возможно радиохирургическое лечение, хотя сведения о его эффективности противоречивы. При применении этого метода больного необходимо информировать о риске развития осложнений.
Планирование доступа и проведение хирургического вмешательства при удалении каверном больших полушарий в целом соответствуют общим принципам, используемым в хирургии объемных образований головного мозга. В случае поверхностной субкортикальной локализации, поиск мальформации значительно облегчает наличие постгеморрагических изменений поверхностной коры и оболочек мозга. Кавернома, как правило, отчетливо отграничена от мозгового вещества, что упрощает ее выделение. В случае локализации каверномы вне функционально важных зон выделение мальформации по зоне перифокальных изменений и ее удаление одним блоком значительно облегчают и ускоряют операцию. Для улучшения исходов лечения эпилепсии в ряде случаев также используется методика иссечения макроскопически измененного продуктами распада крови мозгового вещества вокруг каверномы, хотя сведения об эффективности этой методики противоречивы.Операции по удалению каверном, расположенных в функционально значимых корковых и субкортикальных отделах мозга, а также в глубинных структурах больших полушарий, имеют ряд особенностей. В случае кровоизлияния из каверномы такой локализации следует продолжать наблюдение за больным в течение 2–3 недель. Отсутствие регресса очаговых симптомов за этот период служит дополнительным обоснованием для хирургического вмешательства. При принятии решения об операции не следует дожидаться рассасывания гематомы, так как вследствие процессов организации и глиоза операция становится более травматичной. Внутренняя декомпрессия каверномы путем эвакуации гематомы является необходимым этапом при удалении каверном из функционально значимых зон, так как позволяет уменьшить операционную травму. Резекция перифокальных постгеморрагических изменений нецелесообразна.
Удаление небольшой каверномы с
использованием нейронавигации
Для улучшения исходов удаления каверном используются различные инструментальные интраоперационные вспомогательные методики. При отсутствии четких анатомических ориентиров целесообразно применение методов интраоперационной навигации. Ультразвуковое сканирование в большинстве случаев позволяет визуализировать каверному и спланировать траекторию доступа. Значительным достоинством метода является предоставление информации в реальном времени. Ультразвуковая визуализация каверном может быть сложной при небольших размерах образований. Безрамочная нейронавигация по данным предоперационной МРТ позволяет максимально точно планировать доступ и краниотомию необходимого (минимально возможного для данной ситуации) размера. Методику целесообразно использовать для поиска небольших каверном. Стимуляцию моторной зоны с оценкой двигательной реакции и М-ответов следует использовать во всех случаях возможного интраоперационного повреждения моторной коры или пирамидных путей. Методика позволяет спланировать максимально щадящий доступ к каверноме и оценить возможность иссечения зоны перифокальных изменений мозгового вещества. Интраоперационное использование ЭКоГ для оценки необходимости иссечения отдаленных очагов эпилептиформной активности целесообразно у больных с длительным анамнезом эпилепсии и фармакорезистентными приступами. В случае эпилептического поражения медиальных височных структур высокую эффективность показала методика амигдалогиппокампэктомии под контролем ЭКоГ.
При любой локализации каверномы следует стремиться к полному удалению мальформации в связи с высокой частотой повторных кровоизлияний из частично удаленных каверном. Необходимо сохранять обнаруженные в непосредственной близости от каверном венозные ангиомы, так как их иссечение сопряжено с развитием нарушений венозного оттока от прилежащего к каверноме мозгового вещества.
В большинстве случаев каверномы, даже очень больших размеров, удается удалить полностью, а исходы операций, как правило, благоприятны: у большинства больных неврологических расстройств не возникает. У больных с эпилептическими припадками в улучшение отмечается в 75% случаев, а в 62% случаев приступы после удаления каверномы не повторяются. Риск развития послеоперационных неврологических осложнений зависит большей частью от локализации образования. Частота развития дефектов при каверномах, расположенных в функционально не значимых отделах больших полушарий, составляет 3%. При кортикальных и субкортикальных каверномах функционально значимых областей эта цифра увеличивается до 11%. Риск появления или усугубления неврологического дефицита в случае удаления каверном глубинной локализации достигает 50%. Необходимо отметить, что возникающий после операции неврологический дефект часто имеет обратимый характер. Послеоперационная летальность составляет 0,5%.
Лечение кавернозных ангиом ствола мозга имеет ряд особенностей, обосновывающих выделение этой патологии в самостоятельную группу. Прежде всего, анатомия и функциональная значимость ствола делает хирургические вмешательства в этой области исключительно сложными. Вследствие компактного расположения большого числа разнообразных, в том числе, жизненно важных образований в стволе мозга, любые, даже минимальные кровоизлияния из каверном ствола вызывают неврологические расстройства, что отличает течение заболевания от клинических проявлений при каверномах больших полушарий. Небольшие размеры каверном ствола нередко затрудняют гистологическую верификацию патологии, в связи с чем природа заболевания чаще, чем при каверномах другой локализации, остается нераспознанной.По данным МРТ и операций, можно выделить три варианта патологических образований, объединяемых общим названием «каверномы ствола»:— подострые и хронические гематомы, при удалении которых лишь в 15% случаев удается верифицировать кавернозную ткань. Нельзя исключить, что в основе этих гематом лежат отличные от каверном мальформации, возможно, телеангиоэктазии;— типичные каверномы в сочетании с острой, подострой или хронической гематомой;— типичные каверномы, имеющие гетерогенную структуру и окруженные кольцом гемосидерина, без признаков кровоизлияния.В клиническом течении каверном ствола выделяют два основных варианта. Инсультоподобный вариант характеризуется острым развитием выраженных стволовых симптомов, часто на фоне интенсивной головной боли. Этот вариант встречается, как правило, при гематомах ствола без МРТ признаков каверномы. Псевдотуморозный вариант характеризуется медленным нарастанием стволовой симптоматики, продолжающимся иногда до нескольких месяцев. Такое течение характерно для больных с типичной МРТ картиной каверном. При обоих вариантах течения клинические симптомы постепенно стабилизируются, а в дальнейшем могут полностью или частично регрессировать. Анализ результатов хирургических вмешательств показал, что они четко зависят от типа выявленного образования. Так, при удалении подострых и хронических гематом ствола регресс симптомов наступал в 80% и 60% случаев соответственно. При удалении каверном с признаками кровоизлияния клинические исходы были менее удовлетворительными, а при удалении каверном без признаков кровоизлияния исходы в основном были неудовлетворительными. Выявление этих закономерностей легло в основу определения показаний к хирургическому вмешательству.
Основными показаниями для хирургического лечения каверном ствола являются наличие подострой или хронической гематомы, повторное кровоизлияние и неуклонно нарастающая симптоматика поражения ствола. При гематомах ствола оптимальный срок вмешательства — 2–4 недели с момента кровоизлияния и формирования гематомы. Консервативное введение следует предпочесть в тех случаях, когда неврологическая симптоматика к моменту обращения существенно регрессировала, а также при небольшом объеме гематомы (менее 3 мл), при глубинном расположении мальформаций и, соответственно, высоком риске нарастания симптомов после операции.
 |
| Удаление каверномы ствола |
Выбор хирургического доступа всегда основывается на тщательном изучении топографии образования по данным МРТ. Удаление гематомы и/или каверномы производится со стороны ее наиболее близкого прилежания к поверхности ствола мозга. Чаще других применяется срединная субокципитальная краниотомия с доступом через IV желудочек. Это связано с тем, что большая часть гематом и мальформаций располагается субэпендимарно, в области покрышки моста. Даже при больших гематомах, занимающих практически весь поперечник ствола, данный доступ является наиболее приемлемым, ввиду простоты его выполнения, и меньшей, по сравнению с другими доступами, травматичностью. При каверномах и гематомах, располагающихся в вентрально-латеральных отделах моста, с нашей точки зрения, наиболее оптимальными являются ретролабиринтный, пресигмовидный и субвисочный доступы, поскольку они обеспечивают более широкий угол обзора операционного поля и, соответственно, большую возможность радикального удаления мальформации и капсулы хронической гематомы. Удаление гематом и мальформаций среднего мозга возможно через субтенториальный супрацеребеллярный или субокципитальный транстенториальный доступы. Важным этапом операции является определение проекции расположения ядер ЧМН в дне ромбовидной ямки (картирование) с помощью регистрации моторных ответов. Информация о расположении основных ядерных структур ствола мозга позволяет хирургу манипулировать по возможности в стороне от этих образований. При операциях на стволе мозга не используются шпатели — хирург создает поле обзора инструментами, которыми он выполняет операцию — отсосом, пинцетом, ножницами и др. В ходе операции кавернозная ангиома разделяется на фрагменты и удаляется по частям. При хронических гематомах следует по возможности радикально удалить ее капсулу. При неполном удалении каверномы или капсулы хронической гематомы возможны повторные кровоизлияния. Чаще они происходят после удаления хронических гематом. Это связано с тем, что при недостаточной ревизии стенок гематомы в ней могут сохраняться фрагменты небольшой мальформации, явившейся причиной первого кровоизлияния. В последующем эта мальформация может трансформироваться в более крупную каверному.
Лекция академика А.Н. Коновалова «Каверномы ЦНС»