человек без половины мозга
Расшифровка МРТ головного мозга
Все клиники сети ЦМРТ оснащены современным высокоточным оборудованием. МРТ и другие виды диагностики проводят опытные и квалифицированные специалисты.
Консультация специалиста после диагностики со скидкой 50%.
Самым чувствительным методом диагностики состояния главного органа центральной нервной системы является магнитно-резонансная томография. Результаты МРТ головного мозга позволяют исключить или подтвердить наличие патологического процесса еще на бессимптомной стадии его развития.
Рассказывает специалист ЦМРТ
Дата публикации: 01 Апреля 2021 года
Дата проверки: 01 Апреля 2021 года
Содержание статьи
Как выглядит снимок МРТ головного мозга?
Снимок МРТ выглядит как черный лист с изображением церебральных структур в аксиальной, фронтальной и сагиттальной плоскостях. Создаваемые томографом изображения представлены в виде затемненных и высветленных участков. Разная контрастность одного и того же снимка, позволяющая отчетливо рассмотреть все детали, обуславливается последовательностью радиочастотных импульсов.
В ходе сканирования выдается целая серия снимков, каждый из которых показывает послойный срез церебральных тканей. На них детально визуализируются:
МРТ головного мозга
Неинвазивная диагностика важнейшего органа центральной нервной системы позволяет исследовать все его структуры.
Вариации магнитно-резонансной томографии
Для сравнения полученных данных с нормой и выявления возможных отклонений применяется несколько видов МРТ, каждый из которых требует грамотной расшифровки:
Норма и отклонения на МРТ
МРТ без применения травмирующих вмешательств обнаруживает практически все внутричерепные патологии. К ним относят:
МРТ здорового мозга
Контуры здорового головного мозга на магнитно-резонансных снимках имеют правильную форму, с четко визуализирующимися бороздами, разграничивающими полушария на доли. При отсутствии патологий все мозговые структуры, желудочковая система, белое и серое вещество остаются анатомически и морфологически сохранными, без диффузных и очаговых изменений. Практически всегда первоначально проводят нативное МРТ.
Применение контрастирования может потребоваться только при выявлении тех или иных церебральных отклонений. Если же по результатам томографии головного мозга нарушения не обнаруживаются, то в дальнейших исследованиях нет необходимости.
Как расшифровываются результаты МРТ головного мозга?
Расшифровка МРТ головного мозга и других отделов головы проводится с применения специального протокола, включающего в себя несколько этапов. Все полученные показатели сравниваются с образцами МРТ здорового мозга. Для точной интерпретации снимков специалист должен досконально разбираться в физиологической и патологической анатомии, но и знать особенности работы обслуживаемого им томографа.
В случае обнаружения патологического очага указывают его точную локализацию, форму, площадь поражения, оттенок (показатель природы заболевания) и специфические характеристики. Другими словами, для грамотного чтения снимков требуется знание множества нюансов. Поэтому человек без специального образования не сможет правильно расшифровать полученные результаты и установить диагноз.
В клиниках ЦМРТ проводят МР-сканирование на аппаратах экспертного класса. К услугам пациентов: расшифровка полученных результатов, врачебная консультация относительно дальнейших действий, возможность получить «Второе мнение», позволяющее подтвердить или опровергнуть ранее установленный диагноз.
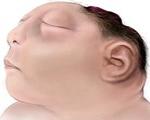
Анэнцефалия
Анэнцефалия — это порок развития нервной системы, при котором у плода отсутствуют большие полушария мозга, недоразвиты кости свода черепа, мягкие ткани головы. Аномалия возникает под действием химических, биологических или физических тератогенных факторов. Большинство плодов с анэнцефалией погибают во внутриутробном периоде, и даже при живорождении срок жизни ребенка не превышает нескольких часов. Диагностика выполняется пренатально с помощью УЗИ, МРТ, амниоцентеза, биохимического скрининга. В такой ситуации показано прерывание беременности, при отказе родителей от аборта — оказание паллиативной помощи ребенку.
МКБ-10
Общие сведения
По данным ВОЗ, пороки развития ЦНС занимают первое место среди врожденных аномалий у плода (25%). Анэнцефалов стоит отличать от ацефалов (акефалов), у которых вовсе отсутствует головной мозг. Анэнцефалия встречается в США и России с частотой 1 на 10000 новорожденных, в Великобритании — 5:10000, в Китае — 8:10000. Заболевание чаще наблюдается у плодов женского пола. Риск повторения анэнцефалии при следующей беременности составляет до 5%, а при рождении женщиной двух детей с этим пороком ЦНС — возрастает до 10%. Вероятность аномалии у кровных родственников составляет не более 3%.
Причины
Порок формируется при нарушениях внутриутробной закладки нейроструктур в эмбриональном периоде формирования плода. Он считается мультифакториальным, точные причины такого состояния окончательно не установлены. Ученые предполагают, что появление анэнцефалии связано с воздействиями негативных факторов на ранних этапах беременности. Типичными тератогенными влияниями считаются:
К предрасполагающим факторам со стороны родителей относят генетические — наличие различных генных мутаций, частые случаи родственных браков и кровосмешения. Риск аномалий развития ЦНС у ребенка повышается, если в организме матери низкий уровень йода, фолатов и других витаминов группы В. Вероятность анэнцефалии повышается при тяжелом течении гестации, наличии у беременной женщины экстрагенитальных патологий: сахарного диабета, сердечной недостаточности, гипотиреоза.
Патогенез
Симптомы анэнцефалии
У живорожденных младенцев с анэнцефалией резко уменьшена мозговая часть черепа, отсутствуют плоские кости, недоразвиты мягкие ткани. На месте головного мозга находится аномальная сосудистая ткань, которая может быть покрыта кожей.
Такие дети пребывают в бессознательном состоянии, они слепые и глухие, не реагируют ни на какие внешние стимулы. Зачастую есть сопутствующие пороки: спинномозговые грыжи, патологии надпочечников, расщелины неба.
Хотя большинство живорожденных пациентов погибает практически сразу, в медицине описано по крайней мере три случая, когда дети смогли прожить более 2-х лет. Долгожителем среди анэнцефалов считается девочка Стефани Кин (более известная по прозвищу Бэби Кей), которая прожила 2,5 года и умерла от остановки сердца. У нее были проблемы с дыханием, которые требовали проведения ИВЛ. Двухлетний рубеж также преодолели Джексон Буэлл из Бостона, Виктория де Кристо из Бразилии.
Однако продление срока жизни анэнцефалов возможно только при постоянной кардиореспираторной поддержке, восполнении нутритивных потребностей. Ввиду отсутствия большей части мозга состояние младенцев остается стабильно тяжелым вплоть до смерти. Объем и необходимость паллиативной помощи для таких новорожденных поднимает важные вопросы биомедицинской этики.
Осложнения
Диагностика
Аномалия обнаруживается антенатально во время плановых ультразвуковых скринингов беременности. Такой диагноз является абсолютным показанием к прерыванию беременности независимо от возраста плода, поэтому на акушеров-гинекологов ложится большая ответственность — необходимо как можно раньше установить диагноз, чтобы снизить риски для женщины. Для обнаружения порока применяются следующие методы:
Женщинам, которые планируют прервать беременность при выявленной анэнцефалии плода, требуется расширенная диагностика. Назначается стандартное гинекологическое исследование, а также набор анализов: клиническое исследование крови, анализы на вирусные гепатиты, ВИЧ-инфекцию. Впоследствии пациенткам рекомендовано медико-генетическое консультирование, чтобы оценить риски врожденных пороков при последующих беременностях.
Лечение анэнцефалии
Решение о прерывании беременности должны принимать родители. Единственным исключением является мертвый плод, когда женщине требуется экстренное хирургическое вмешательство. Живорожденным детям с анэнцефалией можно оказать только паллиативную помощь. Около 66% таких детей живут несколько часов после рождения, остальные погибают в первые минуты. Основные направления медицинской помощи при анэнцефалии:
Важной составляющей является психологическая помощь родителям на всех этапах от момента диагностики аномалии у плода, поскольку это становится тяжелым испытанием для семьи, у женщин зачастую возникают депрессии, апатии, суицидальные мысли. Помощь оказывают психологи, психиатры (в случае серьезных нарушений психоэмоционального состояния), верующим людям можно порекомендовать обратиться к представителям религии.
Прогноз и профилактика
Прогноз неблагоприятный, поскольку анэнцефалия заканчивается внутриутробной смертью плода или летальным исходом вскоре после того, как родился живой ребенок. Современные возможности медицины позволяют обеспечить такому младенцу достойный уход из жизни, если родители приняли решение не прерывать беременность.
Учитывая разнообразие предрасполагающих факторов, эффективные меры профилактики этого состояния пока не разработаны. Положительным для предупреждения тяжелых аномалий плода является прием беременной по назначению гинеколога витаминных добавок с солями фолиевой кислоты, дополнение рациона зелеными листовыми овощами, фасолью, апельсиновым соком, содержащими фолаты.
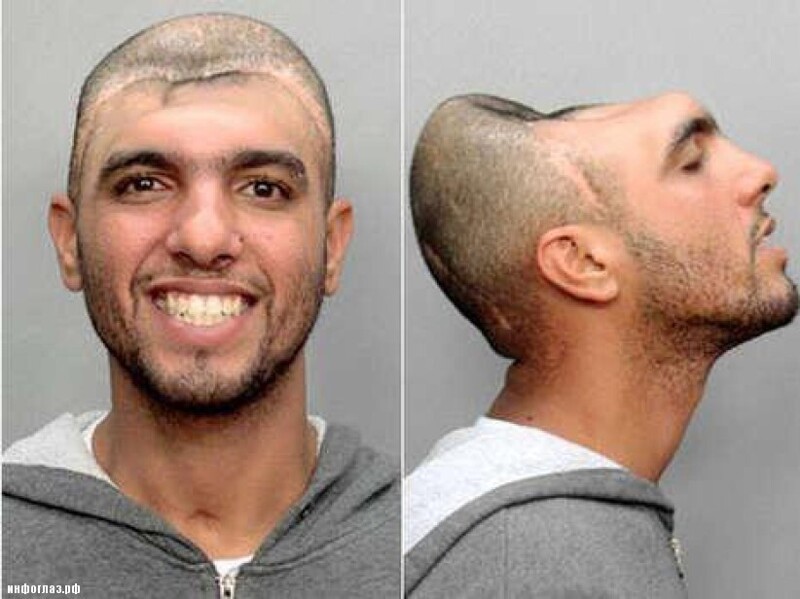
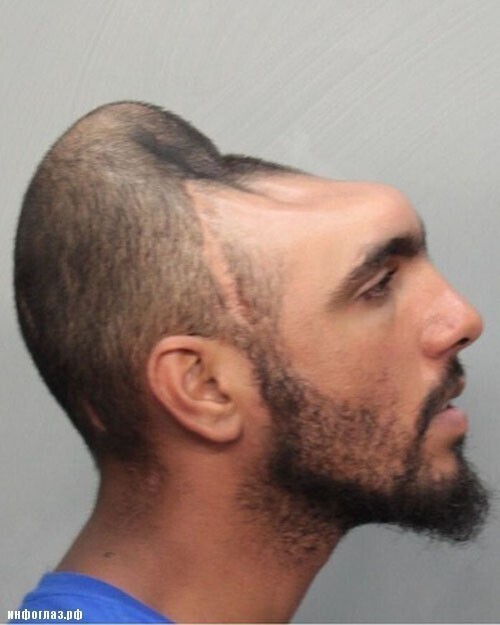
«Половинный» Карлос (2 фото + 1 видео)
Еще в 2010 полиция арестовала такого необычного человека по подозрению в занятии проституцией, хранении марихуаной и ограблении.
Причем 25-летний Карлос Родригес оказался типичным по поведению закононарушителем, и с ним не возникло у полицейских никаких проблем ни при аресте, ни при заполнении документов и проведении формальностей в участке — он назвал свое имя, послушно сфотографировался и оставил отпечатки пальцев, но все же трудности появились тогда, когда следователю надо было заполнить графу «особые приметы».
У подозреваемого не оказалось лба, и очевидно большей части мозга, но как же об этом написать?!
На фото, особенно в профиль, вы увидите, о чем идет речь, и поймете, в какое затруднительное положение был поставлен полицейский, который в итоге написал «половина головы», хотя конечно же это далеко не медицинский термин, но точнее описать заключенного он не смог.
Фото задержанного Карлоса Родригеса сразу же попали в интернет, когда были выложены на сайте СИЗО Miami-Dade County, на многих сайтах разгорелась дискуссия и появился шквал гипотез по поводу их аутентичности.
Однако о том, что они не поддельные говорит тот факт, что они первый раз появились именно на сайте Miami-Dade County. При этом пресс-секретарь из СИЗО Майами-Дейд сказала, что видела лично подозреваемого, когда его привезли в полицейский участок.
При этом американец, которого также называют просто Соса, подчеркнул, что вынес из своей трагедии урок, что нельзя садиться за руль после того, как выпил или употребил наркотики. В тоже время, как видно на видео, Родригес, получив несколько лет заключения условно, продолжает курить марихуану, в то время, как ему запрещено употреблять любые наркотики.
Тогда Карлосу было всего 14 лет, как пишет немецкий таблоид Bild, и врачам удалось спасти сорванца, который украл машину, на которой и угодил в столь судьбоносную для него аварию.
Карлос Родригес попал в автомобильную аварию, в результате чего вылетел из машины через переднее стекло и приземлился головой об асфальт. Срочная медицинская помощь спасла Карлосу Родригесу жизнь, но он теперь вынужден жить без лобных долей головного мозга.
Карлос Родригес нисколько об этом и не жалеет, продолжает веселиться и радоваться жизни. По правде сказать, мозги Карлосу и до аварии не очень были нужны: он увлекался марихуаной, вёл преступную жизнь и автомобилем на высокой скорости рулил в состоянии наркотического опьянения.
Удивительно и то, что Карлос Родригес — вовсе не единственный человек, которому удалось выжить с половиной головы, нескольким британцам по разными причинам также пришлось пройти через подобный ужас, получив сильнейшую травму головы, и выжить.
Увидеть столь необычного Карлоса можно и на видео:
Смерть мозга. Хроническое вегетативное состояние
Смерть мозга
А. Определение
1. Медицинское определение. Общепринятый критерий смерти — остановка кровообращения. Однако в настоящее время этот критерий пересматривается, так как дыхание и кровообращение могут искусственно поддерживаться даже при необратимом повреждении головного мозга.
2) Опухоли мозга, черепно-мозговые травмы или инсульты тоже вызывают необратимое повреждение мозга, при котором можно искусственно поддерживать функции других органов.
б. Патологоанатомическая картина смерти мозга характеризуется обширным некрозом и отеком мозга без воспалительной реакции. Нередко наблюдается височно-тенториальное или мозжечковое вклинение. Отек мозга приводит к повышению ВЧД и прекращению мозгового кровотока.
в. Распознавание смерти мозга приобретает особое значение в связи с возможностью получения донорских органов для трансплантации. Кроме того, быстрое выявление смерти мозга целесообразно в связи с высокой стоимостью искусственного поддержания жизни.
Б. Критерии смерти мозга
1. Критерии смерти мозга неприменимы в следующих ситуациях:
а. Ранее, чем приняты все возможные меры по диагностике и лечению основного заболевания.
б. При подозрении на интоксикацию препаратами, угнетающими ЦНС.
2) В большинстве случаев неосложненной интоксикации препаратами, угнетающими ЦНС, проявления, сходные с признаками смерти мозга, сохраняются не более 36 ч. Тщательное неврологическое обследование выявляет постепенное восстановление рефлексов — сначала зрачковых реакций, затем вестибулоокулярных (в частности, появляется положительная проба кукольных глаз), роговичного и других рефлексов. В некоторых случаях лекарственной интоксикации на ЭЭГ может регистрироваться изоэлектрическая линия, однако чаще выявляются быстрые волны на фоне генерализованной медленной активности.
3) Диагноз смерти мозга недопустим в случаях эндогенной интоксикации, обусловленной почечной или печеночной недостаточностью или иными нарушениями.
4) При применении миорелаксантов стволовые рефлексы могут отсутствовать, но сохраняются электрическая активность мозга и мозговой кровоток.
в. При гипотермии ниже 32°C (гипотермия может возникать при смерти мозга, но такая гипотермия является вторичной, и температура обычно выше 32°C).
г. При кардиогенном шоке (критерии смерти мозга применимы лишь в том случае, когда систолическое давление превышает 90 мм рт. ст.).
2. Стандартные критерии
Критерии смерти мозга разрабатываются с учетом местного законодательства, и в разных медицинских центрах они несколько отличаются друг от друга. В то же время все они основываются на общих принципах, представленных в табл. 7.1. Диагноз смерти мозга ставят лишь в том случае, когда имеются анамнестические и объективные доказательства необратимого структурного повреждения головного мозга. Основными критериями служат признаки, свидетельствующие о прекращении функционирования нервной системы выше спинального уровня.
3. Длительность наблюдения
4. Рефлексы
а. При смерти мозга зрачки обычно расширены, но могут быть и средней величины. Важнейшими признаками смерти мозга служат отсутствие зрачковых реакций, роговичного рефлекса и вестибулоокулярных рефлексов (в частности, отрицательна проба кукольных глаз). Должны отсутствовать также глоточный, кашлевой и дыхательные рефлексы.
б. Рефлексы спинного мозга сохраняются у 2/3 больных с ангиографически доказанной смертью мозга и не исключают этот диагноз. Сухожильные рефлексы чаще отсутствуют, но иногда бывают сохранены. Рефлекторную активность спинного мозга необходимо отличать от децеребрационной или декортикационной ригидности, которая исключает диагноз смерти мозга.
в. Наличие рефлекторных реакций и тонуса мышц (за исключением лицевых) не противоречит диагнозу смерти мозга. Спонтанные движения могут возникать и после смерти мозга, однако они не бывают целенаправленными или достаточно сложными — чаще всего наблюдаются простые хаотичные подергивания конечностей.
г. Наличие хоботкового, нижнечелюстного, брюшных и подошвенных рефлексов не может служить доказательством жизнеспособности головного мозга.
5. ЭЭГ
а. ЭЭГ — важный, но не обязательный метод диагностики смерти мозга. После появления на ЭЭГ изоэлектрической линии необратимая остановка кровообращения обычно наступает (в отсутствие лекарственной интоксикации) в пределах 12–24 ч.
б. В связи с необходимостью использовать большое усиление одновременно с ЭЭГ регистрируют двигательную активность и ЭКГ, чтобы не принять артефакты, связанные с движениями или сердечной деятельностью, за электрическую активность мозга. Электрод для регистрации мышечных сокращений накладывают на правую руку. Исследование сначала проводят при стандартном, а затем при двойном усилении. Длительность регистрации не должна быть меньше 30 мин. Появление активности на ЭЭГ в ответ на болевое или иное раздражение исключает диагноз смерти мозга.
в. Диагноз смерти мозга исключается при выявлении любой электрической активности мозга.
6. Отсутствие мозгового кровотока. Стойкое отсутствие мозгового кровотока, выявленное методом изотопной ангиографии, — патогномоничный критерий смерти мозга. Однако обычно бывает достаточно клинического наблюдения и ЭЭГ, и необходимость в ангиографии возникает редко. При офтальмоскопии в венах сетчатки могут выявляться агрегаты эритроцитов, что указывает на прекращение мозгового кровотока.
6. Врачебная ответственность
Констатация смерти психологически тяжела как для врача, так и для родственников, особенно если у больного сохраняются внешние признаки жизни.
а. После установления диагноза следует подробно объяснить родственникам его суть. Во избежание конфликтных ситуаций и недоразумений, прежде чем прекращать лечебные мероприятия и ставить вопрос о взятии донорских органов, необходимо удостовериться, что родственники не сомневаются в смерти больного.
б. В истории болезни необходимо подробно отразить процесс принятия решения и зафиксировать симптомы смерти мозга. Согласие с диагнозом смерти мозга должны отметить в протоколе два врача, не являющиеся сотрудниками отделения трансплантации.
В. Резюме
1. Диагноз смерти мозга устанавливается врачом на основании совокупности клинических признаков, свидетельствующих о прекращении функционирования головного мозга.
2. Диагноз должен быть по возможности подтвержден данными ЭЭГ.
3. Отсутствие мозгового кровотока на ангиографии подтверждает диагноз, однако необходимость в этом исследовании, как правило, не возникает.
4. Лечебные мероприятия прекращают только после констатации смерти мозга и оформления соответствующей записи.
5. Исключительно важное значение имеет беседа с родственниками.
II. Хроническое вегетативное состояние
А. Общие сведения
При тяжелом повреждении головного мозга с постоянным отсутствием сознания, но без признаков смерти мозга необходима особая тактика. Некоторые такие больные постоянно пребывают в коме. Иногда же восстанавливается цикл сна и бодрствования, но, хотя больные периодически открывают глаза, они не осознают окружающую обстановку и не реагируют на обращенную к ним речь. В последнем случае говорят о вегетативном состоянии. Если вегетативное состояние сохраняется более месяца, то его обозначают как хроническое. Такое состояние отличается от длительной комы целым рядом признаков, однако тактика в обоих случаях примерно одинакова.
Б. Диагностика
1. Критерии хронического вегетативного состояния
а. Обширное повреждение головного мозга любой этиологии по данным анамнеза.
б. Данные КТ или МРТ, указывающие на обширное повреждение головного мозга.
в. Отсутствие воздействия психотропных или токсических веществ, а также соматических заболеваний, способных вызвать угнетение сознания.
г. Чередование периодов кажущегося бодрствования и сна.
д. Отсутствие осознания обстановки и собственной личности.
е. Невозможность установить контакт.
ж. Отсутствие иной двигательной активности, кроме реакций на раздражение или случайных движений.
з. Самостоятельные дыхание и сердечная деятельность, стабильноеАД.
и. Продолжительность состояния не менее 1 мес.
2. Хроническое вегетативное состояние может быть следствием травмы, остановки кровообращения, лекарственной интоксикации или являться конечной стадией хронического дегенеративного заболевания мозга.
3. Только тщательное неврологическое обследование, выполненное квалифицированным специалистом, позволяет установить, сохранились ли у больного осознание окружающего и способность реагировать не только на простом рефлекторном уровне.
4. КТ используют для установления факта повреждения мозга и его причины. Если данных КТ недостаточно, применяют ангиографию или другие методы.
5. Чтобы удостовериться в отсутствии улучшения, необходимо длительное наблюдение — по крайней мере, в течение месяца (у детей — дольше) с периодическим проведением полного неврологического обследования.
6. Вопрос о хроническом вегетативном состоянии рассматривают только после того, как устранены лекарственные или токсические воздействия. Диагноз хронического вегетативного состояния нельзя ставить при остром заболевании или воздействии веществ, угнетающих сознание.
В. Прогноз
1. Патологоанатомическая картина обычно характеризуется деструкцией коры, лимбических структур и базальных ядер при сохранности ствола мозга.
2. При нетравматической коме невозможно предсказать вероятность хронического вегетативного состояния. Однако есть несколько признаков, которые позволяют уже на ранней стадии предположить неблагоприятный исход.
а. Отсутствие двигательных реакций при поступлении.
б. Отсутствие нормальных двигательных реакций в течение первых суток наблюдения.
в. Неадекватные двигательные реакции в первые трое суток, несмотря на кажущееся пробуждение уже в первые сутки.
г. Сохранение плавающих движений глаз к концу первой недели.
д. Сохранение коматозного состояния к концу первой недели.
е. Вегетативное состояние к концу первой недели.
3. При прочих равных условиях шансы на восстановление при черепно-мозговой травме несколько выше, чем при гипоксически-ишемическом поражении.
4. Восстановление при хроническом вегетативном состоянии наблюдается крайне редко. Большинство больных умирают от сопутствующих заболеваний. Высшие психические и социальные функции не восстанавливаются практически никогда.
Г. Ведение
1. Искусственное питание необязательно, поскольку больные не ощущают ни голода, ни насыщения. Решение этого вопроса должно быть согласовано с родственниками.
2. Регулирование мочеиспускания и дефекации необходимо для облегчения ухода за больным. Обычно устанавливают мочевой катетер.
3. При хроническом вегетативном состоянии не обязательно лечить инфекционные осложнения, почечную недостаточность, сердечную недостаточность и т. п.; больных также не следует переводить на ИВЛ.
4. Уровень оказания помощи определяется медицинскими возможностями, волей больного (если она известна) и пожеланиями родственников. При малейшем сомнении в наличии хронического вегетативного состояния необходима активная терапия до уточнения диагноза. Если родственники настаивают на активном лечении, врач обязан его проводить, пока не будут исчерпаны все возможности.
5. Если врачебный или средний медицинский персонал не соглашается выполнять требования родственников, то его следует сменить или перевести больного в другое отделение. Конфликт родственников с медицинским персоналом может быть разрешен судом.
6. Для обсуждения плана ведения целесообразно привлекать лишь одного из родственников, который далее может обсудить эти вопросы с другими членами семьи. Регулярные встречи родственников и персонала способствуют выработке согласованного плана действий.