Что капают при грыже поясничного отдела позвоночника
Правила лечения острой боли при грыже диска поясничного отдела позвоночника
На поясницу человека, даже если он не обладает избыточным весом, всегда приходится весьма большая нагрузка. Ведь прямохождение — это единственный способ передвижения человека. Наиболее часто острая боль в поясничном отделе позвоночника и проблемы ее лечения связаны с патологией глубоких мышц спины и при грыжах и протрузиях дисков.
Однако когда впервые возникает острая боль в спине, неясно, по какой причине она появилась. Боль в спине может возникнуть по поводу:
Наконец, причиной острой боли в пояснице может быть паравертебрально расположенная опухоль, или метастазы в область позвоночника. А если известно, что причиной является грыжа, то как болит поясница?
Симптомы боли при грыжах
Существуют маркеры, или «особые флажки», которые позволяют предположить, что боль связано именно с поражением опорно-двигательного аппарата и имеет дискогенный характер. Это следующие симптомы и признаки:
Все эти симптомы ярко свидетельствуют о том, что причиной боли явилось дискогенные осложнения остеохондроза — протрузия или грыжа в поясничном отделе позвоночника, в котором эти дефекты возникают наиболее часто. Почему же появляется боль? Отчего она развивается?
Причины острой боли при грыже в поясничном отделе
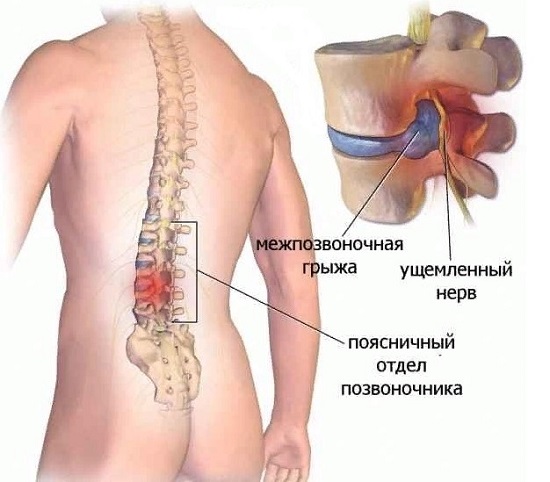
Прежде всего: потерявший свою форму межпозвоночный диск источником боли не является. Диск может разорваться даже целиком. Его наружные, циркулярные фиброзные слои перестают удерживать внутреннее пульпозное ядро, которое находится под высоким давлением, а содержимое диска вываливается за его пределы. Так из протрузии формируется грыжа. Но сам диск, так же, как и любая хрящевая ткань в организме, не способен чувствовать боль. Хрящевые образования не иннервируются, поскольку в противном случае нервам пришлось бы находиться в постоянном движении, с риском попасть между дисками. По той же причине хрящи, как границы скелета, обладающие подвижностью, лишены и кровеносных сосудов.
Поэтому источником боли является другие структуры:
Сами нервные корешки также не могут воспринимать боль. Но если они будут испытывать интенсивное сдавливание протрузией, или, тем более грыжей, то это приведет к развитию асептического воспаления.
Это воспаление будет иметь тот же самый характер, как мозоль на пятке, которая образовалась в результате постоянного натирания обувью. Постоянное механическое раздражение нервных корешков приводит к отеку, набуханию, их начинают сдавливать окружающие костные каналы и связки, и боль резко усиливается при каждом движении и сотрясении (особенно при интрафораминальных грыжах) такого отекшего нервного корешка. Именно поэтому боль и носят стреляющий и резкий характер;
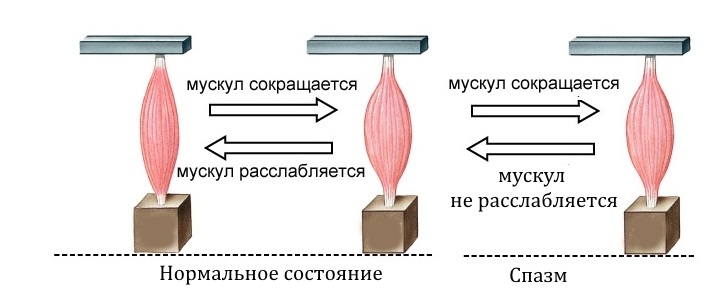
Мышца умеет реагировать на боль только одним известным способом. Это сокращение. Если боль постоянна, то мышца находится в состоянии постоянного спазма, а избыточное сокращение лишает возможности крови и отводить от мышцы вредные вещества, образовавшиеся в результате ее жизнедеятельности. Прежде всего, это молочная кислота.
Поэтому при наличии раздражающего фактора, такого как протрузия или грыжа, мышца уплотняется, и постепенно впадает в состоянии постоянного, хронического спазма. Боль стимулирует сокращение, а постоянное сокращение усиливает эту боль. Образуется замкнутый порочный круг.
Таким образом, в патогенезе острой боли в пояснице при протрузии или грыже можно выделить несколько компонентов: связки, отёк корешков и реакция мускулатуры, которая формирует ноющую боль, которая сохраняется на долгое время. Как же можно справиться с этой комплексной и многогранной болью?
Первая помощь при болевом синдроме без лекарств
Рассмотрим принципы первой помощи, которую можно осуществить без приема медикаментов и постараться избавиться от боли, а затем — лекарственные препараты, используемые в первые дни, и даже в первые часы после возникновения такой острой боли.
Внимание! Следует предостеречь от одной очень распространённой ошибки. В первый день, и тем более в первые часы, категорически запрещено любое прогревание, и особенно с применением грелок и физиотерапевтических приборов, создающих избыточное тепло. В первые сутки отёк нервных корешков и мышечной ткани только нарастает, и попытка снятия боли добавлением тепла, по законам физиологии только лишь усилить приток крови в зону воспаления, дополняя и увеличивая объем гиперемии. Лечение острой боли в пояснице в первые сутки теплом приведет только к усилению боли.
Поэтому вместо интенсивного прогревания можно наоборот, использовать охлаждение. В том случае, если у пациента нет хронических воспалительных заболеваний почек, женских половых органов, то к пояснице на короткое время (5-10 минут) несколько раз в день через плотную ткань можно приложить пузырь со льдом или какой-либо холодный предмет. Это приведет к уменьшению отёка и ослаблению болей.
Второе что следует сделать, — это попытаться иммобилизовать пациента, надев на него полужесткий корсет. Он сохранит необходимое расстояние между поясничными позвонками, и уменьшит риск возникновения острой боли.
Третий нелекарственный способ первой помощи — это применение домашних физиотерапевтических приборов, которые не греют, а отвлекают и раздражают. Это иппликаторы Ляпко и Кузнецова. Иголки и колючки, на которые ложится пациент, наоборот, позволяют перетекать объему крови из зоны воспаления в подкожную клетчатку и глубокие слои кожи. Таким образом, уменьшается болевой синдром, и пациент, во всяком случае, пока он лежит неподвижно, испытывает меньше дискомфорта. Эти простые средства позволяют облегчить до применения лекарств состояние больного.
Все остальные способы лечения острой боли в пояснице при возникновении или обострении протрузии и грыжи связаны с применением соответствующих лекарственных препаратов. Рассмотрим их подробнее.
Лекарства для купирования острой боли в спине
Это такие лекарства, как нестероидные противовоспалительные средства (НПВС), применяющиеся при острой боли внутримышечно, миорелаксанты центрального действия, использующиеся также в инъекциях, и местные препараты: гели, кремы и мази.
Наркотические анальгетики в нашей стране по поводу остеохондроза не применяются. Такие препараты назначаются при онкологической патологии, например, при развитии метастазов в позвонки. Да и в том случае иногда пациент не может получить гарантированную государством помощь. Если же врач, видя очень сильную боль, попытается в России помочь пациенту, назначив, например, Дюрогезик в виде пластыря, то его, в отличие от врача в США или Израиле, ждет не благодарность, а тюрьма.
В крайнем случае, когда диагноз ясен, подтвержден МРТ, и у пациента действительно болевой синдром связан с протрузией или грыжей, можно выполнить лечебную блокаду. Но эта манипуляция выполняется не дома, а в стационаре, или процедурном кабинете. Рассмотрим основные группы лекарственных препаратов, которые помогают снять боль в первые дни возникновения или обострения протрузии или грыжи.
НПВС: снимаем боль и воспаление
Препараты из группы НПВС, или нестероидных противовоспалительных средств, представляют собой «три кита лечения воспаления». Это снижение температуры тела, или жаропонижающее влияние, обезболивающий эффект, а также противовоспалительное действие. Жаропонижающее действие нас не интересует, ведь при протрузиях и грыжах температура тела не повышается, и парацетамол (Панадол) и прочие лекарственные препараты вроде ибупрофена (Нурофен) не нужны.
А вот борьба с болью и воспалением — это то, что нужно. Сильнее всего обезболивающий эффект из НПВС у препарата кеторолак (Кетанов), и по своей силе он приближается к действию наркотических анальгетиков. Противовоспалительный эффект, который заключается в уменьшении отёка, выражен у таких средств, как кетопрофен (Кетонал) и мелоксикам (Мовалис). Очень хорошим противовоспалительным эффектом обладает старый, препарат диклофенак (Вольтарен, Ортофен). Его можно использовать в качестве разовых инъекций, или очень коротким курсом, не дольше 3 дней.
Мы не будем подробно останавливаться на дозировках и схемах введения, поскольку это дело лечащего врача. Однако в том случае, если у пациента существует язвенная болезнь желудка или эрозивный гастрит, то препараты из группы НПВС ему противопоказаны. В крайнем случае, при наличии гастрита и язвы можно одновременно принимать эти препараты вместе с блокаторами протонного насоса, такими, как Нольпаза, Омепразол, Париет. Они предохраняют слизистую желудка от разрушающего действия НПВС.
После двух-трех дней внутримышечных инъекций обычно переходят на таблетированные формы, которые принимают также в течение нескольких дней. Совместно с этим с первого же дня начинают втирание мазей, кремов и гелей, содержащих НПВС в область поясницы. Это Фастум гель, Нурофен-гель, Долгит-крем.
Внимание! Согревающие мази с капсаицином, например, Капсикам, или Финалгон, можно применять на второй-третий день, когда уже началось затихание болей, и воспалительный отёк стал рассасываться. В первый день рекомендуется применять мази и гели с охлаждением, Дип Рилиф (ибупрофен+ментол), Бен-гей (метилсалицилат+ментол), или наносить на область поясницы охлаждающие и отвлекающие эфирные масла, например, масло мяты перечной в соотношение 1/10 с базовым маслом.
Миорелаксанты: расслабление мышц
В отличие от купирования острой и стреляющей боли, эти лекарства предназначены для того, чтобы снять постоянный и ноющий болевой компонент, вызванный избыточным спазмом мышц. Обезболить самую первую, стреляющую боль они не могут. Миорелаксантами центрального действия их назвали, поскольку они регулируют работу нейронов спинного мозга, и непосредственно на мышцу не влияют. Они обманывают её, и позволяют ей расслабиться. А это улучшает кровоток и позволяет ликвидировать продукты мышечного обмена. Самые популярные лекарственные препараты — это Мидокалм, или толперизон, и Сирдалуд, или тизанидин. Первый из них не вызывает сонливости, а вот второй лучше принимать на ночь, или вечером.
На фоне курса приема миорелаксантов, лучше не водить машину и не работать с движущимися механизмами, поскольку эти средства несколько увеличивают время мышечной реакции. Миорелаксанты ставятся также первые дни заболевания внутримышечно, но они не влияют на слизистую желудка и могут назначаться в виде курсовой терапии. В результате хронический мышечный спазм, вызванный протрузией и грыжей, разрешается, и постоянная боль в спине также уменьшается, или исчезает.
Витамины
Назначение витаминов группы B, или нейротропных витаминов, с точки зрения доказательной медицины, не влияет на продолжительность дней нетрудоспособности, и на купирование болевого синдрома. Однако в Российской Федерации врачи часто применяют их с профилактической целью. Нейротропными витаминами называются витамины B1, B12 и B6, которые принимают участие в работе центральной и периферической нервной системы. Поэтому при отеке нервных корешков они назначаются, чтобы создать избыточное депо, так сказать, на всякий случай.
Наиболее популярным препаратом, который назначается внутримышечно, является Мильгамма, который содержит все эти концентраты витаминов вместе с местным анестетикам лидокаином. Он делает укол безболезненным. После курса внутримышечных инъекций можно переходить к препарату Мильгамма композитум, это таблетированное средство.
Физиотерапия, ЛФК и массаж
Все физиотерапевтические процедуры, связанные с теплом, грязелечением, бальнеологическим воздействием, необходимо применять вне фазы обострения. Только тогда физиотерапия, лечебная физкультура и сеансы массажа будут благотворно воздействовать. Если массаж попытаться проводить в первый или второй день возникновения острой боли в спине, то он вызовет только ухудшение, поскольку мышца находится в состоянии стойкого спазма, и любое сотрясение спины вызовет жестокие приступы корешковой боли. А стандартные массажные приёмы бывают не только релаксирующими, но и тонизирующими. Проводить же один релаксирующий массаж на фоне острой боли просто не полагается. Острая боль — это противопоказание к любому виду физиотерапевтического воздействия.
Как предотвратить появление боли?
Чтобы не просто убрать, но предотвратить появление боли, нужно просто предотвратить появление грыжи. Необходимо соблюдать простые правила:
Таким образом, вы сможете избежать сильной боли в спине. Если же протрузия, или, тем более, грыжа у вас уже есть, и они беспокоят вас регулярно, то тогда наилучший способ — это современное малоинвазивное оперативное вмешательство.
В настоящее время они проводятся с большим успехом в Болгарии, в Чехии, и в том числе, в России. Это холодная плазменная и лазерная нуклеопластика, вапоризация, эндоскопическая микродискэктомия. В результате или профилактируется появление грыжи из протрузии, или ликвидируется само хрящевое выпячивание, и нервные корешки, мышцы и связки ничего больше не сдавливают. Только операция может привести к радикальному извлечению и улучшить качество жизни.
Блокада позвоночника при грыже
Блокада позвоночника при грыже является одной из наиболее действенных методик купирования болевого синдрома в неврологии. Данная процедура эффективна в отношении самой сильной боли с иррадиацией в другие участки тела. Ее эффект практически моментальный и продолжительный, самочувствие пациента значительно улучшается после первого сеанса. Для закрепления результата необходимо пройти курс из нескольких блокад от боли в спине.
Что представляет собой блокада позвоночника?
Грыжа сопровождается болью, которая усиливается по мере изменения межпозвонковых дисков. Чем запущеннее патологический процесс, тем более выраженным становится болевой синдром, появляется скованность в движениях.
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
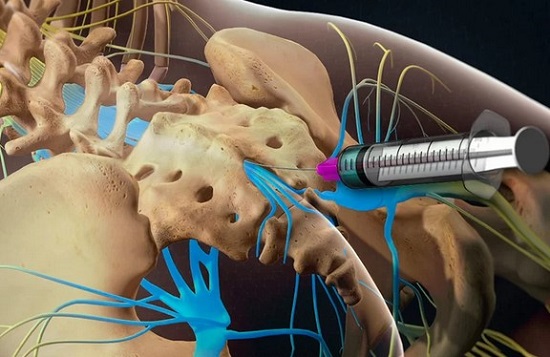
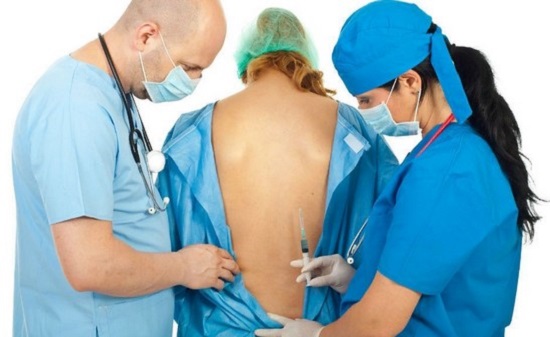
Блокада при грыже позвоночника избавляет от боли, включая острую, жгучую. Процедура представляет собой инъекционное введение растворов анестетиков непосредственно рядом с позвоночным столбом, в место сдавливания нервных корешков. Обезболивающее действие наступает уже через 3-5 мин., длится от 30 мин. до нескольких часов. Болезненность может вернуться спустя это время, но она становится не столь выраженной. По необходимости проводят курс, состоящий из 5-7 процедур.
Фото. Стойкий обезболивающий эффект обеспечивает полный курс лечебных блокад
При блокаде нервных корешков препарат действует непосредственно на нервны. После введения анестетика он обволакивает нервные оболочки, блокирует передачу болевых импульсов. В результате отключается иннервация пораженного участка.
При блокаде позвоночника при остеохондрозе, спондилезе, протрузии или грыже межпозвонковых дисков, помимо болевого синдрома, пациент избавляется от онемения, покалывания, жжения, нарушения чувствительности и других неврологических симптомов, связанных с защемлением и раздражением нервов. Преимущества процедуры:
Блокада позвоночника – это самая эффективная процедура для лечения острой боли в спине. Но она не является полноценным терапевтическим методом при болезнях позвоночного столба. Наиболее эффективна в отношении корешкового или рефлекторного болевого синдрома.
Существуют лечебные блокады позвоночника, которые воздействуют именно на причину боли. Речь идет об инъекциях гидрокортизона и других глюкокортикоидных гормонов. Они обладают не только обезболивающим, но также противовоспалительным и противоотечным действием.
Какие препараты использовать при блокаде позвоночника решает врач, в зависимости от показаний и тяжести состояния пациента. Процедуру проводят в процедурном кабинете в абсолютно стерильных условиях с соблюдением правил асептики.
Блокада позвоночника – это исключительно врачебная манипуляция
Спинная блокада доступна в медицинском центре «СмартМед», который специализируется на лечении неврологических заболеваний:
Пациентам клиники «СмартМед» доступен полный комплекс: от консультации невролога и диагностики до лечения. В медицинском центре есть процедурный кабинет, где и проводят блокаду поясничной и другой боли в спине.
Показания к блокаде позвоночника при грыже
Главное показание к блокаде межпозвоночной грыжи – боль, которая может усиливаться при физических нагрузках, сопровождаться другой симптоматикой. Симптомы зависят от пораженного отдела. К общим относятся:
Любую острую боль, которая не купируется медикаментозной терапией, необходимо как можно быстрее устранить с помощью блокады в спину при грыже. Количество инъекционных манипуляций определяет врач. Перерыв между процедурами 2-4 дня.
В год можно делать несколько курсов блокад
В период действия блокады позвоночника доктор назначает основное лечение: физиотерапевтические процедуры, лекарственные препараты и другие методы. Укол уменьшает не только боль, но и воспаление, помогает снять мышечный спазм, поэтому повышает эффективность консервативной терапии.
Часто блокаду позвоночной грыжи назначают, чтобы провести полноценную диагностику пациентов, которые испытывают настолько сильную боль, что даже не могут стоять, сидеть или лежать. В период действия анестезии доктор может провести обследование, определить причину болевого синдрома.
С помощью блокады можно проводить лечение грыжи любого отдела позвоночника.
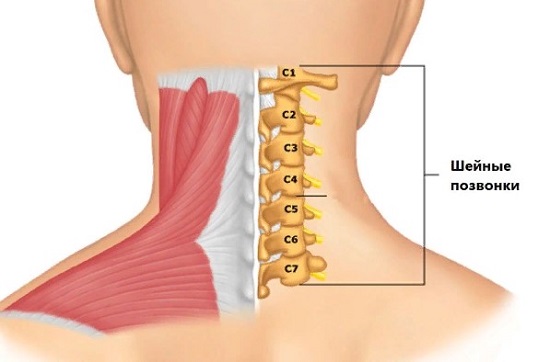
Шейного отдела позвоночника
Шейный отдел – это самая подвижная часть позвоночного столба, поэтому грыжа в нем – не редкость. Он отвечает за работу шеи, плеч и рук. Поэтому первые признаки грыжи касаются верхней части туловища.
Наиболее уязвимая зона – 7-ой шейный позвонок.
Показания к блокаде позвонков:
Более подробно о выполнении блокады шейного отдела позвоночника и его результатах можно узнать у невролога на личном приеме.
Казиева Аминат Зиявовна
Ростовский государственный медицинский университет
Современные аспекты диагностики и лечения грыж межпозвонкового диска поясничного отдела позвоночника
Боль в области спины, обусловленная заболеваниями позвоночника, представляет собой одну из актуальных проблем современной неврологии. Связано это в первую очередь с высокой частотой встречаемости данной патологии. Согласно статистике
Боль в области спины, обусловленная заболеваниями позвоночника, представляет собой одну из актуальных проблем современной неврологии. Связано это в первую очередь с высокой частотой встречаемости данной патологии. Согласно статистике, от 60 до 80% работоспособного населения страдает от болей в пояснично-крестцовой области [3]. В 2003 г. в Москве данная группа заболеваний явилась причиной почти 380 тыс. дней временной нетрудоспособности и почти 1700 первичных случаев стойкой нетрудоспособности (инвалидности) [3]. За период с 1991 по 2003 г. заболеваемость болезнями костно-мышечной системы и соединительной ткани в Москве увеличилась на 23,4% и составила более 2000 случаев на 100 тыс. взрослого населения [3]. В связи с этим разработка новых методов диагностики и консервативного лечения боли в спине является очень актуальной.
Наиболее частой причиной боли в поясничном отделе является грыжа межпозвонкового диска, которую рассматривают как проявление остеохондроза позвоночника [15].
С возрастом пульпозное ядро — центральная часть диска — теряет эластичность и частично утрачивает амортизирующую функцию. Повторные травмы (подъем тяжести, избыточная статическая и динамическая нагрузка, падения и др.) на фоне возрастных дегенеративных изменений ведут к повышению внутридискового давления. Фиброзное кольцо, расположенное по периферии диска, истончается, в нем образуются трещины, к которым смещается студенистое ядро, образуя выпячивание (пролапс), а при разрыве фиброзного кольца — грыжу. Грыжа диска внутри позвоночного канала может вызывать компрессию нервных корешков и спинного мозга, обусловливая появление боли в спине и конечности (компрессионный механизм). Вещество пульпозного ядра, являясь химическим раздражителем для нервной ткани, способствует возникновению местной воспалительной реакции, отека, микроциркуляторных расстройств. Это вызывает локальное раздражение чувствительных рецепторов и мышечный спазм, приводящий к ограничению подвижности в пораженном отделе (рефлекторный механизм). Длительное существование спазма ведет к нарушению осанки, развитию патологического двигательного стереотипа и поддерживает болевой синдром. Таким образом, рефлекторное напряжение мышц вначале имеет защитный характер, поскольку приводит к иммобилизации пораженного сегмента, однако в дальнейшем становится фактором, дополнительно провоцирующим боль («порочный круг»: боль–спазм–боль).
На формирование болевого синдрома при грыже диска влияют:
Диагностика и дифференциальная диагностика
Основными диагностическими критериями грыжи межпозвонкового диска являются:
Боль в спине может быть обусловлена другими вертеброгенными и невертеброгенными причинами.
Артроз фасеточных суставов является одной из самых распространенных причин хронической боли в спине у пожилых людей. Боль двусторонняя, локализуется, в отличие от дискогенной, паравертебрально, а не по средней линии, усиливается при длительном стоянии и разгибании и уменьшается при ходьбе и сидении.
Стеноз позвоночного канала характеризуется болью в спине после длительной ходьбы — синдром спинальной (псевдоперемежающейся) хромоты. Боль и судороги в пояснице и в ягодицах развиваются при ходьбе, исчезают в положении сидя или лежа, однако вновь усиливаются при возобновлении физической нагрузки. В покое неврологическое обследование не выявляет отклонений от нормы, но сразу после физической нагрузки определяются слабость в нижних конечностях, снижение рефлексов и расстройство чувствительности.
Остеопороз в связи с увеличением в популяции доли лиц пожилого возраста, среди которых бoльшую часть составляют женщины в постменопаузальном периоде, приобретает все большее значение в возникновении боли в спине. В этом случае боль, как правило, умеренно выражена, постоянная, сопровождается локальным мышечно-тоническим синдромом. Диагноз подтверждается данными денситометрии.
Опухоли позвоночника (первичные и метастатические), опухолеподобные заболевания позвонков (кисты) могут проявляться единственным клиническим симптомом в виде боли в спине. Боль не проходит в покое, усиливается ночью и при перкуссии. Для опухолей позвоночного канала характерна острая боль радикулярного типа.
При деструктивном поражении позвоночника (туберкулезный спондилит, первичная опухоль или метастазирование в позвоночник, гиперпаратиреоз), переломе позвоночника, его врожденных или приобретенных деформациях, деформирующем спондилоартрите часто наблюдаются локальная болезненность и локальный мышечно-тонический синдром; диагноз устанавливают на основании результатов рентгенограммы и (или) КТ или МРТ позвоночника.
При первом обращении пациента с острой поясничной болью врачу нужно помнить об аневризме брюшного отдела аорты, поскольку смертность, связанная с ее разрывом, превышает 50%. Быстрое развитие интенсивных болей в пояснице, особенно у мужчин старше 50 лет, страдающих атеросклерозом и артериальной гипертонией, указывает на возможность разрыва или расслоения аневризмы брюшного отдела аорты. Кровотечение в ретроперитонеальную область может привести к иррадиации боли по задне-боковой поверхности бедер. В отличие от острых мышечно-скелетных болей, при которых пациент может найти положение, при котором болевой синдром снижается (анталгическая поза), кровоточащая или расслаивающая аневризма аорты вызывает постоянные боли, не зависящие от положения тела.
При соматических заболеваниях (язвенная болезнь желудка, панкреатит, пиелонефрит и т. д.) отраженная боль в спине обычно носит локальный характер, сочетается с другими проявлениями заболевания, сопровождается напряжением мышц спины, не связана с движениями в позвоночнике; выявляются типичные зоны ирритации и реперкуссии в виде зон гиперстезии (зоны Захарьина–Геда).
Гинекологические заболевания: опущение матки, миомы, эндометрит, аднексит, рак матки, эндометриоз, варикозное расширение вен таза, менструальные боли и даже беременность — являются наиболее частым источником люмбалгии хронического типа у женщин. При этих состояниях боль умеренной интенсивности чаще локализуется в крестце и усиливается при длительном стоянии.
У мужчин к появлению подобных поясничных болей могут приводить заболевания предстательной железы, в том числе хронический простатит.
Опухоли органов брюшной полости и малого таза также являются источником болей в поясничном отделе. Так, например, опухоль поджелудочной железы, особенно хвоста или тела, гипернефрома, рак простаты практически всегда проявляются болями в нижней части спины, сопровождаются локальным мышечно-тоническим синдромом.
Для патологии тазобедренного сустава характерны боли в области сустава с иррадиацией в поясницу и бедро. Боли провоцируются движениями в суставе и сопровождаются ограничением его подвижности. Определяется болезненный спазм всех мышц, принимающих участие в движении сустава.
Ревматическая полимиалгия — достаточно редкая, но требующая внимания у пожилых пациентов причина боли в поясничном отделе позвоночника. Синдром характеризуется постепенно усиливающимися болями и скованностью в проксимальных отделах верхних и нижних конечностей и пояснице, сопровождается значительным ускорением скорости оседания эритроцитов (СОЭ) (до 100 мм/ч) и изменением других лабораторных показателей.
Недостаточное содержание в организме магния может проявляться болевым синдромом в спине, повышением мышечного тонуса, судорогами в ногах и парестезиями. Магний является физиологическим регулятором клеточной и нейрогенной возбудимости, а также способствует активизации витамина В6 [7]. Дефицит магния приводит к внутриклеточному ацидозу, гемодинамическим нарушениям, повышению сосудистого тонуса, гиперкоагуляции, нарушению микроциркуляции. Появление таких нервно-мышечных признаков, как парестезии — чувство жжения и покалывания, «бегания мурашек», похолодания; синдром «беспокойных ног«, мышечные контрактуры, судороги, расстройства мочеиспускания (частые позывы, боли в области мочевого пузыря); простреливающие и ноющие боли в пояснице, другие неприятные ощущения, не имеющие четкого анатомического распределения и объективного подтверждения, также ассоциируются с дефицитом магния. В подобных ситуациях важно определить концентрацию магния в сыворотке крови, особенно в группах высокого риска по его дефициту (интенсивный ритм жизни, постоянные стрессовые ситуации, недостаточный сон, работа при высокой или низкой температуре; синдром мальабсорбции, дисбактериоз кишечника).
Боли в пояснице при отсутствии существенных отклонений в соматическом и нейроортопедическом статусе достаточно часто являются маской депрессии [8]. Болевой синдром в рамках депрессии характеризуется следующими особенностями.
Диагноз устанавливается лишь методом исключения при наличии специфичного болевого синдрома (психалгии), клинических признаков депрессии при отсутствии органического заболевания, которое может объяснять хронический болевой синдром.
Диагностический алгоритм действий врача при обращении пациентов с жалобой на боль в пояснице представлен на рисунке.
Первоначальная оценка пациента с жалобами на боли в пояснице должна включать полный сбор анамнеза и тщательное физикальное исследование, что позволяет выявить лиц, имеющих серьезное заболевание и требующих более широкого обследования.
При сборе жалоб и анамнеза необходимо выяснить:
Обязательным является полное исследование неврологического статуса. Если в процессе неврологического обследования выявлены двигательные или чувствительные расстройства, гипорефлексия, нарушения функции тазовых органов, показано инструментальное исследование — проведение КТ или МРТ.
В случае отсутствия неврологического дефицита, необходимо провести рентгеновское исследование поясничного и крестцового отделов позвоночника. При этом могут диагностироваться следующие патологические изменения: метаболические заболевания костей (остеопороз, остеомаляция, гиперпаратиреоз), остеоартроз, компрессионный перелом, анкилозирующий спондилит (болезнь Бехтерева), спондилолистез, опухоли (гемангиома, остеосаркома, остеома, миеломная болезнь, метастатическое поражение позвоночника), остеохондроз позвоночника, мочекаменная болезнь.
Если патологических изменений при рентгенологическом исследовании не выявлено, осуществляют мануальное исследование тазовых органов (ректальное, вагинальное). Могут быть диагностированы эндометриоз, опухоли органов малого таза, инфекции тазовых органов (абсцесс, цервицит).
При отсутствии патологических изменений в органах малого таза проводят компьютерное или магнитно-резонансное исследование. Исключают инфекционный процесс (остеомиелит, туберкулез, сифилис), ретроперитонеальные опухоли, грыжи межпозвонкового диска, стеноз позвоночного канала.
С целью диагностики остеопороза как причины боли в пояснице, особенно у лиц с высокими факторами риска по остеопорозу (низкий индекс массы тела, ранняя менопауза, пожилой возраст, наличие переломов в анамнезе и т. д.), проводится костная денситометрия. Значение минеральной плотности костной ткани (МПКТ) (Т-индекс) на 2,5 стандартных отклонения ниже средней МПКТ у взрослых (пиковая костная масса) свидетельствует о наличии остеопороза (высокий риск остеопоретических переломов), а на 1 стандартное отклонение — об остеопении.
Впервые возникшая боль в поясничном отделе позвоночника в пожилом возрасте, особенно у мужчин, требует исключения онкологических заболеваний и метастатических поражений скелета, у пожилых женщин — остеопороза и коксартроза.
Лечение боли в спине
Алгоритм лечения грыж межпозвонкового диска предполагает:
Максимально раннее и полное купирование болевого синдрома способно предотвратить закрепление патологического двигательного стереотипа, обеспечить своевременное подключение двигательной терапии и предупредить формирование эмоциональных расстройств.
Лечение рефлекторных и компрессионных синдромов вследствие грыж межпозвонковых дисков в остром периоде основывается на создании щадящего режима, избегании резких наклонов и болезненных поз. Лечение проводится на дому или в неврологическом стационаре. Рекомендованы постельный режим в течение нескольких дней — до уменьшения интенсивности боли, жесткая постель (щит под матрац), прием анальгетиков, нестероидных противовоспалительных препаратов (НПВП) и миорелаксантов.
При невозможности госпитализации следует обеспечить иммобилизацию соответствующего отдела позвоночника при помощи ортезов (фиксирующих поясов, корсетов, полукорсетов, снабженных вертикальными ребрами жесткости) и реклинаторов. Фиксацию поясничного отдела осуществляют до стихания резких болей; в дальнейшем поясничный корсет можно использовать «по требованию»: при длительных статических нагрузках, сидении (работа за столом), интенсивных физических нагрузках, езде на транспорте.
Ведущее место среди методов патогенетически обоснованного лечения боли в поясничном отделе на фоне грыж межпозвонковых дисков принадлежит фармакотерапии.
НПВП и анальгетики. НПВП являются «золотым стандартом» в лечении боли в спине, поскольку воздействуют на основные звенья патогенеза болевого синдрома. Механизм их действия связан с подавлением активности фермента циклооксигеназы (ЦОГ). Существует два вида этих ферментов: ЦОГ-1 и ЦОГ-2. ЦОГ-1 через промежуточные вещества регулирует восстановление слизистой желудка и кишечника, а ЦОГ-2 преимущественно связана с развитием воспалительной реакции и формированием болевого импульса. «Классические» НПВП (диклофенак, ибупрофен, пироксикам и др.) подавляют оба эти фермента, за счет чего понижают чувствительность нервных окончаний к болевым медиаторам, оказывают противовоспалительное и антиагрегантное действие. С подавлением активности ЦОГ-1 связаны побочные эффекты — боли в животе, тошнота, рвота, отрыжка, язвенно-эрозивное поражение желудка, желудочно-кишечные кровотечения, нарушения кишечной проходимости, повышение артериального давления. Побочное действие на желудочно-кишечный тракт проявляется как при назначении таблетированных форм, так и при использовании препаратов в инъекциях или в виде свечей (хотя и в меньшей степени), что существенно ограничивает применение их у пациентов с патологией желудочно-кишечного тракта.
Из всех «классических» НПВП наиболее широко в неврологической практике используются препараты из группы оксикамов, относящиеся к производным эноловых кислот. Наиболее безопасный и эффективный из них ксефокам рапид (лорноксикам). Выраженное анальгетическое действие ксефокама рапида обусловлено мощным ингибированием ЦОГ, простагландин-депрессивным эффектом, одновременной стимуляцией выработки физиологического эндорфина [18]. Кроме того, ксефокам рапид угнетает высвобождение кислорода из активированных лейкоцитов. Многочисленными клиническими исследованиями показано, что ксефокам рапид по силе противовоспалительного и обезболивающего действия превосходит индометацин, диклофенак, не оказывая гастротоксического действия, а также такие анальгетики, как кеторолак, кетопрофен и трамадол, приближаясь по выраженности обезболивающего эффекта к опиоидам [18]. Фармакокинетика соответствует внутримышечному способу введения препарата: анальгетический эффект препарата развивается уже через 20–30 мин после приема 1 таблетки (8 мг) и длится до 4 ч. Таким образом, ксефокам рапид используется в средней дозе 8–16 мг для быстрого купирования выраженного болевого синдрома. Неселективность действия в отношении ЦОГ-1 обусловливает развитие характерных для НПВП нежелательных реакций. Поэтому через 3–5 дней применения ксефокама рапида переходят на прием НПВП с преимущественным действием на ЦОГ-2 — селективных ингибиторов ЦОГ-2 [13, 19]. Механизм их действия обеспечивает высокую эффективность и значительно меньшее количество побочных реакций.
К данной группе относится препарат мовалис (мелоксикам). Проведенные исследования показали, что совокупный риск тяжелых осложнений со стороны желудочно-кишечного тракта (язва, кровотечение) при приеме мовалиса значительно ниже, чем при приеме диклофенака и пироксикама (в 7 и 10 раз соответственно) [13]. Эффект развивается в течение 45 мин — 1 ч после введения препарата и достигает максимума к 3–4-му дню. Препарат выпускается в таблетированной и в инъекционной формах (15 мг мелоксикама/1,5 мл раствора для глубоких внутримышечных инъекций), что позволяет проводить сочетанную терапию. Обычно курс состоит из трех инъекций по 15 мг (1 инъекция в день) и последующего приема препарата в таблетках по 7,5 или 15 мг (1 раз в день).
Нимесил (нимесулид) — избирательный ингибитор ЦОГ-2 — в дозе 100 мг 2 раза в день оказался более эффективен у пациентов с острой болью в спине и менее — с хронической [2]. Благодаря гранулированной форме, препарат обладает высокой биодоступностью; хорошо растворяется, быстро всасывается из желудочно-кишечного тракта и оказывает мощный анальгетический эффект. Прием нимесила снижает интенсивность боли у пациентов с мышечно-тоническим и миофасциальным синдромами уже с 5-го дня лечения; при радикулопатии — с 10-го дня. Существенных побочных эффектов при применении препарата выявлено не было.
Сроки применения НПВП и анальгетиков определяются интенсивностью болевого синдрома, длительность их приема зависит от достижения эффекта. Проводить курсы «профилактического» приема НПВП у больных с дорсопатиями при отсутствии болевого синдрома нецелесообразно, поскольку убедительного превентивного эффекта достичь не удается, тогда как риск осложнений возрастает значительно.
Рекомендуется дополнительное применение НПВП в виде мазей и гелей, способных в определенной степени уменьшать боль при всасывании их под кожу. При этом использование гелей и мази в качестве основного лечения в большинстве случаев не может заменить назначения инъекционных или таблетированных форм НПВП.
Миорелаксанты. Хорошим терапевтическим эффектом обладает комбинация НПВП с миорелаксантами, уменьшающими выраженность рефлекторного мышечно-тонического синдрома. Доказано, что добавление к стандартной терапии (НПВП, лечебная гимнастика) миорелаксантов приводит к более быстрому регрессу боли, мышечного напряжения и улучшению подвижности позвоночника [15, 22]. Курс лечения миорелаксантами составляет несколько недель. В качестве препаратов, снижающих повышенный мышечный тонус, используются производные бензодиазепинов — диазепам, тетразепам; мидокалм (толперизон), сирдалуд (тизанидин). Тизанидин, помимо расслабляющего действия на поперечно-полосатую мускулатуру, обладает умеренным гастропротекторным действием, что немаловажно при комбинации его с НПВП [23].
Коррекция нарушений микроциркуляции
С учетом микроциркуляторных расстройств, развивающихся при грыжах межпозвонковых дисков, особенно осложненных радикулопатией, обязательным является назначение препаратов, улучшающих микроциркуляцию, влияющих на сосудисто-тромбоцитарное звено патогенеза.
Назначают пентоксифиллин по 1 таблетке (0,4 г) 3 раза в день в течение 3–4 нед. Особая ретардированная форма пентоксифиллина — вазонит ретард 600 — предусматривает непрерывное высвобождение активного вещества и его равномерное всасывание из желудочно-кишечного тракта. Максимальная концентрация пентоксифиллина и его активных метаболитов в плазме достигается через 3–4 ч и сохраняется на терапевтическом уровне около 12 ч, что позволяет принимать препарат всего 2 раза в сутки. Включение вазонита в традиционную комплексную терапию дискогенных радикулопатий обеспечивает улучшение кровотока, микроциркуляции и трофики в зоне повреждения; уменьшается выраженность отека корешка, что приводит к постепенному регрессу неврологической симптоматики.
В качестве дополнения к патогенетическому лечению у больных с болью в спине и дискогенными радикулопатиями используются препараты α-липоевой кислоты, в частности берлитион. С одной стороны, α-липоевая кислота (берлитион) улучшает энергетический обмен, нормализует аксональный транспорт, с другой — снижает окислительный стресс, связывая свободные радикалы, подавляя их образование и инактивируя оксиданты, что приводит к восстановлению клеточных мембран. Методом лазерной допплеровской флуометрии доказано непосредственное влияние препарата на капиллярный кровоток (усиление кровотока, уменьшение зоны ишемии и отека), а также на восстановление активности симпатического звена вегетативной нервной системы. Таким образом, берлитион, обладая антиоксидантной, мембранопротекторной, антигипоксической, антиишемической активностью, улучшает микроциркуляцию в зоне поврежденного корешка; уменьшает симптомы радикулопатии, способствует увеличению скорости распространения возбуждения по нервному волокну. Стандартная схема лечения предполагает внутривенное капельное введение раствора берлитиона 300 ЕД на 250 мл физиологического раствора в течение 10 дней, затем — длительную (в течение 2–3 мес) поддерживающую терапию препаратом берлитионом 300 ораль в дозе 600 мг/сут (по 1 таблетке за 20 мин до приема пищи 2 раза в день).
В комплексную терапию грыж межпозвонковых дисков и дискогенных радикулопатий включают актовегин, обладающий антигипоксической, антиоксидантной активностью и улучшающий микроциркуляцию. Актовегин является депротеинизированным гемодиализатом, содержит 30% органических веществ (аминокислоты, нуклеозиды, промежуточные продукты углеводного и жирового обмена, липиды и олигосахариды), а также электролиты и микроэлементы, в том числе магний [22]. Под воздействием актовегина усиливается потребление кислорода и глюкозы, что ведет к повышению энергетического статуса клетки, функционального метаболизма нейронов. Под влиянием препарата значительно улучшается диффузия кислорода в нейрональных структурах, что позволяет уменьшить выраженность трофических расстройств [22]. Отмечаются также значительное улучшение периферической микроциркуляции, вазодилатация на фоне улучшения аэробного энергообмена сосудистых стенок и высвобождения простациклина и оксида азота (вторичный эффект). Таким образом, актовегин при грыжах межпозвонковых дисков уменьшает выраженность отека, гипоксии, микроциркуляторных расстройств в зоне поврежденного корешка; оказывает нейротрофическое действие и способствует скорейшему регрессу симптомов радикулопатии.
Показано капельное введение 200–400 мг препарата в течение 10 дней, с последующим переходом на пероральное применение (по 1 драже 3 раза в день внутрь в течение 1–2 мес).
В острый период дорсопатии используют местное воздействие: втирание мазей, компрессы с 30–50% раствором димексида и новокаином, новокаиновые и гидрокортизоновые блокады; электропроцедуры: чрескожную электроанальгезию, синусоидально-модулированные токи, диадинамические токи, электрофорез с новокаином и др.
С той же целью применяется рефлексотерапия (иглоукалывание, прижигание, электроакупунктура, лазеротерапия), гирудотерапия.
По мере стиханий острых явлений постепенно наращивают двигательную активность, назначают упражнения на укрепление мышц поясничного отдела, лечебную физкультуру, массаж, мануальную терапию, бальнеотерапию.
В случае хронизации болевого синдрома к терапии подключают препараты, оказывающие воздействие на структуру хрящевой и костной тканей, улучшающие микроциркуляцию, антидепрессанты.
Хондропротекторы. В базисную терапию остеохондроза включают так называемые хондропротекторы — препараты, положительно влияющие на структуру хрящевой ткани, активирующие анаболические процессы в матриксе хряща, снижающие активность лизосомальных ферментов, стимулирующие хондроциты. Эти лекарственные средства (дона, структум и др.) содержат естественные компоненты суставного хряща и повышают резистентность хондроцитов к воздействию провоспалительных цитокинов. Схема лечения препаратом дона подразумевает длительный, непрерывный курс в течение 3–6 мес с дозой 1 пакетик (1,5 г) порошка в сутки.
Препараты витамина D и кальция. Большое значение при лечении болевого синдрома приобретают препараты на основе витамина D, его активных метаболитов и производных, оказывающие положительное влияние на костную ткань. Наиболее изучен альфа Д3-тева (альфакальцидол), применяющийся у пациентов с дорсопатиями и хроническими болями в спине на фоне остеопении и остеопороза [3, 4, 11]. Являясь пролекарством, альфакальцидол превращается в организме в D-гормон (кальцитриол), оказывает положительное влияние на ремоделирование костной ткани, поддержание кальциевого гомеостаза, улучшение нервно-мышечной проводимости и сократимости двигательных мышц.
Прием альфа Д3-тева в дозе 0,5–1,0 мкг в сутки в течение 6 мес достоверно увеличивает массу костной ткани, улучшает показатели костного метаболизма, увеличивает объем движений и повышает качество жизни. Доказано анальгетическое действие данного препарата при лечении хронического болевого синдрома в пояснице [3, 9, 11].
Кальций-Д3 Никомед — комбинированный препарат, регулирующий обмен кальция или фосфора в организме. Одна жевательная таблетка содержит активные компоненты: кальция карбоната — 1250 мг (что соответствует 500 мг элементарного кальция), колекальциферола (витамина D3) — 200 МЕ. При длительном (до 3–6 мес) приеме препарат достоверно увеличивает плотность костной ткани, восполняя недостаток кальция и витамина Д в организме. Кальций-Д3 Никомед хорошо переносится, что позволяет использовать его у лиц пожилого возраста с различными сопутствующими заболеваниями внутренних органов [9].
Антидепрессанты. Затянувшийся болевой синдром, хронизация боли, изменение походки, невозможность заниматься привычной деятельностью, необходимость введения самоограничений, болезненная терапия (инъекции, мануальная терапия) могут приводить к развитию посттравматического стрессового расстройства, депрессивных расстройств невротического круга, ипохондрических расстройств, тревожно-депрессивным реакциям при расстройстве адаптации. В связи с этим увеличиваются сроки выздоровления, ограничиваются возможности двигательной реабилитации больных. Методики рациональной, когнитивной и когнитивно-поведенческой терапии, аутогенная тренировка с биологической обратной связью способствуют адаптации пациентов, выходу из депрессии [10]. Наряду с психотерапевтической реабилитацией назначают антидепрессанты, причем желательно использовать препараты, оказывающие седативный и миорелаксирующий эффекты. Этим требованиям отвечают классические трициклические антидепрессанты (например, амитриптилин), однако большое количество побочных эффектов ограничивают их длительное применение.
Селективные ингибиторы обратного захвата норадреналина и серотонина в синапсах лишены побочных эффектов трициклических антидепрессантов. Помимо антиноцицептивного действия, они хорошо корригируют депрессию, тревогу, расстройства сна у пациентов с болевым синдромом на фоне грыж межпозвонковых дисков. Появившийся в прошлом году на фармацевтическом рынке препарат симбалта (дулоксетин) показал в открытых и плацебо-контролируемых исследованиях быстрое купирование эмоциональных и соматических симптомов, нейропатической боли. Симбалта уже в начальных дозах (40 мг/сут) оказывает сбалансированное и мощное влияние на обратный захват серотонина и норадреналина, участвует в модуляции нисходящих болевых путей [27]. Это, в свою очередь, обеспечивает высокую эффективность в лечении хронической боли. Селективность действия ограничивает возможность развития нежелательных реакций. Рекомендуемая схема применения дулоксетина при хроническом болевом синдроме — 60–120 мг в сутки в течение 3–6 мес.
При хроническом течении рефлекторных синдромов и радикулопатий наиболее эффективны физиотерапевтическое лечение, НПВП, миорелаксанты, мануальная терапия, рефлексотерапия и санаторно-курортное лечение.
У многих больных с длительным течением болевого синдрома хорошие результаты дает применение антидепрессантов в комбинации с другими методами терапии.
Хирургическое лечение (удаление грыжи диска) показано при дискогенной радикулопатии, сопровождающейся выраженным парезом, присоединяющейся клинике радикуломиелоишемии, при отсутствии эффекта от консервативного лечения в течение 3 мес, а также при выраженном стенозе позвоночного канала.
В качестве профилактики обострений остеохондроза рекомендуется избегать провоцирующих факторов (подъем больших грузов, ношение тяжелой сумки в одной руке, переохлаждение и др.), регулярно заниматься лечебной гимнастикой.
Таким образом, боли в пояснично-крестцовом отделе позвоночника часто вызваны грыжей межпозвонкового диска, проявляющейся компрессионными и рефлекторными синдромами. Важное место в патогенезе занимают расстройства микроциркуляции. В случае нетипичного болевого синдрома в пояснице необходимо дополнительное обследование для исключения остеопороза, онкологического, воспалительного и соматического заболеваний, а также травмы спины. Выявление дегенеративно-дистрофических изменений позвоночника, по данным рентгенографии, не исключает других причин боли в спине. При лечении рефлекторных синдромов остеохондроза, миофасциальных болей в остром периоде эффективны покой, применение НПВП и миорелаксантов, следует избегать болезненных поз и физических нагрузок. При лечении хронических вертеброгенных болевых синдромов существенный эффект может быть получен от применения антидепрессантов.
Литература
Т. Т. Батышева, доктор медицинских наук
Л. В. Багирь
З. В. Кузьмина
А. Н. Бойко, доктор медицинских наук, профессор
Поликлиника восстановительного лечения № 7 УЗ ЦАО, РГМУ, Москва