что приготовить при раздраженном кишечнике
Диета при синдроме раздраженного кишечника
Дата последнего обновления: 07.12.2021
Среднее время прочтения: 10 минут
СРК может протекать 1 :
В статье мы расскажем, каких диетических рекомендаций нужно придерживаться при разных формах СРК, а также дадим общие советы по питанию.
9 общих правил питания при синдроме раздраженного кишечника
В настоящее время специалистами выделено 9 основных правил пищевого поведения, которые помогают снизить риск обострения СРК 11 :
Диета при СРК с выраженным болевым синдромом
Чтобы уменьшить риск возникновения боли, рекомендуется исключить из рациона некоторые продукты:
Диета FODMAP реализуется в 3 этапа 5 :
Продукты с высоким и низким содержанием FODMAP мы собрали в таблице 5, 11
Высокое содержание
Низкое содержание
Овощи
Картофель, огурцы, помидоры, морковь, болгарский перец, баклажаны, листовой салат, тыква, цукини, водоросли, редис, красный болгарский перец
Злаки
Овес, кукуруза, рис, киноа
Бобовые
Горох, фасоль, нут, чечевица
Зеленая фасоль, консервированный нут
Фрукты
Яблоки, груши, персики, арбуз, манго, абрикосы, вишня, слива
Банан, грейпфрут, виноград, дыня, киви, цитрусовые, малина
Молочные продукты
Молоко, мягкие сыры, мороженое
Твердые сыры, сливочное масло, безлактозные молочные продукты
Перечень продуктов, содержащих FODMAP, намного больше, поэтому конкретные рекомендации по питанию нужно получить у лечащего врача.
Диета при синдроме раздраженного кишечника с диареей
При диарейной форме синдрома раздраженного кишечника рекомендуется использовать диету на основе стола №4 (механически и химически щадящий рацион) и ограничить употребление следующих продуктов:
Можно
Нельзя
Мясо
Курица, индейка, говядина, кролик
Баранина, жирная свинина, копчености, колбасные изделия
Молочные продукты
Обезжиренные, безлактозные, твердые сыры
Жирные молоко и сметана, сливки, мороженое
Рыба
Нежирные сорта, в тушеном или паровом виде
Яйца
Отварные, в виде омлета
Овощи
Картофель, морковь, кабачки, баклажаны, тыква, зеленый лук, помидоры
Болгарский перец, бобовые, капуста, свекла
Фрукты
Бананы, дыня, ягоды (малина, смородина)
Яблоки, персики, абрикосы, вишня, слива, арбуз
Крупы
Гречка, рис, пшено, овес
Пшеничная, перловая, манная крупы
Напитки
Компоты, отвары, кисели из разрешенных ягод и фруктов, чаи
Диета при синдроме раздраженного кишечника с запорами
Можно
Нельзя
Мясо
Тушеное или приготовленное на пару (кролик, курица, индейка)
Жирные сорта, копченое (в том числе в виде колбасных изделий), жареное мясо, сало
Молочные продукты
Молоко в блюдах – не более 1 стакана в день, кисломолочные продукты – без ограничений
Жирное молоко, сливки, кремы
Супы
На овощных, рыбных, куриных бульонах
Супы на жирных сортах мяса, с фасолью, горохом и другими продуктами, усиливающими газообразование
Яйца
Всмятку, в виде омлета
Овощи
Кабачки, помидоры, огурцы, свекла, цветная капуста, морковь (отварные, тушеные или в виде салатов)
Капуста, горох, фасоль, редис, чеснок, щавель
Фрукты
Инжир, курага, чернослив, виноград, бананы, цитрусовые
Яблоки, груши, абрикосы, персики
Крупы, хлеб
Гречневая, овсяная, пшенная; хлеб из муки грубого помола, бездрожжевой или отрубной
Рис; свежие хлеб и выпечка.
Напитки
Соки, отвары, некрепкий чай, морсы
Газированные, крепкий чай
Диета при синдроме раздраженного кишечника с метеоризмом
Чтобы минимизировать неприятные ощущения, рекомендуется исключить из рациона некоторые продукты 6 :
Что делать, если диета при СРК не помогает?
Связываясь со специфическими рецепторами в стенке кишечника, Имодиум ® Экспресс оказывает комплексное воздействие 4 :
Удобная форма выпуска позволяет использовать Имодиум ® Экспресс в любой ситуации, когда он необходим. Таблетка-лиофилизат растворяется на языке в течение трех секунд, не требуя запивания.
Диета при синдроме раздраженного кишечника
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Диета при синдроме раздраженного кишечника требует соблюдения особых правил питания. Обычно, длительность нарушения пищеварения достигает 3-х месяцев. Весь этот период нужно правильно кушать и исключать продукты, раздражающие пищеварительную систему.

Суть диеты при синдроме раздраженного кишечника
Человек должен получать физиологически полноценное питание, в зависимости от его роста, веса и активности. Важно выявить определенные продукты, которые создают человеку дополнительный дискомфорт, и удалить их из питания. Строго ограничивать больного в приеме пищи глупо, достаточно просто убрать аллергены и состояние значительно улучшиться.
В периоды обострения болезни следует отказаться от любых диет, строгого характера. Важно просто соблюдать правила правильного и здорового питания. Любая диета по восстановлению организма должна нести разрешающий, а не запретительный характер. Ведь в противном случае психоэмоциональное состояние человека будет подорвано.
Если донимает продолжительная диарея, стоит переходить на протертую пищу. Ориентироваться следует только лишь на разрешенный список продуктов. Важно укрепить двигательную функцию кишечника и снизить частоты диареи.
Если преобладают запоры, достаточно также пересмотреть режим питания и включить в него продукты, стимулирующие работу кишечника. Вполне хватит ежедневно кушать чернослив. Овощные и фруктовые соки дадут невероятный результат.
Синдром раздраженного кишечника не опасен, но важно вовремя его исключить. Суть диеты заключается в том, чтобы наладить работы пищеварительной системы за счет преобладания определенных продуктов. Это не строгое питание, но, тем не менее, оно требует полного соблюдения.
Диета при синдроме раздраженного кишечника с метеоризмом
Когда донимает данное заболевание стоит просто пересмотреть меню, не обязательно прибегать к приему каких-либо препаратов. Правда, в большинстве случаев диета и медикаменты идут рука об руку.
Так, исключить из рациона следует все бобовые культуры, именно они провоцируют чрезмерное развитие газов. Виноград, груши, яблоки, капусты и редис также находятся под запретом. Исключить стоит и орехи, несмотря на всю их полезность, в данном случае они не уместны. Полностью удаляется любая рыба и жирные сорта мяса. Свежая выпечка, хлеб, газированные напитки употреблять не рекомендуется. Под запретом находятся и молочные продукты. На самом деле список не такой страшный, как может показаться на первый взгляд.
Разрешенные продукты. Важно устранить пищу, которая вызывает дискомфорт и наоборот разбавить рацион полезными продуктами. Так, подойдет маложирная рыбка и мясо, омлет и всмятку яйца, супчики. Обратить внимание следует на свеклу, тыкву и морковку, а также кисломолочную продукцию. К разрешенным напиткам относят какао, чай, соки и кофе. По сути здесь и ограничений то особых нет. Полакомиться можно абрикосами и черносливами, гранатами. Любая зелень разрешена.
Для людей с повышенной склонностью к газообразованию была разработана специальная диета. Достаточно просто ей следовать и придерживаться правил здорового питания. Нельзя переедать, порции должны быть маленькими, кушать следует до 6 раз за день. Суточная норма потребляемой жидкости не ниже 2-х литров. Следует полностью исключить продукты из запрещенного списка. Сладкие блюда и фрукты принимаются отдельно от основной пищи, дабы не спровоцировать никакую реакцию. Перед едой рекомендуется выпивать чай на основе семян укропа, это значительно снизит газообразование.
Практически каждая диета подразумевает под собой соблюдение жестких правил. В данном случае такого нет, достаточно просто исключить запрещенные продукты. Для этого потребуется сила воли человека и терпения. Ведь даже среди разрешенных продуктов есть масса вкусных вариантов.

Диета при синдроме раздраженного кишечника с запорами
При запорах питание должно быть особенным, необходимо запустить механизм работы кишечника, но при этом не навредить человеку. Так при хроническом проявлении заболевания рекомендуется обратить внимание на стол под номером 3. Данная диета заключается в том, что нужно полностью исключить продукты, способны вызвать раздражение кишечника, при этом не допустим процессов брожения и гниения. Для данного типа питания характерно приготовление блюд исключительно на пару.
К числу разрешенных продуктов относят хлеб ржаной или пшеничный, главное чтобы он был грубого помола. Больше подойдет даже подсушенный или вчерашний хлебушек. Кушать можно мясо, главное чтобы оно было нежирное. Аналогичная рекомендация касается и рыбки. Чтобы улучшить стул стоит прибегнуть к помощи чернослива, тыквы, моркови, а также овощных и фруктовых соков. Что касается кисломолочных продуктов, то обратить внимание стоит на простоквашу, мацони, ацидофильное молоко, кефир. Кушать можно растительное и сливочное масло, крупы, но исключительно гречневую, ячневую и перловую. Разрешены яйца, сваренные вкрутую. Из напитков можно пить любые соки, отвар шиповника, слабо заваренный чай или кофе. Если донимает сильный запор из рациона питания стоит полностью исключить крепкий кофе, шоколад, кисели. Нельзя употреблять протертые каши, слизистые супы и сдобное тесто.
Если запор сопровождается еще и метеоризмом, то стоит исключить картофель, капусту, любые бобовые, виноград, ржаной хлеб и цельное молоко. Температура горячих блюд не должна превышать 60 градусов, а холодных быть ниже 15. Рекомендуется употреблять блюда, в составе которых имеются пищевые волокна. Ежедневно нужно потреблять 120 грамм белков, 110 грамм жиров, 450 грамм углеводов. Общее количество жидкости не должно быть менее 2-х литров. В данном случае имеется в виду свободная жидкость (не супы, чаи и т.д.). Энергетическая дневная ценность 3300 килокалорий.

Диета при синдроме раздраженного кишечника с диареей
Обычно при таком раскладе назначается стол по номеру 4, который со временем плавно переходит в стол номер 2. Ограничить нужно те продукты и блюда, которые стимулируют раздражение кишечника, а также секреторные процессы в желудке, печени и поджелудочной железе. Ведь тем самым они приводят к гниению и брожению, что и провоцирует развитие неприятной симптоматики. Так, ежедневно нужно кушать 100 грамм белков, 70 грамм жиров, 250 грамм углеводов. Суточное потребление жидкости – 1,5 литра. Энергетическая ценность не должна быть менее 2000 килокалорий.
К числу разрешенных продуктов относят подсушенный хлеб, сухари. Любое мясо, главное чтобы оно было приготовлено на пару, аналогичное требование выдвигается и к рыбке. Желательно кушать слизистые супы, на основе риса и овсянки. Готовить их нужно на нежирном бульоне. Разрешено употреблять растительное и сливочное масло, кисломолочные продукты. Среди напитков никакой опасности не несут: кофе, некрепкий чай, кисель и отвар шиповника. Что касается лакомств, то особое внимание следует обратить на ягоды, это может быть черная смородина, черника, вишня.
Исключить из рациона необходимо свежее молоко, сдобу, жирные сорта рыбы и мяса. Нельзя кушать все жареное, копченное и с добавлением большого количества приправ. Соленья и сахарозаменители также находятся под запретом.
Блюда должны быть приготовлены на пару, лучше кушать их в измельченном или протертом виде. Питаться стоит не менее 6 раз в сутки. Температура горячей воды не должна превышать 60 градусов, а холодной быть ниже 15.
После того как питание по столу номер 4 будет завершено, со временем человека переводят на стол под номером 2. Здесь можно потреблять большее количество жиров. Так, их суточная норма составляет 100 грамм. Углеводов- 500 грамм, соли – 15 грамм. Энергетическая суточная ценность составляет 3000 килокалорий. Кушать можно различные запеканки, мясные подливки, супы на бульонах, яйца, белый черствый хлеб, компоты, муссы и соки. Готовить блюда можно на пару, а также жарить и запекать. Пища должна подавать в измельченном виде. Кушать желательно 5 раз в день.

Диета при раздраженном кишечнике с болевым синдромом
Пациентам, страдающим данной проблемой рекомендуется соблюдать диету под номером 3. При этом в рацион нельзя включать напитки, в том числе газированные. Исключить стоит ржаной и отрубной хлеб, кисломолочные продукты. Кушать их можно только лишь не в свежем виде, должно пройти не менее суток.
Больным рекомендуется обратить внимание на сливочное и растительное мясо, кушать рыбные и мясные блюда. Очень хорошее влияние оказывают холодные супы. Что касается кашек, то это может быть гречневая, ячневая и перловая крупа. Разрешается употреблять яйца, но только лишь сваренные вкрутую. Можно употреблять мед, закуски и соусы. Стоит полностью отказаться от шоколада, киселей, чая, кофе и мучных изделий. Пищу желательно употреблять в холодном виде, горячие блюда исключаются.
При проктогенном запоре и при болезненном стуле для обеспечения максимального щажения овощи лучше есть протертыми или отварными. Мясо должно быть мелко порублено или отварено. Если боль сопровождается еще и метеоризмом, то отказаться придется от некоторых овощей и фруктов. Так, кушать нельзя арбуз, картофель, капусту, виноград. Под запретом находится хлеб и молоко. Улучшить кишечную проходимость помогают овощные и фруктовые соки, а также чернослив, свекла и морковь.
Когда все сопровождается не только болью, но и диарей, нужно исключить продукты, провоцирующие данную симптоматику. Принимать пищу нужно дробными порциями, до 6 раз в сутки. Обратить внимание стоит на крепкий горячий кофе, чай, какао, сухари, сухое печение и черничный отвар. Рекомендуется кушать кефир, творог, но в протертом виде, рисовый или овсяный отвар. Ограничиться стоит в употреблении яиц, соли и сахара. Сахарозаменители также негативно влияют на организм человека, поэтому лучше исключить их из питания. Пища не должна содержать пряностей, острых и соленых блюд, жирных сортов мяса и рыбки. Следует отказаться и от холодных напитков и блюд.

Диета при синдроме раздраженного кишечника с дисбактериозом
Специальной диеты, для больных с синдромом раздраженного кишечника, по сути, не существует. Примерные рационы и типы питания составляются исходя из списка разрешенных и запрещенных продуктов. Пациенты должны полностью исключить те продукты, которые способны вызвать неприятную симптоматику. Предпочтение стоит отдавать еду, в составе которой находится много пищевых волокон.
Если синдром раздраженного кишечника сопровождается еще и диарей, то стоит исключить продукты, которые активно стимулируют работы пищеварительного тракта. Стоит принимать вещества, успокаивающие перистальтику, а не наоборот возбуждающие ее. Принимать пищу следует до 6 раз в сутки, маленькими порциями. Рацион должен быть разбавлен наличием крепкого горячего чай, какой, отвара из черники. Разрешено употреблять белых сухари, сухое печенье, важно чтобы оно было не сдобным. Что касается молочных продуктов, то особая роль отводится кефиру, простокваше, свежему творогу (его употреблять лучше в протертом виде). Можно кушать сливочное и растительное масло, а также яичные блюда. Здесь никаких ограничений не имеется. Сахарозаменители, мясо, сахар и поваренная соль под запретом. Исключить стоит пряности, а также острые и соленые блюда, фрукты, черный хлеб, овощи и свежие кисломолочные продукты. Под запретом находятся жирные сорта мяса и рыбы.
Пребывать длительное время на строгой диете чревато последствиями. Потому как это может привести к развитию белкового и витаминного голодания, усилить диарею и вызвать полное истощение организма. Поэтому через время ряд ограничений на некоторые продукты снимается.

Примерное меню диеты при синдроме раздраженного кишечника
Составить меня на день, неделю и даже месяц можно самостоятельно. Достаточно просто отталкиваться от списка разрешенных и запрещенных продуктов. Но для полного понимания происходящего, стоит предоставить примерное меню.
На завтрак подойдет любая крупяная кашка. Исключением является пшено и перловка. Если нет желания кушать кашку, обратить внимание стоит на протертый творог со сметаной и черносливом. Это очень вкусно и полезно. На второй завтрак можно сделать бутерброд с домашним паштетом или сыром. Заменить это может на сок и мюсли.
Обед должен быть полноценным. На первое блюдо стоит выбрать какое-либо вегетарианское блюдо. Подойдет также мясное или рыбное блюдо. Важно не добавлять в него бобы и капусту, дабы не вызвать дополнительное брожение в кишечнике. На второе подойдет кусочек отварной индейки и салат из свежих овощей. В качестве второго блюда может выступить морковное или картофельное пюре.
На полдник подойдет запеченные яблоки. Съесть можно свежее киви, апельсин или гранат. Заменить их можно на йогурт с не сдобной выпечкой. На ужин предпочтение стоит отдать картофельному пюре и запеченной рыбке. Подойдет также гречка вместе с паровыми тефтелями. На ночь можно выпить стакан кисломолочного напитка.
Рецепты диеты при синдроме раздраженного кишечника
Рецептов существует просто невероятно много. Поэтому переживать по этому поводу не стоит. Составить блюдо можно и самостоятельно, отталкиваясь от списка разрешенных продуктов.
На полдник можно приготовить отменный коктейль. Для этого берется клубника, банан и кефир и помещается все в миску или блендер. Ингредиенты взбиваются и выливаются в стакан. Вкусный и полезный коктейль готов.

Что можно есть при синдроме раздраженного кишечника?
На самом деле диета при синдроме раздраженного кишечника не такая строгая. Ограничения не критичные, человек вполне может насладиться разнообразием разрешенных продуктов. Так, диета подразумевает употребление нежирной говядины, отварной курицы и рыбки. Супы должны быть приготовлены на нежирном бульоне, желательно отдать предпочтение курице или рыбе. Измельченные овощи обязательно должны преобладать в первом блюде. Обратить внимание следует на картофель, морковь, кабачки, свеклу и цветную капусту. Можно кушать и свежие помидоры, в виде салата.
Что касается молочных продуктов, то особую эффективность показали: кефир, неострый сыр, ацидофилин, диетический творог и сливочное масло, правда, в ограниченном количестве. Рацион должен быть разбавлен фруктовыми и овощными соками. Полакомиться можно медом, а также сухофруктами. Пить можно отвар шиповника и диетический компот. К другим рекомендованным напиткам относят чай, кофе, и какао. Готовить их нужно на воде. Что касается хлебобулочных изделий, то предпочтение отдается хлебу, приготовленному их муки грубого помола.
Чего нельзя есть при синдроме раздраженного кишечника?
Болевые ощущения, диарея, запоры все это провоцируется неправильным питанием. Пища должна особым образом влиять на пищеварительный тракт, не приводя при этом к повышенному газообразованию или большому количеству каловых масс. Метеоризм и прочие нарушения не всегда связаны с питанием. Возникнуть эта проблема может на фоне плохой работы некоторых органов. Поэтому стоит правильно питаться, провоцировать правильную функциональность пищеварительного тракта.
Сильное раздражающее действие вызывают мандарины, алкоголь, острые специи, а также кислые овощи и фрукты. Исключить стоит продукты с высоким содержанием соли. Под запретом находятся копчености, а также кофеин. Свежие фрукты и овощи способны привести к процессу брожения и метеоризму. Поэтому употреблять их в большом количестве не рекомендуется. Газированные напитки, бобовые культуры, сладости и цельное молоко- все это вызывает метеоризм.
Негативно влияют на печень и поджелудочную железу жирные сорта рыбы и мяса. Аналогичным действием обладает животный жир, поэтому исключить стоит сливочное масло и сало. Жареные блюда также способны привести к негативным последствиям.
Особая роль отдается пищевым аллергенам. Химические красители и консерванты негативно влияют на весь организм. Многим пациентам рекомендуется исключить из рациона лактозу, ведь синдром раздраженного кишечника часто провоцируется лактазной недостаточностью.
Low FODMAP: рекомендованная диета при СРК
Low FODMAP: рекомендованная диета при СРК
I. Общая характеристика диеты low FODMAP
Ученые, занимающиеся исследованиями заболеваний органов желудочно-кишечного тракта, установили, что некоторые компоненты пищи могут провоцировать появление симптомов или усиливать их у пациентов с синдромом раздраженного кишечника (СРК), функциональным вздутием живота и некоторыми другими болезнями. К таким компонентам относятся определенные углеводы, которые хорошо расщепляются в кишечнике, однако плохо всасываются или не всасываются вовсе.
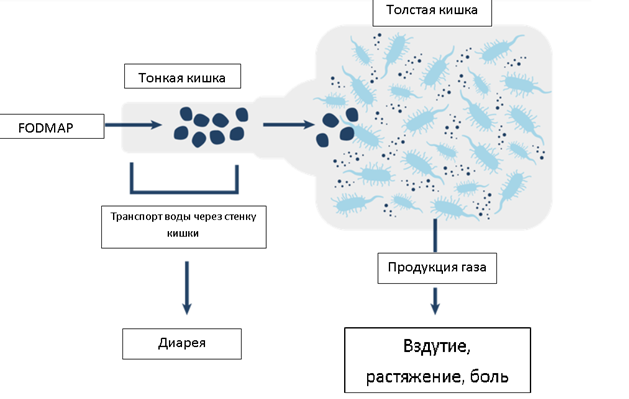
Какие же это углеводы? К ним относятся лактоза, фруктоза, фруктаны, галактаны, а также сахарные спирты. Данные вещества были объединены в группу FODMAP. Акроним FODMAP обозначает группу ферментируемых (F) углеводов – олиго- (O), ди- (D) и моносахаридов (M), а также полиолов (P). Невсосавшиеся углеводы активно перерабатываются бактериями толстой и тонкой кишки с образованием газов. Некоторые из них обладают высокой осмотической активностью, что приводит к перемещению жидкости в просвет кишечника – развивается послабление стула вплоть до диареи (см.рисунок ниже).
Рисунок – вероятный механизм возникновения/усиления симптомов у пациентов с СРК при употреблении пищи, богатой веществами FODMAP.
У здоровых людей симптомы вздутия живота и послабление стула могут развиться при употреблении большого количества углеводов FODMAP. Ярким примером служит диарея после съеденной сливы или черешни в большом количестве. У лиц с СРК порой достаточно небольшого превышения FODMAP веществ в рационе для появления или усиления симптомов. Это, например, наблюдается при наличии у пациента лактазной недостаточности или непереносимости фруктозы.
Лактазная недостаточность во взрослом возрасте – это снижение активности фермента лактазы, которая расщепляет молочный сахар лактозу в просвете тонкой кишки. Вероятность развития лактазной недостаточности увеличивается с возрастом, поскольку снижение активности фермента – это закономерный эволюционный процесс при переходе от грудного вскармливания на взрослый тип питания. Вторичная лактазная недостаточность может наблюдаться при некоторых заболеваниях кишечника инфекционного и воспалительного происхождения. Следствием низкой активности фермента лактазы является плохое расщепление молочного сахара, а употребление продуктов с большим количеством лактозы может привести к появлению описанных выше симптомов.
Непереносимость фруктозы как следствие плохого всасывания этого углевода – нередкая проблема в практике врача-гастроэнтеролога. Фруктоза, как и другие углеводы, всасывается в тонкой кишке, однако возможность усвоения фруктозы в кишечнике человека ограничена. Исследования на здоровых добровольцах показали, что 15 г фруктозы всасывается у 100% лиц, 25 г фруктозы – у 90% испытуемых, однако большую дозу углевода (50 г) могут усвоить лишь 20-30% лиц.
15 г фруктозы (доза, которая хорошо переносится практически всеми здоровыми лицами) – это много или мало? Такое количество фруктозы содержится в 250 г яблок или 300 г груш или 100 г кураги. Следует помнить, что помимо ягод и фруктов, фруктоза в большом количестве содержится в мёде, кукурузном сиропе, а также входит в состав многих промышленных продуктов питания в качестве альтернативы сахарозе.
Помимо лактозы и фруктозы существуют и другие углеводы FODMAP. Фруктаны являются углеводами, содержащимися в таких продуктах как пшеница, лук, чеснок и т.д. Они не подвергаются всасыванию в кишечнике, зато могут служить пищей для бактерий толстой кишки, что приводит к образованию избыточного количества кишечных газов.
Галактаны тоже относятся к углеводам, которые практически не всасываются в кишечнике из-за отсутствия необходимого фермента. Их, в частности, обнаруживают в бобах, красной фасоли и чечевице.
Полиолы или сахарные спирты содержатся в некоторых овощах, фруктах и грибах. Они могут быть в составе некоторых промышленных продуктов питания (ксилит, сорбит, маннитол в «диабетических» продуктах), а также нередко добавляются в жевательные резинки, леденцы от кашля, сиропы (в т. ч. лекарственные).
Поскольку в обычном рационе питания могут содержаться различные вещества FODMAP зачастую невозможно сразу понять, на какой конкретно углевод плохо «среагировал» кишечник. Более того, современная медицина может установить нарушение всасывания только некоторых (не всех!) углеводов FODMAP. Например, для диагностики лактазной недостаточности используется водородный дыхательный тест с лактозой или определение активности фермента лактазы в биоптате двенадцатиперстной кишки (взятом при гастроскопии). Тот же самый водородный дыхательный тест (в этом случае с раствором фруктозы) используется и для диагностики непереносимости фруктозы.
Гипотеза авторов была очень простой: известно, что какой-то из углеводов FODMAP (один или несколько) может вызвать появление или усиление кишечных симптомов. Чтобы доказать это, следует исключить потенциальные раздражители из рациона на некоторое время и оценить симптомы. Если вздутие живота, послабление стула исчезли или значительно уменьшились, значит какой-то из углеводов «виновен» в провокации симптомов. Остается только выяснить, какой именно.
Данная диета чем-то напоминает элиминационную диету у детей с предполагаемой пищевой аллергией, когда из рациона исключают наиболее вероятные продукты-аллергены, а затем постепенно вводят их в рацион с оценкой симптомов. Подобный подход используется и в диете low FODMAP: во время диеты оценивается эффект от исключения из рациона FODMAP углеводов, а затем выявляются продукты-провокаторы.
II. Эффективность диеты low FODMAP при желудочно-кишечных заболеваниях
Диета low FODMAP была оценена у пациентов с некоторыми желудочно-кишечными заболеваниями. Так, у пациентов с СРК соблюдение этой диеты показало снижение выраженности вздутия живота и интенсивности болей в животе по сравнению с обычной диетой и диетой, где содержание веществ FODMAP было высоким [2, 3]. В связи с этим ряд руководств по лечению СРК (например, рекомендации ВОЗ от 2015 года, рекомендации Канадской гастроэнтерологической ассоциации от 2019 года) отмечает эффективность диеты low FODMAP у части пациентов с СРК в отношении вздутия живота и болей в животе.
Крупные исследования диеты low FODMAP у пациентов с функциональным вздутием живота не проводились, однако до 75% больных СРК отмечали снижение выраженности вздутия живота при соблюдении данной диеты. С учетом этих данных, можно предположить, что диета low FODMAP будет не менее эффективной у тех лиц, которые отмечают вздутие живота как единственный симптом.
III. Этапы диеты low FODMAP
Этап 1. Исключение запрещенных продуктов. Необходимо строго соблюдать принципы диеты с исключением из рациона продуктов, богатых веществами FODMAP (перечень «запрещенных» и «разрешенных» продуктов с указанием количества приведен здесь). Период исключения запрещенных продуктов обычно составляет 3-6 недель. Однако при правильном подборе лечебной диеты и ее неукоснительном соблюдении улучшение самочувствия может наблюдаться уже на первой неделе.
Очень важно, чтобы на период исключения запрещенных продуктов рацион оставался разнообразным. Формирование меню в рамках Этапа 1 диеты должно быть основано на принципах рационального питания. Так, например, количество порций овощей в суточном рационе должно быть не менее 5, молока и кисломолочных продуктов (разрешенных диетой) 2-3 порции в день, фруктов – 2 порции, злаков и продуктов из них – 6-7 порций.
Размеры «порции» различается как внутри одной группы продуктов, так и между группами. Например, для большинства овощей одна порция обычно составляет 75 г. В группе молочных продуктов и заменителей молока 1 порция это 1 чашка (250 мл) молока, 3/4 чашки (200 мл) кисломолочных продуктов, 2 кусочка твердого сыра, 1/2 чашки (120 г) мягкого сыра или творога. Одна порция фруктов соответствует в среднем 100-150 г свежих плодов (1 банан, 1 груша, 1 апельсин или 2 мандарина, 2 киви) или 30-40 г сушёных фруктов или 1/2 стакана сока. В группе злаков одна порция это 1 кусок хлеба (40 г), полчашки приготовленных круп и макаронных изделий (75-120 г), 4 столовые ложки хлопьев и мюсли.
Завтрак может включать в себя следующие блюда:
Этап 2. Расширение диеты. В случае достижения эффекта на фоне диетотерапии (исчезновение или значимое уменьшение симптомов заболевания) рекомендуется постепенное введение в рацион продуктов с высоким содержанием веществ FODMAP. На этом этапе уточняются те FODMAP продукты, которые вызывают появление симптомов, а также определяется допустимое количество этих продуктов в рационе. При отсутствии эффекта от диеты low-FODMAP (в случае ее строгого соблюдения в течение 6 недель) пациент может вернуться к привычному рациону питания после консультации лечащего врача. Если эффект от диеты наступил до того, как истёк запланированный врачом срок (например, через 3 недели вместо 4-6), расширение диеты можно начать раньше.
Это наиболее важный этап диетотерапии. Решение вопроса о переходе на второй этап принимается после консультации с лечащим врачом, назначившим диету. Правильно выполненное расширение рациона позволит подобрать хорошо переносимые продукты. Что значит правильно? Попробуем разобраться.
Как было сказано выше, к веществам FODMAP относятся 5 разных углеводов. В некоторых продуктах содержится только один вид углеводов (например, в молоке присутствует только лактоза), в других – сразу несколько (ярким примером является арбуз, содержащий фруктозу, фруктаны и маннитол). Для того, чтобы установить реакцию на определенный углевод FODMAP, целесообразно сперва расширять рацион за счет продуктов, содержащих только один из перечисленных углеводов. Например, начать с молочных продуктов, чтобы исключить непереносимость лактозы. Затем – с мёда (источник фруктозы). Маннитол содержится в грибах, сорбитол – в свежем авокадо и персике. Фруктаны помимо некоторых фруктов (дыня и т.д.) являются единственным FODMAP углеводом в свежем репчатом и красном луке и чесноке. Галактаны присутствуют в значительном количестве в миндальном орехе.
Обычно при плохой переносимости определенного углевода (лактозы, фруктозы и т.д.) схожие симптомы будут наблюдаться и при употреблении в пищу других продуктов, содержащих этот углевод.
Не стоит начинать расширение диеты с продуктов, содержащих несколько углеводов. Например, яблоко содержит фруктозу и сорбитол, поэтому при появлении симптомов невозможно будет уточнить, на какой именно углевод так реагирует кишечник.
На введение одного продукта отводится 3 дня.
День 1 – употребление маленькой порции продукта. Поскольку реакция на углеводы FODMAP может отличаться у разных пациентов и обычно зависит от их количества, рекомендовано начать с половины рекомендованной порции. Это может быть, например 100 мл йогурта. Поскольку йогурт содержит лактозу, то в данном случае оценивается переносимость лактозы. Если симптомы (вздутие живота, послабление стула, усиление болей в животе) появились после употребления 100 мл йогурта, это может свидетельствовать о непереносимости даже маленького количества лактозы. Следует попробовать другой продукт с тем же самым углеводом через 3 дня. Если симптомы при употреблении маленькой порции отсутствуют, следует продолжить оценку переносимости обычной порции продукта на 2-й день.
День 2 – употребление стандартной порции продукта. Размеры стандартной порции для овощей, фруктов, злаков и молочных продуктов были описаны выше, более подробная информация представлена в таблицах с продуктами. Во второй день следует употребить в пищу стандартную порцию (например, 200 мл йогурта) с оценкой симптомов. При появлении вздутия живота, усиления болей в животе, послабления стула или других неприятных ощущений проба в день 3 не проводится. Через 3 дня можно попробовать другой продукт с тем же самым углеводом.
День 3 – употребление большой порции продукта. При хорошей переносимости обычной порции, можно оценить переносимость большего количества продукта на третий день. Например, выпить 400 йогурта за один прием пищи (двойная порция). Наличие симптомов будет свидетельствовать о том, что такое большое количество не следует употреблять в пищу. При отсутствии симптомов через три дня следует оценить переносимость других продуктов из той же группы. Например, для оценки переносимости лактозы это может быть творог, сметана, сливки, молоко (коровье, козье).
Каждый новый продукт оценивается по указанной выше схеме (день 1-2-3). Если пациент хочет установить точное количество продукта, который он может переносить (например, что будет при употреблении в пищу 50 мл йогурта?), то такую оценку можно провести дополнительно. Между пробами с двумя разными продуктами должно пройти 3 дня для того, чтобы полностью исключить влияние предыдущего теста на последующий.
После анализа переносимости различных продуктов внутри одной группы (например, группы молока и кисломолочных продуктов), можно перейти к оценке других углеводов. Попробуйте провести пробу на переносимость фруктозы с мёдом и манго. Следующей группой продуктов для оценки выберите, например, чечевицу, фундук и миндальный орех (содержат только галактаны). Гранат, грейпфрут, дыня и некоторые другие фрукты, чеснок и репчатый лук помогут оценить переносимость фруктанов. Сорбитол содержится в персике, абрикосе, авокадо, ежевике. Маннитол в большом количестве содержится в грибах (шампиньоны, белые грибы), а также в цветной капусте.
Далее можно будет провести оценку переносимости продуктов со сложным углеводным составом (могут содержать 2-3 углевода FODMAP). Принцип тестирования тот же самый: день 1-2-3.
Записывайте свои симптомы после проведения пробы с новыми продуктами и разными порциями этих продуктов!
Наименование продукта
День теста
Симптомы после употребления продукта в пищу