что принимать после перелома челюсти
Что есть при травме, чтобы быстрее восстановить кости и суставы?
Переломы – распространенная травма в любом возрасте. В зависимости от сложности, может потребоваться длительное лечение и реабилитация, но всем пациентам рекомендовано придерживаться диеты, которая обеспечит организм необходимыми веществами для скорейшего восстановления и регенерации кости.
Диета после травм: принципы
Для скорейшей регенерации костей в рацион рекомендовано включать как можно больше белков и витаминов и только сбалансированное питание обеспечит эти процессы. Особенно важно придерживаться таких принципов питания в пожилом возрасте, когда естественные возможности для восстановления организма снижены.
Конкретные рекомендации по питанию и образу жизни зависят от вида перелома и состояния пациента. Главная задача питания – обеспечить организм строительным материалом для формирования костной мозоли и восстановления хрящевой ткани. Кстати, для поддержания здоровья хрящей в рацион нужно включать холодец, заливное и др.
Особенности питания после травм в пожилом возрасте
В пожилом возрасте повышается вероятность перелома шейки бедра, а причина – остеопороз. В группе риска женщины. И как раз в лечении и реабилитации этой патологии большую роль играют продукты-источники кальция.
Поэтому в рацион рекомендовано включать крупы, йогурты, кефир и др. Для лежачих пациентов, например, в послеоперационном периоде, в рационе должны быть слизистые супы, кисломолочные продукты, как источник пробиотиков.
Для скорейшего восстановления рекомендовано потреблять больше белка, а также морепродуктов, которые являются источником Омега-жирных кислот.
Необходимые белки
Белки – строительные материалы для каждой клеточки организма. И при переломах они особенно важны, чтобы восстановить кость и быстрее справиться с последствиями травмы. Однако для скорейшего выздоровления в рационе должны быть белки растительного и животного происхождения.
Источником ценного белка могут быть орехи, фасоль, авокадо, различные виды капусты, соевые продукты, злаки. Животные белки, которых должно быть больше в рационе, найдутся в мясе, рыбе, молочных продуктах и др.
Кальций
Это основной элемент, из которого состоят зубы, кости, также он участвует в обменных процессах. Только при достаточном поступлении кальция и при условии его полноценного усвоения, можно говорить о крепких костях и зубах.
Поэтому пациентам после переломов и других травм рекомендовано включать в рацион продукты с его содержанием, но есть масса нюансов, ведь любой избыток вреден. Кальций, который не может усваиваться, нагружает почки и становиться причиной серьезных осложнений.
Определены суточные потребности кальция. Для взрослых – 800 мкг в день. Но для его усвоения необходим фосфор, а также витамин D. Лучшими источниками кальция будут молочные продукты, брокколи, соя, бобовые, зелень и некоторые виды орехов.
Витамин D
ВОЗ отмечает, что около 60% людей во всем мире живут в условиях дефицита витамина D, но при переломах костей без этого витамина особенно сложно, ведь он контролируют кальциево-фосфорный обмен и помогает накапливать минералы в костях.
Это единственный витамин, который способен синтезироваться в организме под действием солнечных лучей. Однако для этого должны быть его предшественники. Поэтому в рацион нужно включать следующие продукты: яйца, жирные сорта рыбы, обогащенные блюда. Стоит помнить, что потребность в витамине меняется с возрастом.
Такие продукты, как морская рыба, печень трески, бобовые, красная икра, молоко и качественные сыры нужно включать в рацион детям, людям в возрасте (особенно женщинам) и тем, кто живет в северных условиях, когда отмечается дефицит солнечного света.
Множество исследований, посвященных этому витамину, доказали его беспрецедентную роль в работе иммунитета, поддержании женского здоровья и профилактике онкопатологий.
Витамин С
Коллаген – один из главных строительных белков, который используется для поддержания здоровья кожи, костей и мышц. И как раз витамин С помогает организму вырабатывать этот белок, который поможет быстрее восстановиться и регенерировать новые ткани для восстановления целостности кости.
Источником витамина С являются многочисленны фрукты, овощи, ягоды. Но стоит помнить, что этот витамин водорастворимый, то есть организм не может создавать его запасы и каждый день необходимо восполнять потребности организма.
Витамин В9 или фолиевая кислота
Этот витамин важен для стимуляции процессов регенерации, он участвует в формировании коллагенового каркаса, улучшает эластичность тканей и препятствует формированию осложнений травм.
Найти этот витамин можно в субпродуктах, дрожжах, бобовых, цитрусовых, листовых и других овощах.
Железо
Это важный элемент, который поможет организму быстрее восстановиться. Дело в том, что железо участвует в формировании коллагена, а также обеспечивает перенос кислорода к каждой клеточке. Получение питательных веществ и кислорода способствует скорейшему выздоровлению, стимулирует процессы регенерации.
Источником железа будет красное мясо, жирные сорта рыбы, яйца, некоторые сухофрукты, а также листовые овощи и обогащенные злаки.
Запрещенные напитки и продукты при переломах
Кроме рекомендованных продуктов, есть и те, что нужно избегать, а то и вовсе исключать. Нужно ограничить потребление соли, особенно если травма не дает возможности вставать с постели и вести привычный, активный образ жизни.
Под категорическим запретом алкоголь, ведь он замедляет процессы заживления, и предрасполагает к развитию осложнений. Ограничить необходимо и кофе. Злоупотребление этими напитками не только замедляет заживление, но и способствует вымыванию кальция из костей.
В заключение
Питание – основной источник ценных витаминов и минералов, которые нужны для восстановления организма. Однако в некоторых случаях не всегда можно быть уверенными в полноценном поступлении необходимых веществ. Поэтому на этапах выздоровления врачи часто рекомендуют прием поливитаминов, а также пищевых добавок, которые содержат Омега-жирные кислоты, коллаген и другие ценные белки.
Что такое перелом нижней челюсти? Причины возникновения, диагностику и методы лечения разберем в статье доктора Козлова П. Ю., стоматолога-хирурга со стажем в 6 лет.
Определение болезни. Причины заболевания
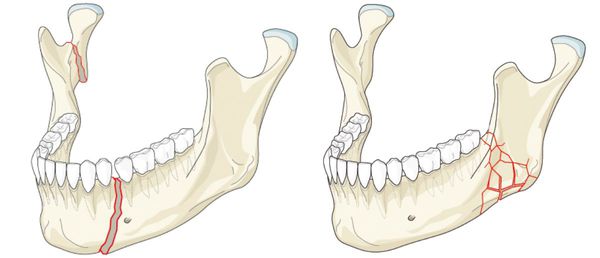
Перелом нижней челюсти — это нарушение целостности кости в одном или нескольких отделах.
Наиболее частой причиной возникновения перелома нижней челюсти является травматический фактор. В ряде случаев речь может идти о патологическом переломе из-за деструктивных процессов в костной ткани. [1] К таким патологическим процессам относятся:
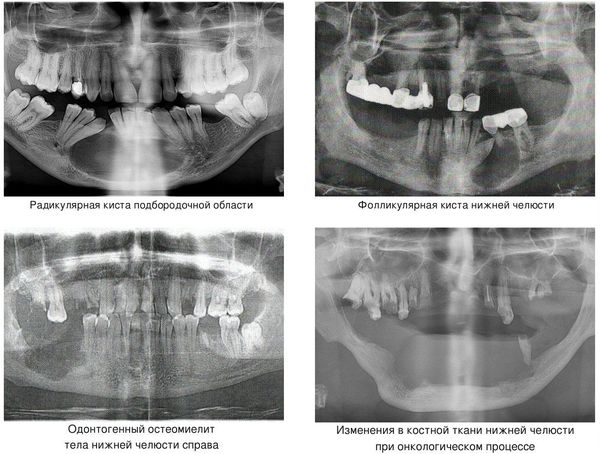
Кисты челюстей в основной массе протекают бессимптомно, медленно, но верно разрешая костную ткань. Часто патологический перелом вызвают радикулярные (корневые) и фолликулярные кисты. [2] Первые связаны с изменениями в периапикальных тканях одного или нескольких зубов, вторые являются результатом нарушения прорезывания зубов, чаще нижних зубов мудрости.
При онкологическом процессе нижняя челюсть может быть как первичным очагом, так и местом метастазирования посредством либо прорастания из близлежащих областей, либо распространением с током крови или лимфы. [3] Патологический процесс распространяется до тех пор, пока не разрушит костную ткань нижней челюсти до той стадии, в которой обычное пережевывание пищи может перевести к перелому.
По собственным наблюдениям, считаю, что переломы нижней челюсти можно отнести к сезонным заболеваниям: пик частоты наступает с приходом весны, спад — ближе к зиме. Сезонность объясняется получением травмы в ходе драк, чаще уличных.
Обстоятельства возникновения перелома нижней челюсти многообразны.
Реабилитация после перелома челюсти
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении функций опорно-двигательного аппарата
Первичная консультация реабилитолога
Самой распространенной и наиболее болезненной травмой лицевого скелета является перелом нижней челюсти. Нарушение целостности подвижной подковообразной кости сопровождается многочисленными функциональными нарушениями, существенно затрудняет гигиену ротовой полости и нередко влечет за собой развитие гнойно-воспалительного процесса. И только обоснованное всеобъемлющее лечение и последующая реабилитация после перелома челюсти обеспечивают полноценное восстановление.
Рассказывает специалист ЦМРТ
Дата публикации: 12 Августа 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Так ли мне нужна реабилитация?
Поэтапное восстановление после ортопедического или оперативного лечения перелома существенно ускоряет формирование костной мозоли и заживление челюсти. В то же время игнорирование реабилитационных процедур может привести к серьезным последствиям для здоровья.
Возможные осложнения
Через сколько можно начинать реабилитацию?
Для активизации иммунитета, стимуляции резорбции костной ткани и предотвращения развития осложнений восстановительные мероприятия рекомендуется начинать как можно скорее. Для каждого пациента назначается индивидуальная реабилитационная программа, с учетом тяжести и характера травмы.
Продолжительность восстановительного периода
Восстановление после перелома нижней челюсти проходит в несколько стадий. В течение 1,5 месяцев формируется костная мозоль. Но для полной структурной перестройки может потребоваться от 5 месяцев до года.
Когда будут заметны улучшения?
При соблюдении врачебных рекомендаций, отсутствии сопутствующих заболеваний и инфекционно-воспалительных осложнений первые признаки стабилизации наблюдаются через 5-7 дней.
Цитата от специалиста по реабилитации
Цитата от специалиста по реабилитации
Травмы и заболевания опорно-двигательного аппарата могут существенно снизить уровень активности, как в спортивном плане, так и на бытовом уровне. Реабилитация в “Лаборатории движения” направлена на максимально возможное восстановление, компенсацию нарушенных или полностью утраченных функций. Мультидисциплинарный, комплексный, но в то же время индивидуальный подход позволяет сократить сроки восстановления. Специалисты клиники стремятся сформировать ответственное отношение пациента к реабилитационному процессу и своему здоровью.
Основные реабилитационные методики
Комплекс восстановительных процедур, рекомендованных пациентам с травмами челюстно-лицевой области, включает:
Очень важным компонентом восстановительного лечения является специальная диета. «Челюстной» стол назначается с учетом тяжести состояния и метода фиксации костных отломков.
Лечебная физкультура (ЛФК)
Лечение людей с хроническими болезнями опорно-двигательного аппарата, легких, нервной системы.
Рефлексотерапия
Импульсное физическое воздействие на биологически активные точки человеческого тела устраняет.
Физиотерапия
Различные методы физического воздействия природного и искусственного происхождения.
Перелом нижней челюсти
Челюстно-лицевая хирургия в Ильинской больнице
Рыбальченко Глеб Николаевич
Все врачи
Нижняя челюсть подвергается травматическому повреждению намного чаще других костей лицевой части черепа. Хотя она и относится к наиболее прочным костям, ее подвижность и выступающее положение предопределяет подверженность переломам. До 85% всех повреждений костей лица приходится на переломы нижней челюсти. В эти цифры входят как изолированные переломы нижней челюсти, так и переломы с одновременными повреждениями других костей лицевого скелета.
Специалисты прогнозируют, что число повреждений нижней челюсти будет только расти, равно как и усложнится характер таких травм. Этому способствует рост числа транспортных средств, увеличение их скоростного режима, а также сложная техническая оснащенность на производствах.
Виды и локализация переломов нижней челюсти
Неогнестрельные, чаще линейные переломы нижней челюсти происходят в области мыщелкового отростка, угла нижней челюсти, центральных резцов, клыка и подбородочного отверстия. Эти места принято называть «местами слабости».
Прямые переломы нижней челюсти возникают в месте приложения силы.
Отраженные переломы своей локализацией обязаны направлению удара и площади поражения. Например, вследствие бокового удара нередко возникает отраженный односторонний перелом шейки нижней челюсти. Максимальное напряжение в костной ткани на участке срединной линии создается из-за двустороннего сжатия нижнечелюстной кости в области моляров (шестые, седьмые и восьмые зубы).
То, как будут располагаться отломки при переломе нижней челюсти, зависит от нескольких факторов. В их числе: сила повреждающего фактора, объем травмируемого участка, а также группы мышц, прикрепленных к поверхности участка травмы.
Причины переломов нижней челюсти
Травмы нижней челюсти делятся на четыре типа:
1. Бытовые травмы, которые возникают при конфликтах в быту, выполнении работы по дому.
2. Уличные травмы, полученные при использовании транспортных средств, и уличные травмы, не связанные с повреждениями на транспорте. Это могут быть падения при ходьбе по причине гололеда, иной непогоды, или плохого самочувствия.
3. Спортивные травмы, полученные при занятиях спортом.
4. Производственные травмы, полученные на промышленном производстве в сельском хозяйстве.
Симптомы перелома нижней челюсти
При переломе нижней челюсти пациенты могут жаловаться на нарушение или ограничение подвижности нижней челюсти, боли, которые могут усиливаться при движении, откусывании или жевании, нарушение прикуса, изменение чувствительности кожи на нижней губе или подбородке, кровотечение из полости рта – характерный для разрывов слизистой оболочки симптом.
Спектр жалоб, которые предъявляет пациент, помогает врачу понять, о каком повреждении идет речь, и предположить локализацию перелома.
Диагностика переломов нижней челюсти
Диагностика основана на данных осмотра и сборе жалоб пациента.
При осмотре врач обращает внимание на состояние кожных покровов, отмечает, если ли у пациента ушибы, ссадины или раны, фиксирует наличие гиперемии, синюшности и кровоподтеков. Отмечает наличие на поврежденной стороне лица асимметрии.
При подозрении на перелом нижней челюсти врач ощупывает кончиками пальцев сначала неповрежденный участок, а затем поврежденный. Он отмечает места наибольшей болезненности, неровности, нарушение целостности, определяет амплитуду движения головки нижней челюсти в суставной впадине – для этого врач помещает кончик пальца в наружный слуховой проход. Состояние головки нижней челюсти или ее смещение врач определяет, прощупывая поверхность впереди козелка уха как в движении, так и в покое.
Нарушение целостности нижней челюсти подтверждает ряд симптомов, связанных с болью в области перелома:
Симптом отраженной боли (непрямой нагрузки), при котором боль в области перелома возникает в ответ на давление пальцами на подбородок.
Возникновение боли при одновременном надавливании и сближении углов нижней челюсти может говорить о переломе подбородочного отдела.
Нарушение болевой и тактильной чувствительности кожи нижней губы и подбородка может говорить о повреждении нижнего альвеолярного нерва.
Для переломов нижней челюсти характерно изменение прикуса (смыкание зубов верхней и нижней челюстей происходит неправильно), которое зависит от характера и места перелома.
Так, при одностороннем переломе в области тела или угла нижней челюсти смыкание зубов будет происходить на малом отломке.
Для одностороннего перелома со смещением мыщелковых отростков характерно смыкание коренных зубов только на поврежденной стороне, а на неповрежденной – контакт не происходит.
При двустороннем переломе углов или тела нижней челюсти контакт возможен между молярами, при этом передние зубы сомкнуться не могут – у пациента отмечается открытый прикус.
Для перелома в центральном отделе нижней челюсти нарушение прикуса может не возникнуть. Но если имеется смещение отломков, у пациента появится наклон жевательных зубов в сторону языка (бугорковый контакт).
На изменение прикуса также может указывать смещение средней линии между центральными резцами на верхней и нижней челюстях, и несовпадение положения уздечки верхней и нижней губы.
Осмотр полости рта помогает найти разрывы слизистой оболочки альвеолярного отростка, а также обнаружить кровоизлияния в область переходной складки (нередко с обнажением кости). Пальпация позволяет определить расположение под слизистой оболочкой острых краев и подтверждает аномальную подвижность нижней челюсти. Если имеются смещенные отломки, то врач визуально фиксирует в линии перелома шейку или корень зуба.
После осмотра характер и место перелома подтверждают при помощи рентгена (снимки делают в прямой и боковой проекциях) или с помощью мультиспиральной компьютерной томографии. Ортопантомография не всегда позволяет на одном снимке увидеть все изменения, возникающие при травме нижней челюсти. Следует обратить внимание, что при переломах в области угла, если смещение отломков происходит наружу, ортопантомограмма может не показать смещение. Ее следует рассматривать как две боковые рентгенограммы, к которым необходимо дополнительно провести рентгенографию в прямой проекции.
Снимки, полученные при ортопантомографии, могут быть использованы в качестве боковых проекций, но всегда требуют дополнительного снимка в прямой проекции, полученного при помощи рентгенографии.
На рентгеновском снимке лучше отображается нарушение целостности костной ткани, наличие корня зуба в щели перелома.
После проведения визуализирующего обследования врач устанавливает окончательный диагноз и определяет план лечения пациента.
Первая помощь при переломах нижней челюсти
Может проводится как на месте происшествия, так и в машине скорой помощи. Ее могут оказывать как медицинские работники, так и не медицинские в порядке взаимопомощи.
Пострадавшему временно (на несколько часов) фиксируют поврежденную челюсть (прижимают верхнюю к нижней) при помощи повязок или иных приспособлений, чтобы получить возможность доставить его в лечебное учреждение.
Постоянная фиксация отломков
Зафиксировать отломки нижней челюсти можно с помощью консервативных и хирургических методов.
Постоянная фиксация может быть проведена при помощи: стальных стандартных ленточных шин (шины Васильева), назубных проволочных шин Тигерштедта, назубных зубодесневых и наддесневых шин из пластмассы, которые изготавливают в зуботехнических лабораториях (в настоящее время они используются редко).
В последние годы в некоторых клиниках стали применяться ортодонтические винты, которые вводятся через слизистую в альвеолярные отростки челюстей по 3 штуки с каждой стороны, после чего на головки винтов надевают резиновую тягу, обеспечивающую межчелюстную фиксацию. Это позволяет избежать трудоемкой процедуры двухчелюстного шинирования. С другой стороны, при введении винтов можно повредить корни зубов, кроме того, нередки ситуации, когда винт под действием резиновой тяги, становится подвижным, что приводит к неполноценной межчелюстной фиксации и удалению винта.
Если консервативные способы лечения не дали эффекта, применяется остеосинтез – это хирургический метод, который при помощи приспособлений позволяет зафиксировать отломки и устранить их подвижность. Остеосинтез проводят, если у пациента имеются оскольчатые переломы нижней челюсти, или смещение отломков настолько выражено, что они не дают возможности провести закрытую репозицию. Также остеосинтез показан при отсутствии или недостаточном количестве зубов у пациента.
Примерно 30% пациентов с переломами нижней челюсти требуется хирургическое лечение. В настоящее время остеосинтез является одним из ведущих способов хирургической помощи, и применяется намного чаще, чем в прошлом.
Это связано как с увеличением арсенала технических средств для проведения операции (наличие физиодиспенсеров, титановых минипластин), что ведет к улучшению техники проведения хирургических вмешательств, большей предсказуемости результатов, так и с запросами пациентов, которые направлены на более комфортное течение посттравматического периода, уменьшение времени межчелюстной фиксации, а в некоторых случаях на полный отказ от нее.
Методы лечения переломов при помощи хирургических методик позволяют сопоставить и зафиксировать подвижные костные фрагменты в нормальное анатомическое положение. Это помогает сократить сроки лечения и добиться раннего восстановления функции нижней челюсти. Однако, по разным данным российских и зарубежных клиник, имеет место и отрицательный момент применения остеосинтеза – порядка 30% пациентов сталкивается с осложнениями после использования данной методики. Это связано с использованием материалов для удерживания отломков: сталь, титан и т.д. Даже самые биоинертные сплавы не являются идеальными. Находясь в костной ткани, они подвергаются коррозии и вызывают явления гальваноза, что отрицательно влияет на процессы восстановления может вызвать гнойно-воспалительные осложнения и болевые реакции.
Методы остеосинтеза
Различают прямой и непрямой метод остеосинтеза.
— внутрикостный остеосинтез с использованием спиц, стержней, штифтов и винтов,
— накостный остеосинтез с применением накостных пластин, скоб, круговых лигатур, рамок,
— внутрикостно-накостный остеосинтез на основе костных швов или их сочетания со спицами и скобами.
Непрямой остеосинтез основан на использовании различных фиксирующих устройств, как накостных (костные зажимы и клеммы), так и внутрикостных (стержни, штифты, винты и спицы).
Остеосинтез могут проводить как под местной анестезией в сочетании с нейролептанальгезией и атараланальгезией, так и под общим наркозом.
Характер доступа (внеротовой или внутриротовой) определяет врач.
Если остеосинтез проводится с использованием внеротового доступа, то в случае перелома в области угла и тела нижней челюсти врач производит разрез в поднижнечелюстной области. Если перелом произошел в области фронтального отдела – разрез будет в подподбородочной области. При переломах в области мыщелкового отростка – в позадинижнечелюстной области. В ходе операции врач обнажает костные отломки, удаляет мелкие осколки, и фиксирует крупные осколки и отломки в нормальном анатомическом положении при помощи выбранной конструкции.
Если врач использует для проведения остеосинтеза внутриротовой доступ, то он осуществляет разрез слизистой вместе с надкостницей, затем проводит сопоставление отломков и выполняет остеосинтез.
Костный или проволочный шов
В 1825 году хирург Роджерс из Дублина провел первую в мире операцию с использованием серебряной проволоки. С ее помощью он соединил отломки нижней челюсти. Позднее, в 1863 году, русский хирург Ю.К. Шимановский с успехом применил костный шов. С этого момента на протяжении многих лет костный шов успешно использовался для остеосинтеза. В качестве основного материала изначально выступала нержавеющая сталь, позже ее заменили на титан, нихром, тантал и др.
Существуют различные модификации костного шва (петлеобразный, крестообразный, восьмеркообразный, трапециевидный, двойной и проч.). Выбор зависит от характера и места перелома.
Наложение костного шва происходит по определенным правилам. Отверстия под материал важно делать в тех зонах, где исключено повреждение нижнечелюстного канала и корней зубов, и не ближе 1,0 см от линии перелома. В идеале шов должен пересекать линию перелома в середине расстояния между краем нижней челюсти и основанием альвеолярного отростка.
Металлические спицы Киршнера
Впервые данный вид спиц использовали для лечения переломов нижней челюсти в 1933 году. Внутрикостное введение данных спиц может проводится как чрезкожно (без разрезов), так и с разрезами мягких тканей.
В 1975 году В.В. Донской применил оригинальную методику, с помощью которой он вводил спицу в ветвь нижней челюсти через слизистую без разреза, далее проводил репозицию, и фиксировал ее как шину к зубам или к шине. Позднее, в 1988 году Дерябиным Е.И. и Осиповым В.Ю., и Ю.Г. Кононенко и Г.П. Рузиным в 1991 году были предложены модификации этого метода. Сегодня существует много методик, когда проволочный шов сочетается со спицами, скобами, окружающими проволочными лигатурами и т.д.
Международные стандарты
Настоящая революция в челюстно-лицевой хирургии произошла в 1958 году, когда M. Muller, M. Allgower, R. Schneider, H. Willenegger организовали международную ассоциацию по изучению внутренней фиксации (AO/ASIF – Ardeitsgemeinschaft fur Osteosynthesefragen/Association for the Study of Internal Fixation – рабочее объединение по изучению вопросов остеосинтеза/ассоциация по изучению внутренней фиксации).
Согласно постулатам AO/ASIF, методика остеосинтеза подразумевает что:
1. используемые конструкции должны быть изготовлены из биоинертных сплавов металлов;
2. отломки костей должны быть анатомически точно сопоставлены и фиксированы;
3. использование щадящей хирургической техники обеспечивает сохранение кровоснабжения костных фрагментов и окружающих мягких тканей;
4. стабильная фиксация отломков обеспечивается межфрагментарной компрессией;
5. показано раннее применение функциональной нагрузки;
6. восстановление сократительной активности мышц и движения в суставе.
Сотрудники AO/ASIF также разработали и внедрили системы металлических пластин для остеосинтеза нижней челюсти:
· динамические компрессирующие пластины (Dynamic compression plates);
· реконструктивные (блокирующие) пластины (Locking reconstruction plates);
· блокирующие (стопорные) пластины (Locking plates 2.0 mm);
· универсальные пластины (Universal fracture plates);
· нижнечелюстные пластины (Mandible (Mandible plates 2.0 mm).
Ими были разработаны динамические компрессирующие пластины (DCP), посредством которых можно было создать компрессию между отломками для их первичного сращения. Конструкция этих пластин включает овальные отверстия со скошенными стенками, что позволяет сближать отломки при затягивании винтов. Применение динамических компрессирующих пластин позволило добиться стабильной внутренней иммобилизации, снизило число случаев замедленного сращивания отломков, и избавило от необходимости дополнительной фиксации. Но их применение все же не отменяет риск появления микротрещин в области линии перелома и развитие очагов остеопороза кости в месте контакта с пластиной.
Система блокирующих (стопорных) пластин и винтов (the locking plate/screw system) с резьбовой нарезкой в области отверстия пластин и головки фиксирующих винтов была разработана, чтобы предупредить появление некроза костной ткани под пластиной. Система обеспечивает жесткую фиксацию отломков кости с помощью пластины и пластины и винтов между собой – это помогает не допустить раскручивание винтов и избежать возможного смещения отломков во время закручивания винтов в отверстии пластины. Сама пластина располагается на некотором расстоянии от поверхности кости, что профилактирует развитие лизиса.
Зарубежные исследования не выявили существенных различий в эффективности и возможном развитии послеоперационных осложнений при остеосинтезе блокирующими пластинами с винтами и неблокирующими пластинами.
Еще одна система, разработанная экспертами АО/ASIF – это LCP (система блокируемых компрессирующих пластин с угловой стабильностью) представляет собой конструкцию из многоячеистых пластин с многочисленными отверстиями и состоит из двух частей: резьбовой для фиксации головки блокируемого винта и отверстия для создания динамической компрессии путем эксцентричного введения стандартных кортикальных или губчатых винтов.
Установка пластины предполагает наличие специальных инструментов и проводится по четко установленной технологии.
Если подгонка LCP по форме и рельефу наружной поверхности кости нижней челюсти проведена в соответствии с установленными требованиями, то это создает идеальные условия сращения отломков при остеосинтезе множественного оскольчатого перелома нижней челюсти различной локализации, при нагноении костной раны, травматическом остеомиелите, при переломе с возникновением дефекта костной ткани, переломе беззубых челюстей. Ограниченный контакт LCP с костью позволяет предупредить развитие некроза кости под пластиной.
Рекомендации
Лечение переломов нижней челюсти предусматривает длительную иммобилизацию челюстей, что становится весомой психологической проблемой для пациента. Успех лечения напрямую зависит от того, насколько сплочённо действуют и серьезно относятся к процессу и врач, и пациент.
На весь срок сращения перелома пациенту назначается диета (челюстной стол №1 и №2), пищу разрешается принимать только в сметанообразной консистенции (хорошо разваренной и пропущенной через блендер). В большинстве случаев открывание рта невозможно, т.к. у пациента установлена межчелюстная резиновая тяга. Пища подается через зонды, трубки и поильники.
С момента двухчелюстного шинирования или остеосинтеза шины оставляют в среднем на 21 – 30 дней. Если у врача возникает уверенность в благоприятном течении процесса восстановления, то возможно уменьшение сроков ношения межчелюстной резиновой тяги.
Даже после снятия шин пациент не может полноценно открывать рот в течение 1-2 недель. Для восстановления функции жевательных и мимических мышц ему назначается миогимнастика.