что значит сужение сосудов головного мозга
Сужение сосудов головного мозга
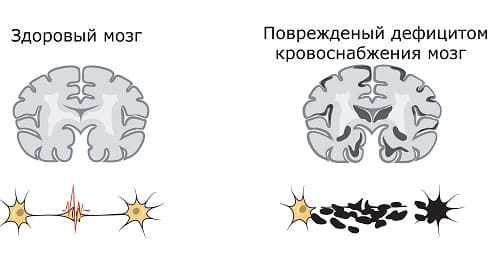
Ноет, болит голова. Как часто нам приходится говорить об этом. И порой человек не придает значение начавшейся мигрени, списывая свое плохое самочувствие на резкую смену температуры, перепады давления, возраст или просто на собственную усталость или недосыпание. Большинство людей воспринимает головные боли как данность, не считая это проблемой. Но, на самом деле, за таким безобидным симптомом могут скрываться опасные для организма процессы. Например, дисциркуляторная энцефалопатия. Проще говоря – сужение сосудов головного мозга. Вследствие сужения кровь не поступает в мозг в достаточном количестве. И если от этого процесса пострадает большой участок мозга, «безобидная» головная боль или головокружение может привести к ишемии.
Признаки сужения сосудов головного мозга
Причин сужения сосудов головного мозга может быть множество. Но, следует обратить внимание именно на формы уже оформившегося заболевания: начальную и хроническую. Сложно судить о том, какая из них наиболее опасна для человеческого организма. Потому как хроническая форма может годами изводить человека, а начальная на первом же этапе способна привести к летальному исходу.
Вот почему так важно не пропустить первые «звоночки» начинающейся болезни.
Итак, насторожить должны следующие признаки:
Причины сужения сосудов головного мозга
Так же сужение сосудов приводит к следующим заболеваниям:
Опередить болезнь и помочь себе
Прогноз течения такого заболевания, как сужение сосудов головного мозга, зависит, главным образом, от того, насколько оперативно оно было диагностировано и как скоро начато лечение. Методику должен определять только лечащий врач. Поскольку в каждом конкретном случае тактика должна быть индивидуальной. Однако общими рекомендациями могут служить следующие:
Симптомы сужения сосудов головного мозга
Сужение сосудов головного мозга и шеи встречается, к сожалению, слишком часто, и становится причиной болезней с разнообразными симптомами и признаками, требует лечения, которое составляется исходя из причин такого состояния.
На начальных этапах, проблема проявляется слабо. Человек списывает признаки на хроническую усталость. Но с прогрессированием стеноза сосудов головного мозга, симптомы будут нарастать. В конечном итоге приведут к тяжелой энцефалопатии, деменции, инвалидности или внезапной смерти.
Понимая, чем грозит сужение кровеносных сосудов головного мозга, что это значит для дальнейшей жизни, нужно знать, что делать если диагноз уже поставлен.
Тем более, что многие случаи мозговых вазоконстрикций бывают обратимыми [1].
Лечение таких пациентов проводится в течение всей жизни, так как устранить проблему и ее последствия, практически невозможно.
Причины
Проблемы чаще возникают у взрослых, даже пожилых людей. Однако молодые мужчины, и женщины, имеющие хронические заболевания или ведущие нездоровый образ жизни, не застрахованы от развития стеноза.
Врачу важно понять, почему сужаются сосуды головного мозга, от чего это происходит. Ведь исходя из причин уменьшения просвета артерий и вен, подбирается лечение.
Типичные поводы для такой патологии:
Вследствие изменений сосудов, питающих мозг, развиваются атеросклероз, аневризмы, гипертонические состояния и вегетососудистая дистония.
Большинство проблем возникает из-за неправильного, малоподвижного образа жизни, характерного для современных городских жителей. Поэтому стоит отслеживать свое состояние, начиная с молодого возраста, чтобы вовремя заметить первые дегенеративные явления.
Симптомы
Развитие заболевания идет поэтапно, по мере ухудшения кровотока и доставляемого к тканям мозга кислорода.
Вначале признаки слабо выражены и маскируются под не опасные минимальные мозговые дисфункции. Но со временем приводят к изменению личности, утрате возможности самостоятельно обслуживать себя, смерти.
Симптомами проблем с мозговыми венами и артериями являются:
Даже слабо проявившиеся, принимаемые часто за сильную усталость, симптомы узких сосудов головного мозга, требуют диагностики, лечения. Это поможет выявить опасную патологию заранее, отодвинуть критическое ухудшение состояния на годы.
Диагностика
Определить, что делать, если сосуды головного мозга сужены и какое лечение подобрать пациенту, помогает детальная диагностика симптомов, для установления конкретного заболевания.
В список необходимых обследований входят процедуры:
После того как врачи определят, почему происходит сужение кровеносных сосудов головного мозга, от чего конкретно возникает головная боль и другие симптомы, они поставят диагноз, выявив конкретную болезнь.
Лечение и прогноз
Как лечить сужение сосудов головного мозга, решает врач, после того как проанализирует симптомы и признаки стеноза у взрослых пациентов, получит результаты исследований.
Главная задача больного – следовать рекомендациям медиков, чтобы не усугубить свое положение. При этом родственникам стоит быть готовыми к сопротивлению со стороны пациента. Многие не хотят признавать очевидность проблемы.
Для восстановления здоровья используют комплексную терапию. Схема включает в себя медикаментозный и немедикаментозный компоненты. В отдельных случаях требуется оперативное вмешательство, неотложное или плановое.
Медикаментозный подход
Прием лекарств длится от нескольких месяцев до лет. Некоторые рекомендации придется соблюдать всю жизнь. Главная задача фармакологической терапии – устранить холестериновые бляшки, снизить повышенное артериальное давление, для этого используются:
В зависимости от заболевания и сопутствующих диагнозов, врач назначает один тип препаратов или комбинирует их.
Рекомендуем доверить выбор, как вылечить сужение сосудов головного мозга, что при этом пить, на усмотрение врача, даже если вы знаете, как конкретно называется ваша болезнь Самостоятельный подбор средств может только усугубить положение, так как их воздействие индивидуально.
Кроме регулярного приема таблеток, потребуется скорректировать образ жизни:
Варианты хирургического лечения
В сложных случаях проводится оперативное вмешательство:
Лечение нужно систематическое, даже если болезнь на начальной стадии, учитывая, чем опасно сужение сосудов головного мозга, последствия запущенного состояния могут быть тяжелыми, а иногда и смертельными.
Нарушения мозгового кровообращения при шейном остеохондрозе
Остеохондроз – заболевание скелета, при котором происходит разрушение хрящевых тканей межпозвоночных дисков. Достаточно часто деформации дисков в шейном участке вызывают компрессию кровеносных сосудов и нарушение кровообращения головного мозга. На начальн
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Остеохондроз – дегенеративно-дистрофическое заболевание хрящевых тканей, развивающееся в результате нарушения метаболизма гликозаминогликанов. Может начаться практически в любом суставном соединении организма, но чаще всего поражает межпозвоночные диски самых подвижных сегментов позвоночного столба – шейного и поясничного.
Так как межпозвонковые суставы не несут в себе кровеносных сосудов, то их питание и обеспечение водой происходит диффузным способом (методом обмена с близлежащими мягкими тканями). С возрастом обменные процессы в организме существенно замедляются или нарушаются, что приводит к постепенному обезвоживанию и разрушению хрящевых волокон, и, следовательно, проседанию и истончению межпозвоночных дисков.
Деформированные суставы уже не способны в полной мере выполнять свои амортизационные функции и при определенных физических нагрузках возникает защемление нервных корешков и кровеносных сосудов, боль, ограничение подвижности и другие осложнения. Для шейного отдела позвоночника это головные боли, головокружения, нарушения мозгового кровообращения, расстройства органов слуха и зрения и пр.
Патогенез заболевания
Хронический болевой синдром, воспаление, спазмы и дискомфорт при движениях головой вызывает ответную реакцию организма, в результате которой образуются разрастания костных краевых пластин (остеофитов). При резких физических нагрузках или неловких движениях возможно возникновение межпозвоночных грыж или протрузий, когда плотная оболочка диска растрескивается, выпуская наружу студенистое вещество (пульпозное ядро). Достаточно часто именно остеофиты или грыжевые выпячивания сдавливают спинные кровеносные сосуды или нервные окончания.
Шейный сегмент позвоночника устроен так, что в нем пролегают практически все жизненно важные магистрали организма, питающие головной мозг, однако его поддерживает и защищает только очень тонкий мышечный корсет.
Как правило, в основе сосудистых патологий лежат два основных фактора: компрессия позвоночных или базилярных артерий, а также поражения сосудодвигательного (вазомоторного) центра, расположенного в продолговатом мозгу. Именно повреждения последнего вызывает дисфункции иннервации всей гладкой мускулатуры кровеносных сосудов (в том числе спинного и мозгового мозга), что чревато резкими перепадами артериального давления, гипоксией, ишемией, инсультом и пр.
Снижение тонуса кровеносных сосудов головного мозга так же, как и всего организма, вызывает утолщение их стенок или стеноз просвета канала, что может спровоцировать нарушения микроциркуляции крови, и, следовательно, и замедление обменных процессов. В некоторых случаях восстановление или компенсация кровообращения происходит за счет развитых сетей коллатералей, но и они не всегда долговечны.
Стадии развития заболевания
Развитие нарушений кровообращения в системе вертебрально-базилярных артерий при остеохондрозе шейного отдела позвоночника условно можно разделить на следующие стадии:
Диагностика и лечение нарушений кровообращения при шейном остеохондрозе
Установка предварительного диагноза осуществляется при первичном осмотре больного врачом-неврологом и после сбора клинической картины. Уровень повреждения межпозвоночных дисков выявляется после проведения рентгенографии позвоночного столба. Компрессию или повреждения кровеносных сосудов, сосудистого русла и нервных окончаний можно увидеть на МРТ или КТ исследовании.
Патологии спинного или головного мозга диагностируются при помощи миелографии с введением контрастного вещества. Допплерография и ультразвуковое исследование сосудов головного мозга позволяет определить проходимость каналов и скорость прохождения по ним кровяной жидкости.
Лечение нарушения кровообращения головного мозга при шейном остеохондрозе зависит от места локализации патологии, тяжести поражения и причин, вызвавших заболевание. В первую очередь консервативная терапия направлена на улучшение состояния пациента (восстановление и улучшение метаболических процессов в организме и активизации процессов регенерации поврежденных хрящевых тканей). Для этих целей используются: ЛФК, сеансы массажа и физиотерапевтических процедур, адекватные физические нагрузки, различные водные процедуры.
Хирургические методы лечения применяются достаточно редко и только в тех случаях, когда состояние больного резко ухудшается или возникает угроза нормальному функционированию внутренних органов.
Специальная медикаментозная терапия, кроме препаратов, снимающих болевые ощущения, мышечные спазмы, воспаления и отеки мягких тканей при лечении классического остеохондроза, состоит из:
В домашних условиях больному рекомендуется пересмотреть свой образ жизни, отказаться от вредных привычек, больше времени уделять активному отдыху и жизнедеятельности, стараться контролировать свой вес.
Желательно каждый день делать утреннюю гимнастику, водные процедуры, специальные физические упражнения, посещать спортивные секции или совершать ежедневные длительные пешие прогулки в быстром темпе. Соблюдать распорядок дня, чередуя соответствующие периоды нагрузки и расслабления, правильно и рационально питаться.
Заболевания сосудов головного мозга
К заболеваниям, связанным с нарушением кровоснабжения ЦНС, предрасположено 80% населения. Поражение сосудов ведет к гипоксии, а если ишемия становится хронической, клетки начинают постепенно отмирать. Основные заболевания мозга — это аневризма, опухоли, атеросклероз, инсульт и неизлечимая болезнь Альцгеймера. Опасность цереброваскулярных болезней в том, что часто они протекают скрытно, без яркой симптоматики. Тем не менее в ряде случаев патологию можно заподозрить и вовремя принять меры.
Какие бывают заболевания сосудов головного мозга
Инсульт в списке причин смерти занимает второе место после ИБС, болезнь Альцгеймера тоже вошла в десятку. В целом, среди заболеваний ЦНС, на хронические ишемии приходится до 75% диагнозов, остальные 25% — на аневризмы, артериовенозные мальформации, черепно-мозговые травмы, опухоли. Проблема широко распространена даже в индустриальных странах и в 15% случаев приводит к летальному исходу. Помимо этого, заболевания сосудов головного мозга – одна из распространенных причин инвалидизации.
На головной мозг приходится всего 2% массы всего организма, при этом орган потребляет 25% энергии. Отделы получают питание через две позвоночные и две сонные артерии, которые в свою очередь делятся на передние, средние, задние, соединительные. Болезнь может поразить как крупные, так и более мелкие сосуды.
Основные болезни сосудов мозга:
Обследоваться необходимо даже без появления симптоматики тем категориям людей, которые входят в группу риска. Разрыв аневризмы или инсульт могут возникнуть внезапно, при этом до больницы нужно добраться в течение 1-2 часов, иначе неизбежна инвалидность или летальный исход.
Причины заболевания сосудов головного мозга
По статистике в 85-90% случаев причиной нарушения кровоснабжения мозга становится атеросклероз, гипертония и их сочетание. Гипертония ведет к уплотнению и сужению сосудов. В 10-15% случаев сосудистые заболевания мозга прогрессируют на фоне токсического поражения ЦНС, патологий соединительной ткани, сахарного диабета.
Также к заболеваниям наиболее предрасположены пожилые, люди с лишним весом, пациенты с отягощенной наследственностью. К проблемам с сосудами могут привести и заболевания, казалось бы, никак не связанные с мозгом, например, отек легких.
Симптомы
Некоторые сосудистые болезни не вызывают клинических симптомов, в частности аневризмы обнаруживаются после разрыва и тогда уже вызывают резкую боль, как от удара. Ишемия может развиваться годами, а симптомы пациенты часто списывают на усталость и выгорание. Инсульты опасны тем, что на пути кровотока резко образуется препятствие, чаще всего тромб. Когда стоит проконсультироваться с врачом?
Признаки хронической ишемии (ХИГМ):
Эмоциональные и когнитивные расстройства — это только одно из последствий цереброваскулярных болезней. К примеру, к полноценной жизни после инсульта способны вернуться только 20% заболевших. Нарушение интеллекта и паралич после перенесенного заболевания не редкость. Своевременное распознавание симптомов кровоизлияния и ишемического инсульта может спасти жизнь.
Что чувствует пациент при геморрагическом инсульте:
Ошибка самостоятельной диагностики в том, что эти симптомы легко принять за простудное заболевание вроде гриппа. У больных с гипертонией симптомы проявляются более ярко вплоть до тахикардии, эпилептических припадков, комы.
Неврологический инсульт отличается резким началом, в отличие от ишемического, у которого есть предвестники. Часто проявляется эта болезнь в более раннем возрасте — в 40-50 лет, в то время как ишемическая форма — чаще после 60 лет.
Признаки ишемического инсульта:
Любые повторяющие симптомы требуют пристального внимания. Легкомысленность в отношении собственного здоровья может иметь критические последствия.
Кто лечит сосуды головного мозга: врач-невролог
При появлении тревожных симптомов нужно обращаться к врачу-неврологу. Перед тем как лечить сосуды головного мозга, специалист проведет ряд исследований:
Количество диагностических мер в каждом случае определяется индивидуально в зависимости от жалоб и предполагаемого диагноза. По результатам обследования может быть назначено хирургическое, медикаментозное или немедикаментозное (коррекция образа жизни) лечение. В Чеховском сосудистом центре жители Московской области могут выполнить МСКТ и ангиографию головного мозга и шеи, а также транскраниальное УЗДС сосудов головного мозга – специфические исследования, требующие высококачественное оборудование и профессиональных врачей-диагностов.
Чем лечить сосуды головного мозга: какими препаратами
Самолечение при болезнях ЦНС крайне опасно. БАДы должны быть обязательно одобрены врачом, применяться в комплексе с лекарственными препаратами и необходимой терапией.
Какие препараты лечат сосуды головного мозга:
Часто пациенты интересуются, какие травы лечат сосуды головного мозга. Доказательная медицина относится с сомнением к фитотерапии, тем не менее проводятся многочисленные исследования о пользе ряда трав и корней для сосудов. Из наиболее популярных:
Тем не менее, лечение травами не поможет вылечить болезни сосудов головного мозга без помощи доказательной медицины. Поэтому безопаснее для здоровья обратиться за постановкой диагноза и рекомендациями по лечению к профессиональному врачу, обсудить возможность включить фитопрепараты в терапию.
Если вам необходимо пройти качественную диагностику и современное лечение, обращайтесь в «Чеховский сосудистый центр». Приехать в ЧСЦ со своей проблемой могут как жители Москвы и Московской области, так и пациенты с пропиской в другом регионе России.
Что такое стеноз сонной артерии? Причины возникновения, диагностику и методы лечения разберем в статье доктора Галкин П. В., нейрохирурга со стажем в 20 лет.
Определение болезни. Причины заболевания
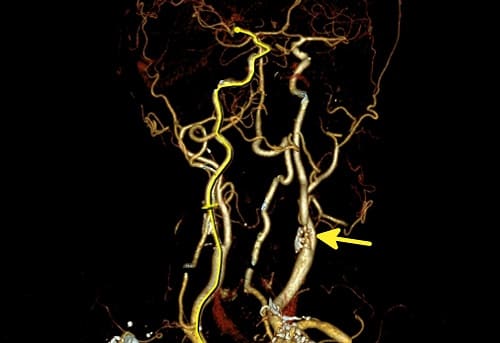
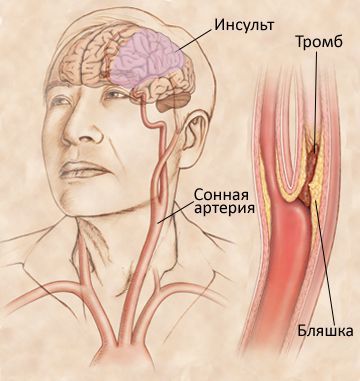
Стеноз сонной артерии — это заболевание, при котором холестерин или, другими словами, жир, откладывается в толще стенки артерии, приводя к образованию бляшки, вызывающей сужение (стеноз) артерии. Основной причиной, приводящей к развитию стеноза сонной артерии, является атеросклероз.
Кровоснабжение головного мозга
Кровоснабжение головного мозга осуществляется по 4 артериальным сосудам: по двум сонным (правой и левой) и, соответственно, двум позвоночным артериям. Основной объем крови (до 80%) поступает к головному мозгу по сонным артериям, поэтому их сужение (стеноз) значительно повышает риск развития инсульта.
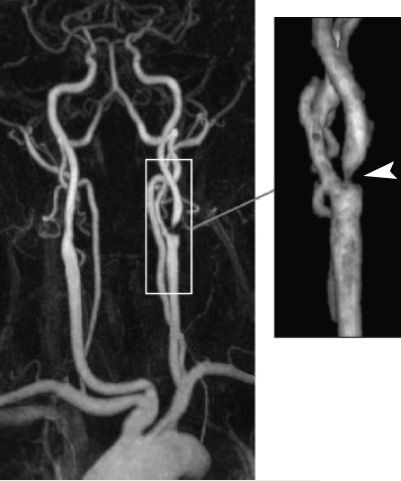
Сонные артерии отходят от аорты в полости грудной клетки, идут в толще мышц шеи и, пройдя через кости основания черепа, подходят к головному мозгу. Если приложить пальцы к передне-боковой поверхности шеи с двух сторон, то можно ощутить их пульсацию. Рядом с гортанью общая сонная артерия делится на наружную и внутреннюю сонную артерию. Наружная сонная артерия кровоснабжает мышцы, мягкие ткани головы и лица, а внутренняя сонная — головной мозг. Наиболее часто атеросклеротическая бляшка образуется в области деления (бифуркации) общей сонной артерии на внутреннюю и наружную.
Наиболее часто, стеноз сонной артерии развивается у пациентов старшей возрастной группы — более 60 лет.
Повреждающее воздействие на внутреннюю выстилку артерии оказывают:
Факторами риска, способствующими развитию стеноза сонной артерии являются:
Риск развития стеноза сонной артерии у курильщиков с повышенным содержанием холестерина в крови и высоким артериальным давлением в восемь раз выше, чем у людей, не курящих, с нормальными показателями холестерина и артериального давления.
Под метаболическим синдромом понимается совокупность факторов риска, повышающих риск развития инсульта и других заболеваний, таких как диабет и ишемическая болезнь сердца. Пять составляющих метаболического синдрома: 1. широкая талия (свидетельствует об абдоминальном ожирении — отложении жира в брюшной полости);
2. повышенный уровень триглицеридов (одна из фракций холестерина) в крови;
3. низкий уровень липопротеидов высокой плотности (“хорошая” фракция холестерина) в крови;
4. повышенное артериальное давление;
5. повышенный уровень глюкозы в крови.
Диагноз метаболического синдрома ставится при наличии трех и более вышеуказанных составляющих у пациента.
Кроме того, фиброзно-мышечная дисплазия и аневризматическая болезнь могут стать причиной развития стеноза сонной артерии, однако эти состояния встречаются нечасто.
Атеросклероз — системная болезнь, поэтому бляшки образуются не только в сонных, но и в других артериях. Пациенты со стенозами сонных артерий имеют повышенный риск поражения коронарных и артерий ног, что может проявляться стенокардией и перемежающейся хромотой.
Симптомы стеноза сонной артерии
Большинство пациентов со стенозом сонной артерии не испытывают каких-либо жалоб, пока не разовьется выраженное сужение артерии или образуется тромб в ее просвете. Как правило, первичным проявлением стеноза сонной артерии являются обратимые неврологические расстройства, по-научному называемые транзиторной ишемической атакой (ТИА). ТИА развивается на фоне временного прекращения притока крови к головному мозгу, при этом неврологические расстройства сохраняются не более 24 часов. К ТИА нельзя относиться пренебрежительно, поскольку она является предвестником надвигающегося инсульта. Своевременно оказанная медицинская помощь может предупредить развитие инсульта, а проведенное обследование позволяет выявить факторы риска, на которые можно воздействовать хирургическим путем, медикаментозно либо изменением образа жизни.
Проявлениями ТИА и ишемического инсульта могут быть:
При появлении таких жалоб следует срочно звонить “03” и вызывать “скорую”.
Транзиторная ишемическая атака и инсульт манифестируют схожим образом, но отличаются исходами. Если после ТИА происходит полное восстановление, то после инсульта развиваются необратимые неврологические расстройства, обусловленные гибелью мозговой ткани и проявляющиеся зрительными, речевыми нарушениями, парализацией, а при обширном инсульте нередко заканчивающиеся гибелью пациента. Статистика свидетельствует: у большинства больных, перенесших инсульт, отсутствовали предвестники его развития. Для выздоровления пациента крайне важно своевременно начатое лечение. Максимальные шансы полного восстановления имеют те пациенты, которым удалось восстановить проходимость по закупоренной артерии в течение 4 часов с появления первых симптомов заболевания. То есть чем раньше начато лечение, тем больше шансов на полное выздоровление.
Патогенез стеноза сонной артерии
Сонная артерия у молодых и здоровых людей имеет эластичную структуру. Ее внутренняя выстилка, называемая интимой, представляет из себя гладкую поверхность, что предупреждает образование тромбов в просвете артерии. Старение, повышенное артериальное давление, вызывающие микроразрывы интимы, способствуют отложению холестерина в толще артериальной стенки и образованию бляшки. Атеросклеротическая бляшка представляет из себя субстанцию неоднородной структуры, имеющую консистенцию от творожистой до плотности хряща. Это обусловлено постепенным отложением холестерина, его обызвествления, и, со временем, разрастания в толще бляшки соединительной ткани. Все это приводит к сужению просвета артерии. По мере прогрессирования атеросклероза стенка внутренней сонной артерии из эластичной и податливой становится плотной и ригидной.
Механизм развития инсульта при стенозе сонной артерии может развиваться по нескольким путям:
Осложнения стеноза сонной артерии
Инсультом называется гибель клеток (нейронов) головного мозга. Как причина смерти инсульт занимает второе место после инфаркта миокарда. По данным Всемирной организации здравоохранения, во всем мире, в 2015 году от инсульта умерло 6.24 миллиона человек. [1]
Около 85% инсультов развиваются из-за прекращения кровотока по артериям, кровоснабжающим головной мозг, они называются ишемическими. 15% инсультов являются следствием разрыва сосуда, что приводит к внутричерепному кровоизлиянию, они называются геморрагическими. [2]
Половина всех ишемических инсультов развивается по причине сужения (стеноза) артерий, кровоснабжающих головной мозг, 20% — вследствие образования тромбов в полостях сердца, обычно на фоне нарушения сердечного ритма и перемещения их с током крови в артерии мозга, 25% — так называемые лакунарные инсульты, их основная причина — гипертоническая болезнь, 5% являются следствием расслоения (диссекции) артерий либо врождённого дефекта межпредсердной перегородки. [3]
Показатели смертности от инсульта в России крайне высоки. Из перенесших инсульт каждый третий пациент умирает в течение 30 дней, и этот показатель увеличивается до 50% (каждый второй больной) к концу 1 года. [4]
Головной мозг находится в постоянной зависимости от стабильного и адекватного кровоснабжения в связи с высокой активностью метаболических процессов, происходящих в нём, и отсутствием других источников энергии. Вес головного мозга человека составляет лишь 2% от всей массы тела, но при этом он потребляет 20% кислорода, переносимого эритроцитами, циркулирующими в крови. [5] Поэтому даже при кратковременном снижении поступления крови в головной мозг, развивается его кислородное голодание (ишемия), способное привести к развитию инсульта.
Диагностика стеноза сонной артерии
Для установления диагноза врач должен выяснить жалобы, собрать анамнез (уточнить, не было ли симптомов, характерных для ТИА), провести общий осмотр, оценить неврологический статус. При осмотре врач проведет аускультацию сонных артерий с помощью стетоскопа, ее цель — исключить “систолический” шум. Возникновение “систолического” шума обусловлено турбуленцией (завихрением) кровотока в области стеноза артерии, вызванного атеросклеротической бляшкой.
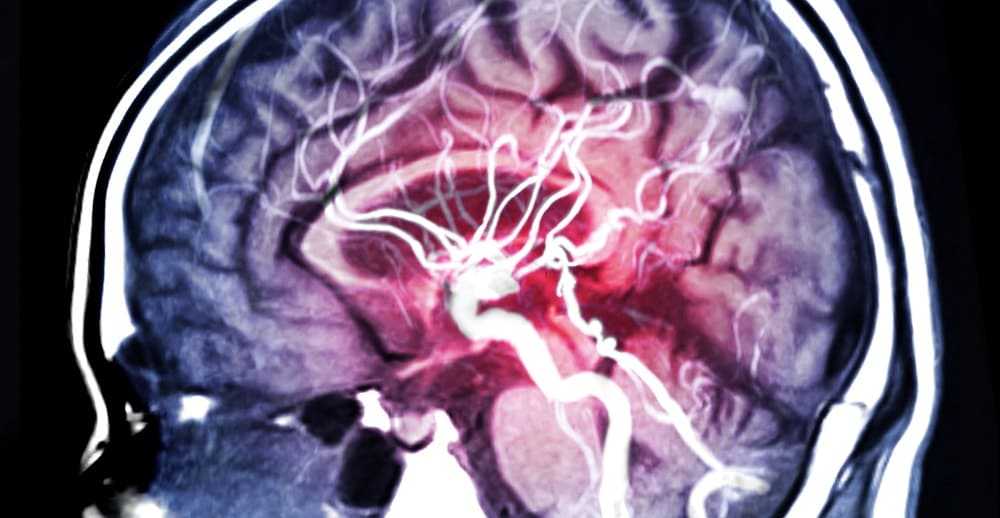
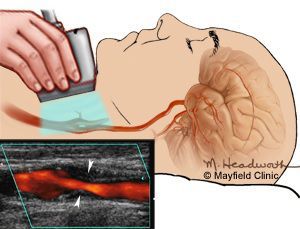
Самым распространенным и доступным методом диагностики, позволяющим выявить стеноз сонной артерии, является ультразвуковое исследование, иначе называемое дуплексным сканированием. Это безопасное, безболезненное, неинвазивное исследование, основанное на регистрации отраженных ультразвуковых волн с помощью датчика, устанавливаемого на передне-боковую поверхность шеи. Дуплексное сканирование позволяет оценить, насколько сужен просвет сонной артерии, определить объем крови, протекающей через сонную артерию. Кроме того, с помощью ультразвука можно определить состояние бляшки, ее внутреннюю структуру, что немаловажно в предсказании ее распада, изъязвления. Ультразвуковое исследование является первичным или, другими словами, скрининговым методом диагностики стенозов сонных артерий, дополняющимся ангиографией (от ангио — сосуд, графия — окрашивать), если принимается решение в пользу оперативного лечения.
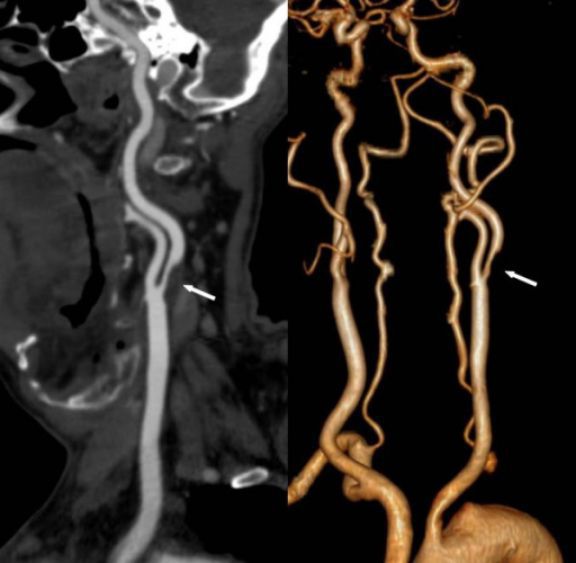
Для более точной оценки степени стеноза сонной артерии, состояния других артерий, кровоснабжающих головной мозг, выполняется компьютерно-томографическая (КТ) ангиография. При этом исследовании после введения рентген-контрастного лекарственного препарата в подкожную вену (обычно на руке), с помощью рентгеновских лучей “просвечивается” голова и шея под разными углами, а компьютерная программа совмещает полученные картинки в двух- и трехмерные изображения.
В ряде случаев может быть назначена магнитно-резонансная (МР) ангиография. Ее отличие от КТ заключается в том, что используется оборудование другого типа, в основе которого лежит магнитное поле высокой мощности. Под его воздействием в организме пациента происходит перемещение протонов (ядер атома водорода). Поскольку ткани и органы человеческого организма имеют различную структуру с отличающимся содержанием жидкости (включающую протоны), то и сигнал, полученный от них, регистрируется по-разному. Эта особенность позволяет врачу увидеть отличия полученных изображений при наличии патологии от нормы. Для получения более четкого изображения артерий шеи, как правило, используется дополнительное контрастирование.
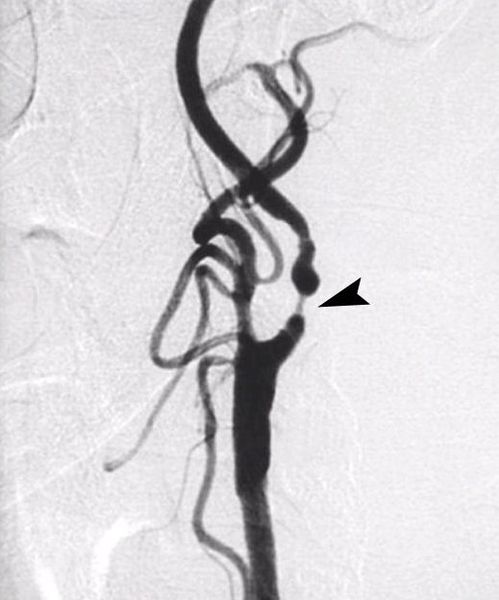
При невозможности выполнения КТ, МР-ангиографии либо сомнительности результатов, полученных при их проведении, применяется прямая ангиография. При этом исследовании специальный катетер подводится через прокол артерии на бедре либо предплечье к артериям, отходящим от дуги аорты и кровоснабжающих головной мозг, к коим относятся и сонные артерии. Положение катетера контролируется с помощью специальной рентгеновской установки — ангиографа. Для оценки выраженности и протяженности сужения сонных артерий в установленный катетер вводится специальное рентгенконтрастное вещество. Данное исследование является наиболее информативным и точным, или, другими словами, “золотым стандартом” в диагностике стеноза сонной артерии.
Лечение стеноза сонной артерии
Целью лечения стеноза сонной артерии является предупреждение прогрессирования атеросклероза и, как следствие, фатальных и необратимых неврологических расстройств — инсульта. Метод лечения, который будет рекомендован врачом, во многом зависит от степени сужения артерии, наличия симптомов транзиторной ишемии либо свершившегося инсульта, возраста и общего состояния пациента.
При подтверждении стеноза сонной артерии врач предложит воздействовать на модифицируемые факторы риска, а именно:
Медикаментозное лечение
При инсульте, развившемся вследствие закупорки тромбом сонной артерии, при поступлении в стационар, возможно, будет начато лечение, направленное на растворение тромба. Использование такого лечения допустимо в течение первых 4 часов от начала заболевания, пока не развились необратимые изменения в головном мозге. То есть чем раньше начато лечение, тем больше шансов на полное выздоровление.
Назначение лекарственных препаратов, препятствующих образованию тромбов (дезагрегантные средства), является основным методом лечения больных со стенозами сонных артерий. Они предупреждают склеивание тромбоцитов в сосудистом русле и образование тромбов в сонных артериях, что может стать причиной развития инсульта. Наиболее часто используются аспирин и клопидогрель.
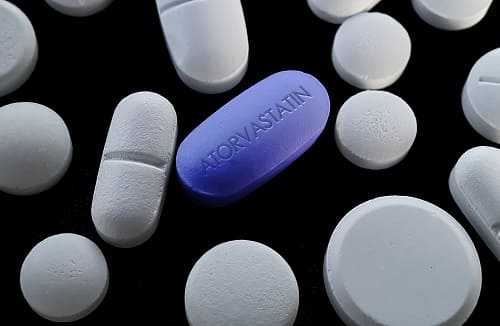
Для нормализации холестеринового обмена, как правило, бывает недостаточным только лишь изменения образ жизни. С этой целью назначаются лекарственные средства, называемые статинами. Нормализация показателей холестерина в крови снижает риски развития инфаркта и инсульта. Статины обычно назначаются больным с диабетом, страдающим ишемической болезнью сердца, имеющим повышенное содержание “плохого” холестерина в крови — липопротеидов низкой плотности. Назначение статинов и диета позволяют снизить содержание липопротеидов низкой плотности в крови на 25-30%.
Для лечения заболеваний и состояний, оказывающих повреждающее воздействие на сонные артерии, могут быть назначены препараты, нормализующие артериальное давление, поскольку повышенное артериальное давление — основной фактор риска развития инсульта. Установлено, что поддержание нормальных цифр артериального давления снижает риск развития инсульта в 6 раз. При наличии сахарного диабета обязательно поддержание нормальных показателей сахара в крови с помощью приема сахароснижающих средств либо инъекциями инсулина. Соответствующее лечение назначает врач-эндокринолог.
Хирургическое лечение
Хирургическое вмешательство рекомендовано больным, перенесшим транзиторную ишемическую атаку или инсульт, и имеющим стеноз сонной артерии более 50%. [6] Цель операции — предупредить инсульт.
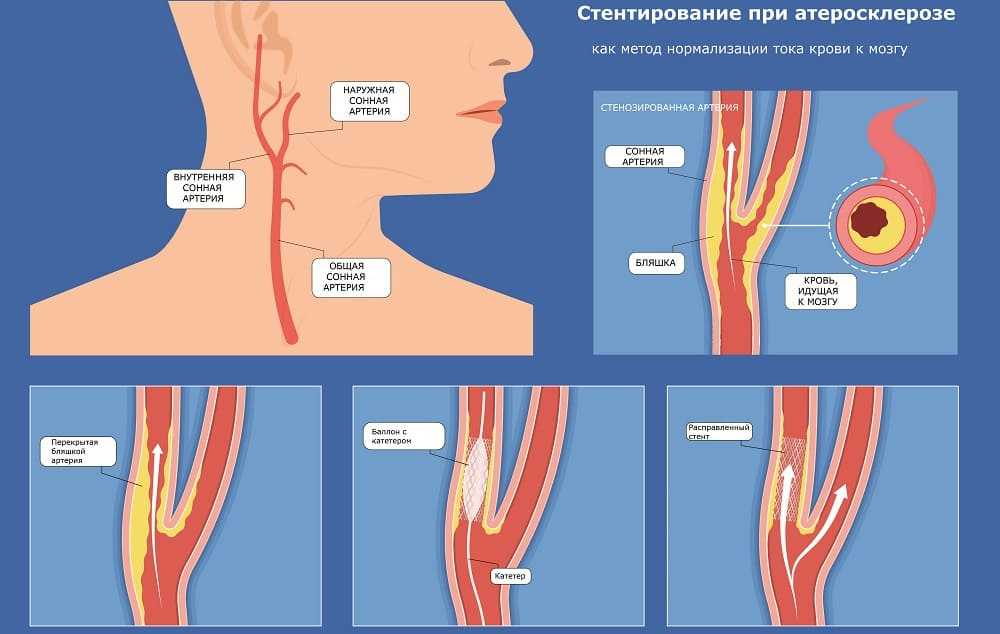
На сегодняшний день используется два вида операций:
1. удаление атеросклеротической бляшки из артерии через разрез;
2. расширение сужения артерии с установкой специального устройства (стента).
Оба вмешательства восстанавливают проходимость сонной артерии и улучшают приток крови к головному мозгу.
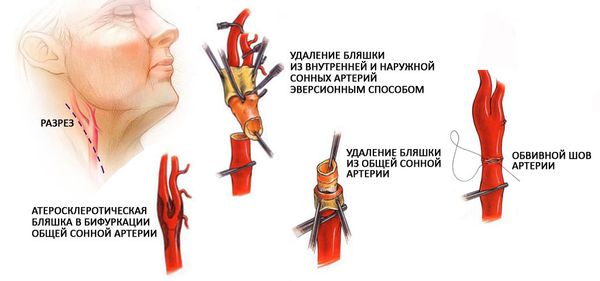
Каротидная эндартерэктомия — хирургическое вмешательство по удалению бляшки. Выполняется линейный разрез по передне-боковой поверхности шеи длиной 8-10 см. Выделяется сонная артерия. Временно накладываются сосудистые зажимы выше и ниже зоны сужения, что требуется для прекращения кровотока по сонной артерии. Во время пережатия артерии кровоснабжение головного мозга осуществляется по противоположной сонной и позвоночным артериям. Сонная артерия пересекается, и из нее удаляется атеросклеротическая бляшка путем выворачивания стенки (эверсионный способ). Далее артерия ушивается с помощью деликатного шва. После чего зажимы снимаются, и поступление крови к головному мозгу возобновляется.
Каротидная эндартерэктомия показана больным, перенесшим ТИА или инсульт и имеющим стеноз сонной артерии более 50%. Она также рекомендована асимптомным пациентам, имеющим стеноз сонной артерии более 60%. У больных с умеренно выраженными стенозами сонных артерий (от 50 до 69%) оперативное лечение снижает риск развития инсульта на 6.5% в течение пятилетнего периода. У пациентов с выраженными стенозами (более 70%) риск инсульта после операции снижается на 80%. [7] Польза эндартерэктомии у больных со стенозами 50% и менее не перевешивает риски самой процедуры.
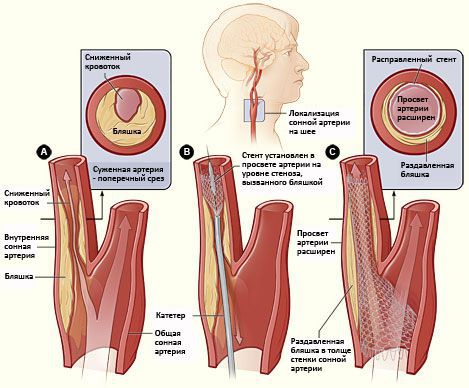
Стентирование сонной артерии — щадящее внутрисосудистое вмешательство, при котором атеросклеротическая бляшка раздавливается, а просвет суженной артерии расширяется. Такие операции выполняются в рентген-операционной с использованием специального оборудования — ангиографической установки. Через прокол иглой артерии на бедре или предплечье к сонной артерии подводится гибкая и тонкая трубочка (катетер). Далее другой тонкий катетер с баллоном на кончике устанавливается в зону стеноза сонной артерии — на уровне бляшки. По мере раздувания баллона артерия расширяется, а бляшка раздавливается в толще ее стенки. По восстановлению просвета артерии баллон сдувается и извлекается. В завершение вмешательства, в зону имевшегося сужения артерии, поверх бляшки, устанавливается самостоятельно расширяющееся устройство — стент, выглядящее как трубочка, выполненная из сетки. Функция стента — поддержание артерии в раскрытом состоянии.
Стентирование сонной артерии показано:
1. симптомным больным с выраженными стенозами сонных артерий более 70%, при наличии у них противопоказаний к выполнению каротидной эндартерэктомии;
2. при повторно сформировавшихся стенозах, после ранее выполненного вмешательства;
3. при стенозах, развившихся на фоне проводимой ранее лучевой терапии по поводу онкологических заболеваний органов шеи. [8] [9]
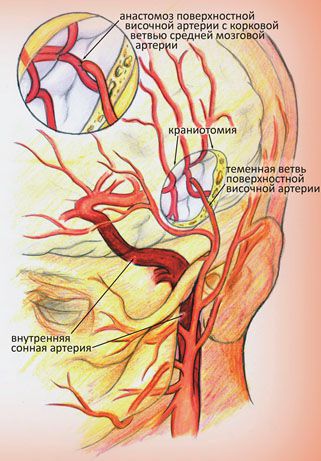
Шутнирование сонной артерии — хирургическая операция, перенаправляющая кровоток в обход закупоренной бляшкой сонной артерии. В научно-медицинской терминологии такая операция называется экстра-интракраниальный микроартериальный анастомоз (ЭИКМА). Ее применение обосновано при 100% стенозе или, другими словами, окклюзии сонной артерии. В качестве шунта обычно используются своя собственная вена или артерия, как правило, большая подкожная вена с ноги или лучевая/локтевая артерия с предплечья. Шунт (сосуд, по которому будет осуществляться кровоток в обход препятствия) подшивается выше окклюзии к сонной артерии на шее, далее проводится через трепанационное отверстие к артерии головного мозга, являющейся продолжением сонной артерии, где также сшивается с нею. Целью операции ЭИКМА является создание обходного пути для дополнительного кровоснабжения головного мозга. Необходимость выполнять краниотомию (трепанацию) и накладывать анастомоз (соединение двух артерий, создаваемое с помощью микрохирургической техники) обусловлено анатомическими особенностями развития окклюзии сонной артерии. При критическом сужении сонной артерии (более 95%) в области бляшки может образоваться тромб, который, в силу сниженного кровотока по артерии, будет увеличиваться в размерах и “дорастет” до полости черепа, вызвав ее полную закупорку (окклюзию). Рост тромба останавливается ниже уровня отходящих сосудов, по которым сонная артерия заполняется кровью в обход окклюзии. Как правило, первой артерией, отходящей от сонной артерии после того места, где обычно образуется бляшка, является глазная артерия.
Прогноз. Профилактика
Пациентам со стенозом сонной артерии требуется наблюдение лечащим врачом. Необходимо регулярное измерение артериального давления, показателей холестерина, сахара (при наличии диабета) в крови. Результаты обследования покажут, требуется ли дополнительное медикаментозное лечение либо ситуация находится под контролем. Кроме того, потребуется проведение ежегодного ультразвукового обследования (дуплексного сканирования), которое продемонстрирует, насколько хорошо течет кровь по суженным сонным артериям. Дуплексное сканирование в динамике покажет, нарастает ли степень стеноза, либо, если была выполнена операция, насколько она оказалась эффективной.
Важно помнить, что стеноз сонной артерии является прогрессирующим заболеванием. При отсутствии соответствующего лечения риск инсульта составляет 13% в год для больных с симптомным стенозом сонной артерии и 2.2% для пациентов с асимптомным стенозом. Не следует пренебрежительно относиться к впервые развившимся проявлениям недостаточности кровоснабжения головного мозга! Следует незамедлительно обращаться к врачу.
После операции каротидной эдартерэктомии стеноз сонной артерии может развиться повторно, обычно в сроки до 2-х лет, как правило, он клинически не проявляется. При вновь сформировавшейся бляшке возможно проведение повторной операции с внутрисосудистым расширением просвета артерии и установкой стента. Однако степень сужения сонной артерии может уменьшиться на фоне проводимого лечения, поэтому не следует торопиться с выполнением внутрисосудистого вмешательства, пока степень стеноза не достигнет 80%. Рестенозы, развившиеся в сроки более 2-х лет, связаны в прогрессированием основного заболевания — атеросклероза. Резюмируя вышесказанное, повторная операция, либо стентирование показаны при симптомных рестенозах либо их выраженности более 80%.