головная боль после операции опухоль головного мозга
Последствия и реабилитация после удаления опухоли головного мозга в Асаф-ха-Рофэ
Отделение кардиологии и кардиохирургии
Отделение пластической хирургии
Лечение псориаза на Мертвом море
Лечение радиоактивным йодом
Отделение внутренних болезней
Передовые методы лечения
Сложно дать точную информацию, поскольку есть разные типы операций. Выбор хирургии определяется на основе расположения опухоли и ее величины. Некоторые пациенты находятся в бессознательном состоянии несколько дней после хирургии, но большинство приходит в себя почти сразу.
Первые часы

Будучи без сознания
В некоторых случаях больной находиться без сознания несколько дней. Иногда такое состояние длится дольше, чем ожидалось. Однако это не означает, что не стоит ожидать полного восстановления. Просто процесс занимает больше времени.
В это время больной находиться на аппарате искусственной вентиляции легких. ИВЛ применяют в основном после операции на стволе мозга, либо при проблемах с дыханием на любом этапе хирургии или периода восстановления.
Аппарат подключается к трубке, которую вводят через горло вниз к основным дыхательным путям в верхней части легких. Иногда трубку вводят через небольшое отверстие в шее – трахеостому. Есть ряд причин, почему проводят данную операцию (трахеостомию). К примеру, если в области шеи или горла есть опухоль или отек после операции.
В случае, когда пациент находится без сознания 3 или 4 дня, через назогастральный зонд подают жидкость в желудок. Больному обеспечивают полный уход.
Наблюдение
После операции по удалению опухоли головного мозга к пациенту присоединяют несколько устройств, необходимых в первое время.
Среди озвученных устройств может быть наружный вентрикулярный дренаж, устраняющий лишнюю жидкость из мозга, предупреждая гидроцефалию. Также может быть использован монитор измерения внутричерепного давления.
Обезболивающие препараты

Сильная боль после операции по удалению опухоли головного мозга – необычное явление. Если пациент перенес хирургическое вмешательство на позвоночнике, боли может быть значительно больше. В таком случае используется капельница, через которую поступают анальгетики. Доза корректируется при необходимости.
Следующие несколько дней
В течение следующих нескольких дней медсестры помогают, если что-то необходимо сделать, чтобы пациент не напрягался. Любой вид напряжения может поднять давление внутричерепное. Возможно, придется несколько дней лежать. Может быть поднято изголовье кровати, чтобы предотвратить отек.
В зависимости от проведенной операции медсестры регулярно помогают поменять положение пациенту, что предупредить образование пролежней. Кроме того, больной выполняет специальные упражнения для рук и ног, что способствует кровообращению, упражнения для дыхания (глубокие вдохи каждый час).
Через 48-72 часа проводят сканирование мозга с помощью КТ или МРТ. Оно показывает, есть ли опухоль, величину отеку в оперированной области.
Еда и питье
Сначала размещают назогастральный зонд через нос в желудок. Он присоединяется к дренажной сумке и предотвращает возникновение тошноты, которая может повысить внутричерепное давление.
Как только пациент приходит в себя, ему дают несколько глотков воды. Медсестра внимательно следит, если ли какие-либо проблемы с глотанием. Иногда это случается после операции по удалению опухоли головного мозга. Данное нарушение также могут проверить с помощью речи, прежде чем терапевт разрешит что-нибудь поесть или попить.
После того, как больной сможет пить воду, назогастральный зонд извлекают. Сначала пациенту дают бульон, постепенно переводят на нормальную пищу.
Подъем с кровати и перемещение по комнате может сначала показаться очень сложным. Однако это снизит риск тромбообразования. Первое время пациента поощряют вставать с кровати и пересаживаться в кресло. С больным работает физиотерапевт.
Реабилитация после удаления опухоли головного мозга в Израиле

После хирургии не редкость – головокружение или спутанность сознания, когда человек не осознает, что с ним происходит или где он находится. Эти симптомы эпизодичны, они приходят и уходят. Врачи объяснят, что это нормальное явление, часть восстановительного периода.
Сама операция может усилить существующие ранее симптомы. Либо пациент заметит, что возникли признаки, которых раньше не было. Отек может стать причиной:
Это особенно трудное время для друзей и родственников. Они могут беспокоиться, что операция не дала результата. Но такие симптомы обычно ослабевают и исчезают по мере реабилитации после удаления опухоли головного мозга. Это может занять всего несколько дней, но в некоторых случаях – несколько недель или месяцев.
Хирург в больнице Асаф ха Рофэ даст определенное представление, чего ожидать в период восстановления. У некоторых людей выздоровление будет полным. Они вернутся на тот же уровень физической подготовки, к обычной деятельности.
Из-за расположения опухоли у некоторых людей развиваются:
Возможно любое количество различных симптомов, в зависимости от того, где была опухоль мозга. Может потребоваться много времени для восстановления. Важно, как можно раньше начать любую терапию. Для пациентов это обычно трудный период. Однако усилия и помощь физиотерапевтов, логопедов и других специалистов по реабилитации обязательно дадут положительные результаты.
Процесс реабилитации после удаления опухоли мозга начинается, когда пациент подымается с постели. Постепенно он сможет делать все больше и больше. Возможно, никогда не удастся восстановиться до того же уровня физической активности, но состояние обязательно будет улучшаться.
Уверенность будет возрастать по мере того, как человек будет справляться с нарушениями, которые вызывала опухоль и операция.
Возможные последствия операции (удаления) опухоли головного мозга
Потенциальные побочные эффекты будут зависеть от следующих факторов:
Основные возможные нежелательные последствия удаления опухоли головного мозга:
Реабилитация после удаления опухоли головного мозга
Опухоль головного мозга – широкое понятие, которое подразумевает ряд заболеваний, общей чертой которых является появление новообразований, локализованных в области черепа. Эти новообразования могут развиваться непосредственно в тканях мозга, в его оболочках, а также в черепных костях и сосудах.
Опухоли могут быть первичными и вторичными. В первом случае новообразование формируется в полости черепа. Во втором – в полости черепа появляются уже метастазы, а первичный раковый очаг находится в другом месте.
Также опухоли делятся на доброкачественные и злокачественные, одиночные и множественные. Одиночные подразумевают наличие всего одного новообразования, множественные – от двух.
Характерная симптоматика
Опухоль растет внутри черепа и начинает сдавливать мозг. В итоге страдают не только те отделы, которые находятся в непосредственной близости к очагу, но и те, что расположены на удалении. Чем больше опухоль, тем выше внутричерепное давление, и тем выше вероятность отека мозга. Все это приводит к ряду симптомов:
Лечение опухолей головного мозга
Существует три основных подхода к лечению заболевания:
Оперативное вмешательство используется в основном в тех случаях, когда опухоль отграничена от других тканей, и при проведении операции риск их повреждения минимален.
Новообразование может быть удалено полностью или частично. Также может быть проведена паллиативная операция, которая облегчит состояние больного.
Оперативное вмешательство противопоказано в тех случаях, когда:
Химиотерапия направлена на уничтожение раковых клеток. Метод может использоваться как самостоятельный, а также в совокупности с хирургическим вмешательством. Специальные препараты (цитостатики) вводятся внутримышечно, внутриартериально, внутривенно, внутритканево (непосредственно в полость, откуда была удалена опухоль), интратекально.
Лучевая терапия – это воздействие на раковые клетки радиоактивными веществами. Лечение подходит для разных видов опухолей, как злокачественных, так и доброкачественных, и в тех случаях, когда операция невозможна. Данная методика может использоваться и после хирургического вмешательства, когда новообразования проросли в близлежащие ткани.
Есть также методики радиохирургии, которые также относятся к лучевой терапии. Это гамма-нож и кибер-нож. В обоих случаях проводится радиоактивное облучение, которое воздействует на раковые клетки и не влияет на здоровую ткань.
Восстановление после удаления опухоли головного мозга
Операция по удалению опухоли головного мозга – очень серьезное вмешательство. Даже если она проведена профессионально и без последствий после нее очень важно провести правильное восстановление, чтобы полностью выздороветь без риска рецидива.
После хирургического вмешательства есть ряд запретов:
Очень важно начать нейрореабилитацию как можно раньше, чтобы восстановиться как можно быстрее и избежать инвалидности.
Восстановление касается, прежде всего, утраченных ранее функций пациента и возвращение его к нормальной жизни. Не всегда возможно вернуть полностью доболезненное состояние, в этом случае нужно постараться адаптировать больного к текущей ситуации, научить его самостоятельно себя обслуживать.
Реабилитацией занимаются хирурги, химиотерапевты, психологи, радиологи, физиотерапевты, врачи и инструкторы по ЛФК, а также младший медицинский персонал. Только комплексный подход всех групп специалистов позволяет обеспечить качественный реабилитационный процесс.
Программа индивидуально разрабатывается для каждого пациента. Для него ставятся краткосрочные и отдаленные цели. Когда достигаются краткосрочные цели, ставятся новые. И так постепенно, шаг за шагом достигается основная цель. Процесс делится на такие маленькие этапы для того, чтобы врачи смогли оценить динамику, а пациент ощутил радость достижений и получил мотивацию для дальнейших действий.
Пока больной проходит процесс нейрореабилитации, помощь нужна и его родственникам, так как тяжелое состояние пациента часто приводит к состоянию подавленности всей его семьи. Чтобы у членов семьи были силы для поддержки своего родственника, им тоже нужна помощь.
Реабилитационные программы и сроки восстановления
Чтобы говорить о сроках, нужно иметь представление о сложности первоначального состояния, оперативном вмешательстве и его результатах. Если процесс запущен вовремя и идет успешно, обычно он занимает около 3-6 месяцев.
Среди самых популярных методик:
Все меры реабилитации проводятся специалистами. Но очень важна мотивация самого пациента, его желание работать и получать результат.
NSICU.RU neurosurgical intensive care unit
сайт отделения реанимации НИИ им Н.Н. Бурденко
Курсы повышения квалификации
Внутричерепная гипертензия
Асинхронии и графика ИВЛ
Водно-электролитные
нарушения
в нейрореанимации
Книга «Основы ИВЛ»
Рекомендации
по интенсивной терапии
у пациентов
с нейрохирургической патологией
Статьи → Нетипичное течение отека мозга, развившегося после удаления опухоли базальной локализации (наблюдение)
После удаления опухолей головного мозга может развиваться отек-набухание мозга иувеличиваться внутричерепное давление (ВЧД). Одной из вероятных и наименее изученныхпричин этого является нарушение венозного оттока. Тяжесть клинических проявлений иисходы венозной дисциркуляции значительно варьируют от головной боли и тошноты докоматозного состояния и летального исхода [14,17,22,26]. Вариабельность клиническойкартины определяется количеством сегментов венозной системы, в которых происходитнарушение оттока. Это было показано в эксперименте Fries G с соавторами [14], когдасвиньям последовательно производили окклюзию верхнего сагиттального синуса, мостиковыхи корковых вен, оценивая при этом клиническое состояние животных, измеряя ВЧД исодержание воды в ткани мозга. Было установлено, что выраженный отек мозга,внутричерепная гипертензия (ВЧГ), разрушение гематоэнцефалического барьера, а затем иартериальная гипоперфузия, приводящая к инфаркту мозга, развивалась только приодновременной окклюзии синуса, мостиковых и корковых вен, когда прекращался иретроградный, и коллатеральный венозный кровоток [1,14]. В то же время установлено, чтонаиболее выраженный неврологический дефицит возникает при нарушении оттока крови поглубоким и парасагиттальным венам или при заинтересованности большого количества венсильвиевой группы [24].
Общепринятых протоколов коррекции ВЧГ, развившейся вследствие нарушения венозногооттока, на сегодня нет. Мы приводим клиническое наблюдение пациентки с менингиомойкрыла основной кости, у которой в раннем послеоперационном периоде остро развилосьнарушение венозного оттока и устойчивая ВЧГ.
Клиническое наблюдение.
Была выполнена операция – субтотальное удаление менингиомы медиальных отделов основаниясредней черепной ямки слева птериональным доступом. Кавернозный синус былинфильтрирован опухолью. Эта часть опухоли не удалялась. Интраоперационно быликоагулированы две враставшие в капсулу опухоли крупные вены сильвиевой группы.
Кровопотеря не превысила 700 мл и была адекватно восполнена.
Пробуждение из наркозного сна было в обычные сроки. Нарастания общемозговой и очаговойневрологической симптоматики по сравнению с дооперационным уровнем не отмечалось.
Пациентка экстубирована через 2 часа после операции. Гемодинамика была стабильной.
Гомеостатические показатели были в пределах нормы.
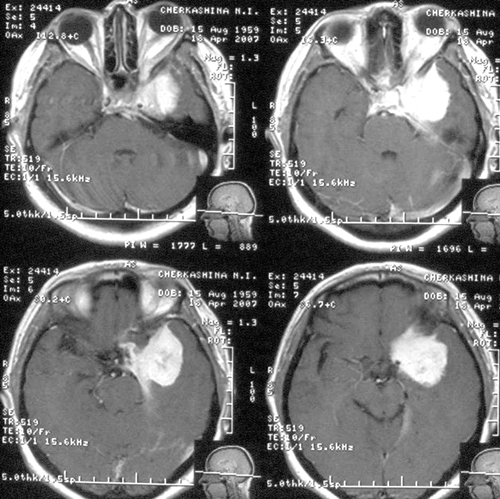
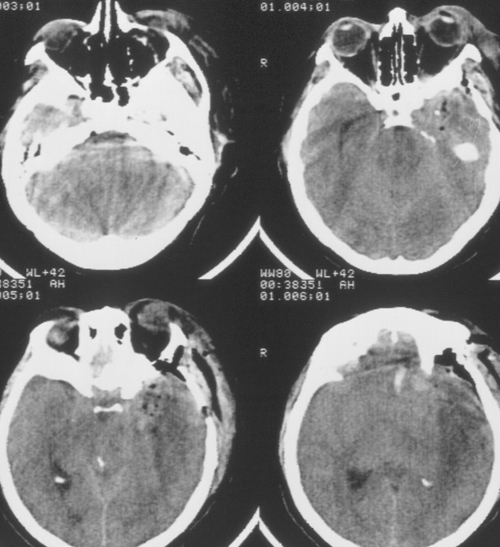
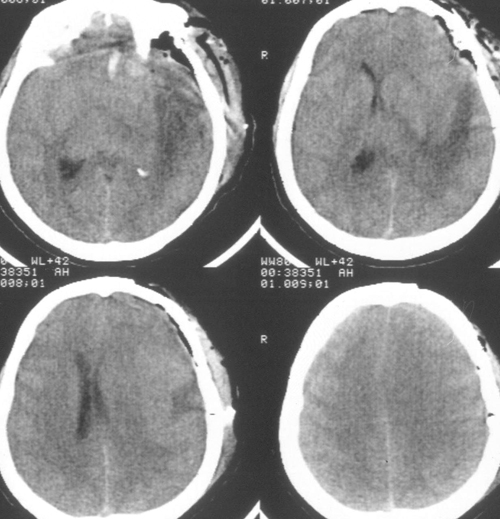
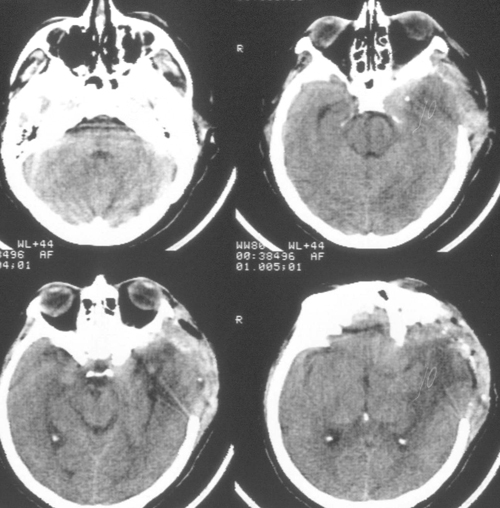
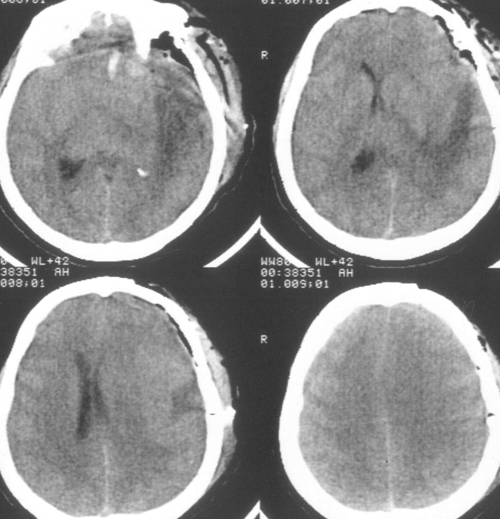
Состояние резко ухудшилось через 12 часов после операции. Развилось коматозноесостояние и правосторонний гемипарез (3 – 4 балла). В связи с дыхательнойнедостаточностью больная была интубирована, начата ИВЛ в режиме SIMV+PS. ПриКТ-исследовании головного мозга был выявлен преимущественно левополушарный отек,массивный очаг пониженной плотности, располагавшийся в лобно-теменно-височной областислева, отмечено смещение срединных структур слева направо на 9 мм. Базальные цистерныне визуализировались, желудочковая система была компремирована (Рис. 2). Притранскраниальной допплерографии линейная скорость кровотока была в пределах нормы. Установлен субдуральный/паренхиматозный датчик ВЧД (Codman, USA). Выявлена выраженнаяВЧГ (ВЧД 35 – 45 мм.рт.ст.).
Для коррекции ВЧГ использовались опции протокола лечения пациентов с черепно-мозговойтравмой, поскольку общепринятых протоколов коррекции ВЧГ при нарушении венозного оттоканет. Головной конец кровати был приподнят на 30º. Начата умеренная гипервентиляция,седация пропофолом (45 мкг/кг/мин), аналгезия фентанилом (0,02 мкг/кг/мин) имиорелаксация пипекуронием (0,5 мкг/кг/мин). Эти мероприятия были неэффективны – ВЧД оставалось на уровне 30 – 35 мм.рт.ст. через 20 минут после начала терапии. После этогобыла использована осмотерапия маннитолом (до 1,5 г/кг). ВЧД через 10 минут снизилось до20 – 25 мм.рт.ст., однако, через 30 мин вновь развилась выраженная ВЧГ (до 40мм.рт.ст.). Повторная инфузия маннитола оказалась неэффективной.
Было принято решение о проведении умеренной гипотермии. Индукция гипотермии началасьспустя час после ухудшения состояния. Использовалось наружное охлаждение и внутривенноевведение охлажденного физиологического раствора в дозе 20 мл/кг. Температура 33º С быладостигнута через два часа после индукции. ВЧД эффективно стабилизировалось на уровне 10– 12 мм.рт.ст. При гипотермии развились гипокалиемия (3,1 – 3,3 ммоль/л) игипомагниемия (0,39 – 0,41 ммоль/л), которые были эффективно корригированы применениемпрепаратов калия и магния. В качестве профилактики развития гипокоагуляции, учитываяранний послеоперационный период и эффекты гипотермии, проводилась плазмотрансфузия вдозе 15 мл/кг. При этом протромбиновый индекс был в пределах 75 – 85%, активированноечастично тромбопластиновое время – 28 – 33 секунды, фибриноген – 3,4 – 3,9 г/л.
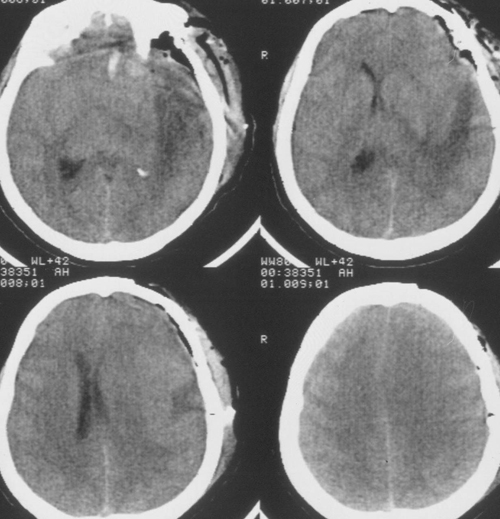
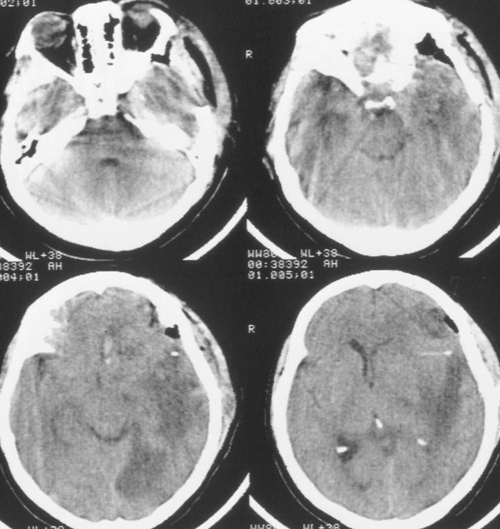
Температура тела 33ºС поддерживалась в течение 24 часов. Перед началом согревания быловыполнено контрольное КТ-исследование головного мозга, выявившее положительную динамикув виде появления базальных цистерн и уменьшения смещения срединных структур вправо до 5мм. Однако сохранялся отек мозга и очаг пониженной плотности в левом полушарии (Рис 3).
При достижении 35ºС (через 10 часов после начала согревания) появилась отчетливаятенденция к ВЧГ, поэтому темп согревания был снижен до ≈ 0,05 градуса в час. Внеседации больная выполняла простые инструкции, правосторонний гемипарез регрессировал.
Таким образом, уже на этом этапе были выявлены положительные эффекты гипотермии в видерегресса общемозговой и очаговой неврологической симптоматики.
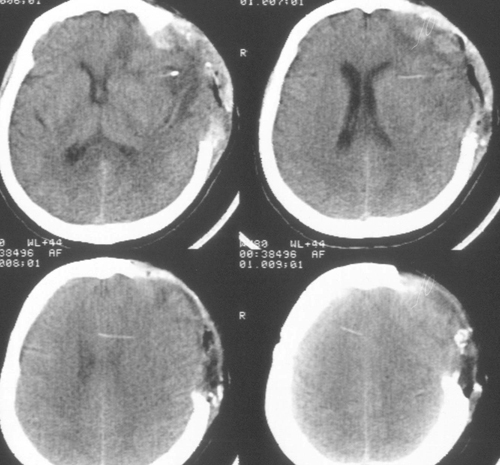
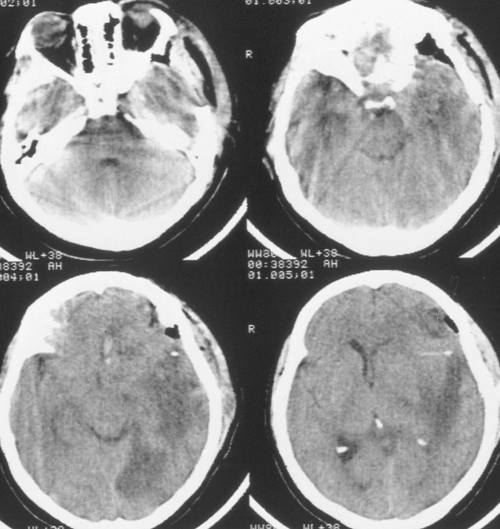
Седация продолжалась еще в течение 2 суток после выполнения наружной декомпрессии, амониторинг ВЧД – в течение 5 суток. В течение этого периода эпизодов внутричерепнойгипертензии не было. При КТ-исследовании была выявлена положительная динамика (Рисунок4). Больная была в сознании, но дезориентирована в месте, времени, личной ситуации.
Движения выявлялись во всех конечностях, без отчетливой ассиметрии. ИВЛ прекращеначерез 6 суток после декомпрессивной трепанации, а еще через 5 суток больная переведенаиз реанимации в нейрохирургическое отделение.
Спустя 1,5 месяца состояние пациентки было стабильным. Выявлялся корсаковский синдром.
Речевых и двигательных нарушений не было. Было выполнено МРТ-исследование головногомозга с венографией, и в режиме диффузии (Рис 5), при котором выявлено отсутствиекровотока по поперечному и сигмовидному синуса слева. Кроме этого, диагностированобширный очаг церебромаляции лобно-височной области базальной локализации слева,который визуализировался и при КТ-исследовании в остром периоде, как очаг пониженнойплотности.
Через 2,5 месяца у больной развилась гидроцефалия, которая явилась показанием длявыполнения люмбоперитонеального шунтирования. Через 4 месяца больная выписана изИнститута в стабильном состоянии. Больная могла обслуживать себя самостоятельно.
Выраженность корсаковского синдрома уменьшилась. Через 6 месяцев после выпискипланируется повторная госпитализация пациентки для выполнения пластики костногодефекта. Дифференциальный диагноз при ухудшении состояния пациентки проводился междуартериальной ишемией и нарушением венозного оттока. Для нарушения венозного характерно:- отсутствие пробуждения из наркозного сна или ухудшение состояния через несколькочасов после операции [17];- при КТ-исследовании возможна визуализация очага пониженной плотности в первые суткипосле операции вследствие гидростатического отека [2];- интраоперационные данные о повреждении вен или синусов;- скорость кровотока при транскраниальной допплерографии остается нормальной илиснижается [4,29,30,33].- при МРТ-венографии выявляются измененные параметры [2]. Однако выполнение МРТ-исследования в остром периоде при наличии выраженной ВЧГ чревато развитием жизненноугрожающих осложнений.
Итак, дифференциальная диагностика позволила заподозрить у пациентки наличие нарушениявенозного оттока. Патогенез развившегося состояния можно представить следующим образом.
Интраоперационная окклюзия вен сильвиевой группы, включенных в опухоль, привела клокальной венозной дисциркуляции. Отсутствие кровотока по поперечному, сигмовидномусинусу (возможно, врожденное) и кавернозному синусу (инфильтрация опухолью)ограничивало компенсаторные возможности коллатерального перераспределения венозногооттока. Это привело к постепенному, в течение 10 – 12 часов после операции, наростаниюотека мозга, что, в свою очередь, вызвало дисциркуляцию в системе глубоких вен мозга.
Это явилось причиной острого ухудшения через 12 часов после операции с развитиемкоматозного состояния, вследствие выраженного отека мозга и его дислокации.
В настоящий момент отсутствует протокол коррекции ВЧГ при нарушении венозного оттока.
При неэффективности перечисленных опций для снижения ВЧД показано применениеагрессивных методов: барбитуровая кома, наружная декомпрессия или умеренная гипотермия.
Барбитураты не использовались, поскольку, из отчетов организации «Кохрановскоесотрудничество», специализирующейся на систематизации и анализе результатовисследований с использованием принципов доказательной медицины, следует, что: «нетдоказательств того, что терапия барбитуратами у пациентов с тяжелой черепно-мозговойтравмой улучшает исходы. Барбитураты вызывают артериальную гипотензию у каждогочетвертого пациента. Гипотензивный эффект барбитуратов будет нивелировать положительноевлияние снижения ВЧД на церебральное перфузионное давление…» [28].
Наружная декомпрессивная трепанация не была использована на этом этапе, поскольку, поданным Greenberg M.S, при нарушении венозного оттока вследствие венозных тромбозов онаприводит к снижению ВЧД, но не улучшает исходов заболевания [17]. При наружнойдекомпрессии изменяются интракраниальные соотношения, меняется ликвородинамика,повышается риск кровоизлияния в остатки опухоли или очаг ишемии при его наличии.
Известно, что при выраженном отеке мозга после декомпрессии может развиваться ущемлениеткани мозга в костном дефекте с развитием ишемии и вторичным нарушением венозногооттока на этом участке [11,27].
В приведенном наблюдении гипотермия во время ее проведения, во-первых, эффективностабилизировала ВЧД, во-вторых, позволила защитить мозг от ишемии. В отличие отартериальной ишемии, развивающейся, например, вследствие клипирования артерии, принарушении венозного оттока ишемия развивается позднее. Вначале появляется выраженныйгидростатический отек мозга. Именно этим манифестировало ухудшение состояния вприведенном наблюдении. Если коллатеральный или ретроградный венозный кровотокневозможен, то остро развивается несовместимый с жизнью отек мозга. При сохранностиколлатерального или ретроградного венозного кровотока, когда возможно егокомпенсаторное перераспределение, выраженность отека будет значительно варьировать[14]. При сохраняющемся нарушении оттока будут формироваться участки мозга, к которымне будет поступать адекватный объем артериальной крови. Вследствие этого разовьетсяишемия. Итак, при венозном инфаркте вначале развивается гидростатический отек, а затем– ишемия и ишемический отек. При артериальном инфаркте вначале развивается ишемия, азатем – отек. Поскольку в приведенном наблюдении при достижении нормотермии был регрессправостороннего гемипареза и восстановление сознания, а в дальнейшем не былодвигательных нарушений, то гипотермия, вероятно, имела церебропротективный эффект. Кроме этого, проведенная гипотермия обеспечила адекватные условия для выполнения впоследующем наружной декомпрессии.
Гипотермия является агрессивным методом коррекции ВЧГ. Наиболее часто описываемыми влитературе осложнениями являются гипокоагуляция [8,35], водно-электролитные нарушения[21], гемодинамические расстройства [12,34] и инфекционно-воспалительные осложнения[8,34]. Наиболее грозными проявлениями гипокоагуляции являются интракраниальныекровоизлияния. Это обусловило профилактическое использование свежезамороженной плазмы вприведенном наблюдении. Водно-электролитные нарушения при гипотермии проявляютсягипокалиемией и гипомагниемией [21]. Гемодинамические расстройства проявляются обычносинусовой брадикардией. Описаны более опасные нарушения ритма – асистолия и фибрилляцияжелудочков, однако, они развиваются или при температуре менее 28ºС или при длительностигипотермии более 48 часов [8,12,34]. Развившиеся в приведенном наблюдении гипокалиемия,гипомагниемия и гемодинамически незначимая брадикардия не угрожали витальным функциям ибыли корригированы незамедлительно при их развитии. Таким образом, умеренная гипотермияпоказала себя относительно безопасным методом контроля над ВЧД.
Период согревания является важным этапом в проведении гипотермии. В нашем наблюдениипри согревании появилась тенденция к повышению ВЧД. Это согласуется с данными рядаавторов. Так, Schwab S с соавторами показали, что согревание – это период высокогориска развития повторной и устойчивой ВЧГ, которая может приводить к летальному исходу[31,32]. Авторы доказали, что продолжительность согревания, превышающая 16 часов,достоверно уменьшает летальность. Поэтому скорость согревания в нашем наблюдениисоставила ≈ 0,05º в час. Не смотря на это, постепенно развилась устойчивая ВЧГ, чтостало показанием к выполнению наружной декомпрессивной трепанации с пластикой твердоймозговой оболочки. Выбранная тактика позволила не допустить усиления дислокации мозга исохранить структурность паренхимы мозга к моменту декомпрессии.
Данные литературы и наше наблюдение свидетельствуют о том, что гипотермия за счетсвоего церебропротективного эффекта, позволяет уменьшить зону уже сформировавшегосяишемического очага и не допустить дальнейшего ишемического повреждения. Однако в периодсогревания сохраняется риск развития повторной резистентной ВЧГ. В этих условияхнеобходимо выполнять наружную декомпрессию с пластикой твердой мозговой оболочки.
Гипотермия в этом случае будет создавать более благоприятные условия для выполненияоперации.
В заключение необходимо сказать, что у пациентов с опухолями базальной локализации враннем послеоперационном периоде возможно развитие отека мозга вследствие нарушениявенозного оттока. При этом стремительно развивается устойчивая ВЧГ. Дифференцироватьнарушение венозного оттока от других возможных причин развития отека мозга в остромпериоде достаточно сложно. Однако это состояние всегда необходимо рассматривать вкачестве возможной причины развития устойчивой ВЧГ. Умеренная гипотермия являетсяэффективным и безопасным методом коррекции отека мозга и ВЧГ при нарушении венозногооттока. Внутричерепная гипертензия, развившаяся на этапе согревания, являетсяпоказанием к выполнению наружной декомпрессии. И, конечно, необходимы дальнейшиеисследования в этом интересном и перспективном направлении.