учащенный пульс после тренировки
Спортивное сердце. Как контролировать повышение пульса во время тренировок?
Повышенный пульс во время тренировок многих начинает беспокоить. Происходит это преимущественно в тех ситуациях, когда частота сердечных сокращений начинает увеличиваться слишком быстро, зашкаливает сверх меры и не особо эффективно снижается. О том, почему повышается пульс, какие значения можно назвать нормальными и какие нюансы следует учитывать во время занятий спортом, чтобы не перегрузить сердце, «АиФ» рассказала врач-терапевт, кардиолог Татьяна Шалыгина.
Когда пульс в принципе повышен
Стоит помнить, что есть категории людей, у которых пульс повышен в принципе, независимо от физической активности. «Чаще всего повышенный пульс бывает у людей с ожирением, также у малотренированных, которые ведут сидячий образ жизни. Также у молодых женщин мы наблюдаем пульс чуть выше, чем у мужчин», — говорит Татьяна Шалыгина.
Кардиолог отмечает, что нормой считается частота сердечных сокращений от 60 до 90 (раньше этот параметр был ниже, нормальным считался пульс 60-80). Это при условии, что у человека нет никаких достоверно подтвержденных сердечно-сосудистых заболеваний.
«С возрастом требования к пульсу увеличиваются, особенно если есть заболевания сердца и сосудов, тут уже мы достигаем более низких значений пульса, в том числе и за счет медикаментозных препаратов. Но это преимущественно у возрастных пациентов с хроническими сердечно-сосудистыми заболеваниями», — говорит Татьяна Шалыгина.
Частота сердечных сокращений нередко зависит от вегетативной нервной системы, отмечает кардиолог. Прежде всего за него отвечает симпатическая нервная система. «При стрессовых ситуациях, при усталости отмечается повышение ЧСС именно за счет симпатической нервной системы», — говорит Татьяна Шалыгина.
Повышаться пульс может и на фоне ОРВИ как реакция интоксикации, говорит кардиолог. Причем это возможно на любой вирус. «Пульс может повышаться выраженно, иногда даже до 100-105 ударов в минуту», — говорит Татьяна Шалыгина.
Особенно аккуратными стоит быть тем, кто во время нагрузки чувствует не только сердцебиение, но и «трепыхание» в груди. Если они возникают во время физнагрузки, необходимо обратиться к врачу, предупреждает кардиолог.
Сердцебиение на спорте
Увеличение пульса при физнагрузке вообще считается нормальным, говорит кардиолог. «ЧСС резонно возрастает, когда мы двигаемся и тем более когда есть активная физическая нагрузка», — говорит Татьяна Шалыгина.
Чтобы предупредить проблемы, следует просчитать заранее оптимальные значения повышенного пульса для физической тренировки и его тщательно отслеживать. «Есть определенные формулы, по которым высчитывается у конкретного пациента максимальные и субмаксимальные значения частоты сердечных сокращений в соответствии с возрастом или полом, а также весом. Именно этих параметров рекомендуется достигать на тренировке», — говорит Татьяна Шалыгина.
Таких формул много, подчеркивает кардиолог. Посчитать оптимальное для нагрузок ЧСС можно самостоятельно. Так, самая простая формула для субмаксимальных значений — 200 минус возраст, для максимальных — 220 минус возраст. «Единственное, что во время нагрузок мы не рекомендуем достигать максимума, стоит работать до 75% максимума частоты сердечных сокращений», — говорит кардиолог.
Поэтому во время тренировки следует постоянно отслеживать значения пульса и вовремя реагировать, если что-то идет не так.
Как корректировать ситуацию?
«Если на фоне физнагрузки появились недомогание, учащенное сердцебиение, физнагрузку стоит прекратить. Но не резко, а медленно. Обязательно выдержать восстановительный период, когда пульс будет приходить в норму. Например, уменьшить чуть-чуть нагрузку, если это произошло на беговой дорожке, снизить скорость, если вы именно ее плохо переносите и пульс выраженно повысился», — говорит Татьяна Шалыгина. Да, пульс имеет право подняться на фоне нагрузки, пугающим будет, если он никак не реагирует на нагрузку и не повышается. Но и слишком активное сердцебиение тоже должно стать сигналом, что что-то не так.
С точки зрения повышения пульса и оценки того, нормально ли это, значение имеет и тренированность человека. Если человек спортсмен, у него изначально частота сердечных сокращений будет ниже, а пульс будет медленнее повышаться на фоне нагрузки.
Сегодня фитнес-клубы просят заключение кардиолога или справку о допуске к занятиям физкультурой, спортом. Пройти обследование можно и в специализированном спортивном диспансере. Это позволит исключить противопоказания к занятиям, отмечает кардиолог. «Мы иногда просим пройти нагрузочную пробу, чтобы зафиксировать кардиограмму во время нагрузки и удостовериться, что физнагрузку человек переносит хорошо», — говорит Татьяна Шалыгина.
Это позволит выстраивать тренировки более грамотно, точно знать значения пульса, чтобы можно было грамотно его отслеживать и вовремя снижать в процессе тренировки.
Правила тренировки
Чтобы тренировка не сказалась негативно на состоянии сердца, стоит соблюдать простые правила. «Если вы впервые пришли в фитнес-клуб, резонно обратиться к тренеру, чтобы подобрать адекватную для себя физнагрузку с учетом веса, возраста, наличия хронических заболеваний. Также следует не переусердствовать в клубе, в особенности на первом занятии. Ведь следует понимать, что это для вас уже стресс, а раньше должной физнагрузки не было», — говорит Татьяна Шалыгина.
Стоит строго помнить об этапности и периодичности тренировки. «Первое, залог успеха тренировки в их регулярности, значит, 2-3 раза в неделю. Кроме того, они должны быть не менее часа в сумме, когда вы посещаете фитнес-клуб. Это актуально даже для ходьбы на улице, которую мы часто рекомендуем пациентам с сердечно-сосудистыми расстройствами. Мы советуем гулять не менее часа, а лучше 2 часов. И рекомендуем выполнять 6-10 тысяч шагов в день», — говорит кардиолог.
Кроме того, отмечает Татьяна Шалыгина, для правильной работы сердца важна и этапность тренировок. Первый этап — это подготовка к нагрузке. Он занимает примерно 10-15 минут от тренировки, если мы берем тренировку за час. Основной этап должен быть порядка 30 минут, когда идет основная нагрузка на организм. И, конечно же, требуется восстановительный период, когда человек постепенно снижает нагрузку, восстанавливая в том числе и сердцебиение.
«Если на любом этапе, особенно в первые дни посещения тренировок, возникают какие-либо жалобы в виде выраженной одышки, усиленного учащенного сердцебиения, которое пациент чувствует, ощущение перебоев в работе сердца, следует медленно остановить тренировку и затем обратиться за консультацией к врачу — кардиологу или терапевту», — говорит Татьяна Шалыгина.
Сердцебиение после тренировки
Физическая нагрузка – стресс для организма и требует затрат определённых ресурсов. Чтобы доставить дополнительные ресурсы к тканям и органам организм увеличивает кровообращение, заставляя сердце работать интенсивнее.
Занятия спортом должны проходить с учётом индивидуальных показателей: частоты дыхания, давления и, конечно, количества ударов сердца в минуту (пульс).
Последний норматив очень важен, так как аномальная работа сердца после тренировок (тахикардия, аритмия, брадикардия и т.д.) может указывать на критическое состояние организма.
Количество сокращений сердечной мышцы увеличивается при физической активности и может достигать 120 ударов в минуту.
Если через определённое время после прекращения нагрузки сердцебиение не восстанавливается, то следует исключить заболевания сердечно-сосудистой системы.
Патологией считаются следующие отклонения от нормы:
Замедление сердцебиения после физической нагрузки отмечается у профессиональных спортсменов, у которых сердечная мышца гипертрофирована (чрезмерно натренирована).
Также причиной брадикардии могут быть сердечные заболевания.
Аритмия после физических нагрузок может быть синусовая или мерцательная
Синусовая характеризуется неровным пульсом, при этом его частота может оставаться нормальной или немного повышенной. Это нарушение сердечного ритма не является противопоказанием к физическим нагрузкам и не угрожает здоровью пациента.
Мерцательная аритмия характеризуется учащённым сердцебиением после физических нагрузок и хаотичным пульсом. В этом случае количество сердечных сокращений невозможно определить без специальных медицинских приборов. Каждый приступ мерцательной аритмии может привести к нарушению кровотока, что, в свою очередь, вызывает кислородное голодание тканей и органов. Симптомы после физических нагрузок: спутанность сознания, головокружение или обмороки, одышка и нарушения дыхания, панические атаки, дискомфорт в области сердца.
Если пациента с аритмией своевременно не госпитализировать, то может случиться инфаркт миокарда или инсульт.
Диагностика патологий сердечно-сосудистой системы
1. Терапевт проводит комплексное исследование организма, исключает болезни сердца и сосудов, эндокринные расстройства, нарушения ЦНС и другие патологии внутренних органов.
2. Невролог изучает нервную деятельность, исключает нарушения головного мозга, центральной и вегетативной нервной системы.
3. Психотерапевт или психиатр оценивает психоэмоциональное здоровье пациента.
Как определить допустимую нагрузку на сердце
Как сердце работает в норме?
Орган представляет большую мышцу, которая постоянно сокращается. Даже 5-6 минутная остановка в его работе приводит к необратимым изменениям в жизни всего организма. Кардиологи и специалисты спортивной медицины рекомендуют обращать внимание на чистоту сердечных сокращение (ЧСС) или пульс при физических упражнениях. Если ЧСС превышает норму, то нагрузка считается чрезмерной, если меньше нормы, то недостаточной. Существуют также физиологические особенности организма, которые могут влиять на изменение ЧСС.
По формуле Хаскеля-Фокса можно рассчитать норму ЧСС при физической нагрузке: 220 минус количество полных лет. Важно помнить, что правильность работы сердечной мышцы и норма ЧСС будет меняться от разных видов нагрузок и от тренированности организма. В этом случае вам сможет помочь только специалист — врач кардиолог.
Существует 2 типа нагрузки: объемом и сопротивлением.
При первом типе нагрузки за счёт увеличения потока крови сердце растягивается. Под воздействием регулярных кардиотренировках растяжение сохраняется, оно увеличивается в объёме. Ударный и минутный объемы крови становятся больше, за одно сокращение происходит больший выброс крови и снижается ЧСС. Поэтому у спортсменов пульс в норме ниже, чем у людей без активного образа жизни.
При втором типе нагрузка происходит накачивание крови через усилие. У людей без частых физических нагрузок на высоком пульсе (от 180 и выше) сердечной мышце приходится работать через сопротивление, ее камеры не успевают вытолкнуть кровь и заполниться, сокращаясь слишком часто.
Так же у людей с избыточной массой тела сердцу приходится прокачивать кровь через избыточный жир. При этом происходит его увеличение за счёт гипертрофии (утолщение волокон сердечной мышцы), объёмы полостей не меняются.
Каким образом физические нагрузки влияют на сердце?
При любых видах интенсивности тренировок начинается работа мышц, во время которой увеличивается их потребность в кислороде, сердечная мышца начинает сокращаться чаще, чтобы эту потребность заполнить. При интенсивной работе сердца происходит увеличение артериального давления (АД), организму приходится запустить гипотензивную систему, отвечающую за его снижение.
Чтобы получить энергию для переноса кислорода первым делом организм сжигает углеводы. После 15-20 минутной тренировки начинает сжигать жиры. Так же начинает работу гормональная система надпочечников и щитовидной железы, улучшается состав крови. За счёт работы мышц, которые сжимают сосуды, выталкивая кровь, потом расслабляются заполняя сосуды кровью, снижается нагрузка на сердце. Поэтому даже маленькая физическая активность полезна для людей даже с тяжелыми заболеваниями сердца.
Возможно ли повреждение сердца из-за физических нагрузок?
Любая физическая активность, а в особенности нагрузка на сердца, должна происходить разумно. Если после тренировки возникает боль в области груди или изменение ритма, то необходимо проконсультироваться с врачом. Специалист поможет выяснить допустимый именно для вас способ укрепления сердечной мышцы. Любая активность является стрессом для неподготовленного организма, а если при этом не знать своего уровня допустимой эффективной нагрузки на сердце, можно получить тяжелые последствия:
Как избежать проблем с сердцем?
Современный человек привык решать проблемы по мере их поступления. Но важно помнить, что предотвратить заболевания легче, чем их лечить. Врач кардиолог отвечает за нормальную работу сердечной мышцы и помогает вовремя выявить сбои в её работе. Профилактические консультации необходимы даже для здоровых людей. Доктор может подсказать какие исследования в вашем случае нужно провести:
Самое важное для поддержания здоровья сердца — это вовремя оказанная медицинская помощь или своевременные профилактические меры. В данном случае частная медицина имеет возможность предоставить клиентам гибкий график в удобное для них время, без очередей и стрессов. Наличие современного оборудования и высоко-квалифицированных врачей, что так же важно для сохранения здоровья и для правильного лечения уже известных заболеваний.
Что такое индекс эффективной нагрузки на сердце (ВИДЕО)
Какие существуют противопоказания к физическим нагрузкам?
Кардиотренировки строго противопоказаны людям, после перенесённого инфаркта или инсульта, имеющие в анамнезе гипертоническую болезнь высокого типа. С осторожностью и только с разрешения лечащего врача возможны нагрузки для людей после операции на сердце.
Необходимо оценить состояние опорно-двигательного аппарата.
Так же нельзя тренироваться при:
Важно! Любую физическую нагрузку надо начинать с маленького уровня, постепенно его увеличивая.
Синусовая тахикардия представляет собой увеличение частоты сердечных сокращений при сохранении синусового ритма от 90 до 180 ударов в минуту. Она может проявляться у совершенно здоровых людей после физических нагрузок и эмоциональных стрессов. Читать дальше.
Синусовая аритмия — это нарушение в работе сердца, при котором наблюдается периодическое учащение или снижение частоты сердечных сокращений. Читать дальше.
Как спорт влияет на сердце? Рассказывает врач-кардиолог


Что происходит с сердцем во время занятий спортом?
Занятия спортом позитивно влияют на сердечно-сосудистую систему и их рекомендуют всем людям. Во время физических упражнений у человека увеличивается частота сердечных сокращений. Это происходит из-за того, что мышечные ткани требуют больше кислорода и дополнительных веществ для своей активной деятельности. Соответственно, в организме это осуществляется с помощью увеличения сердечных сокращений.
Во время физических нагрузок в организме в небольшом количестве выделяется адреналин. В совокупности с другими компонентами это способствует укреплению сосудистой стенки и повышению тонуса сердечно-сосудистой системы. Гормональный компонент в сумме с активным движением крови по сосудам, а также энергичной работой сердца дает хорошую тренировку на человеческий организм, и наше сердце лучше подготовлено к стрессовым ситуациям.
С какими болезнями сердца противопоказаны активные виды спорта?
Существуют такие заболевания, как гипертрофическая кардиомиопатия, дилатационная кардиомиопатия, ишемическая болезнь сердца, при которых противопоказаны соревновательные и командные вида спорта. Однако спорт бывает разный.
В целом все виды спорта можно разделить на:
Когда мы говорим о соревновательных и командных видах спорта, то мы имеем непостоянные, или, можно сказать, «рваные» нагрузки. Во время них сердечно-сосудистая система человека то отдыхает, то, наоборот, напрягается очень сильно.
Например, в хоккее спортсмены обычно очень активно играют 1-2 минуты, и при этом частота сердечных сокращений достигает 200-220 ударов в минуту на пике. Потом промежуток времени находятся в спокойном состоянии. Это не всегда полезно для сердечно-сосудистой системы. При таких нагрузках есть риск развития жизнеугрожающих нарушений ритма сердца и гипертрофии левого желудочка.
Полезными для человека будут фитнес-нагрузки и ровные нагрузки. То есть такие тренировки, когда мы следим за частотой сердечных сокращений, и она не превышает 120-130 ударов в минуту. Как, например, при:
Подобные типы тренировок полезны как для обычных людей, так и для людей с болезнями сердечно-сосудистой системы.
Есть ли ограничения по возрасту для активных занятий спортом?
Сегодня существуют отдельные рекомендации для кардиологов, которые были опубликованы в 2020 году. В документе прописано, что возраст от 65 лет можно относить к так называемому пожилому возрасту. С этого момента нужно внимательно подходить к выбору спортивной активности, и прежде чем выбрать для себя какие-либо виды нагрузок, необходимо проконсультироваться с врачом и пройти ряд тестов, которые позволят исключить такие проблемы, как:
— ишемическая болезнь сердца;
— атеросклероз сосудов сердца.
Спортивные активности умеренной интенсивности для пожилых людей:
— поездки на велосипеде по ровной поверхности;
(Данные из медицинского журнала European Heart Journal)
Если мы говорим о человеке, у которого уже к этому возрасту выявлены:
— ишемическая болезнь сердца;
— перенесенные инфаркт или инсульт, —
то в этих случаях следует проконсультироваться с врачом и выбрать ту нагрузку, которая будет наиболее приемлема для профилактики вторичных событий.
Упражнения для укрепления мышц для пожилых людей:
— упражнения с небольшими весами;
— упражнения с собственным весом (например, приседания);
(Данные из медицинского журнала European Heart Journal )
Как определить, где граница между пользой и вредом в спортивных увлечениях?
Чрезмерные физические нагрузки не полезны для организма и для сердечно-сосудистой системы. Большинство профессиональных спортсменов, которые заканчивают карьеру в возрасте от 30 до 40 лет, в дальнейшем могут встречаться с серьезными проблемами сердца и сосудов. Например:
Взрослый человек должен сам принять решение, как и сколько заниматься спортом. Врачи рекомендуют регулярно всем людям проходить медицинские осмотры после 35-40 лет. Если по результатам УЗИ сердца доктор видит урежение ритма сердца или формирование гипертрофии миокарда левого желудочка, то в этом случае человек получит рекомендации к прекращению или снижению интенсивности физических нагрузок.
Как выстраивать тренировки с большими нагрузками?
Строгих рекомендаций по большим нагрузкам на сегодняшний день нет. Если вам больше 65 лет, то, прежде чем начать заниматься интенсивными тренировками, обязательно нужно посоветоваться с врачом. Если возраст меньше 65 лет, но человек знает, что у него есть сердечно-сосудистые заболевания, нужно проконсультироваться с кардиологом. Врач даст рекомендацию по уровню нагрузок.
Если вы молодой человек, то нужно задать себе вопрос: «Для чего мне нужны большие физические нагрузки?» Если это тренировки по бодибилдингу, и это не профессиональный спорт, нужно всегда помнить, что при слишком интенсивных тренировках будет страдать ваше сердце. Рекомендуется делать упор на такие нагрузки, чтобы вам было просто комфортно тренироваться и это не мешало повседневной деятельности.
Если у человека появляется дискомфорт при выполнении упражнений, одышка, то нужно обратиться к врачу, сделать УЗИ сердца и записать ЭКГ. И после уже принять решение о продолжении тренировок.
Если не заниматься спортом, будет ли сердцу хуже?
Низкая активность и прекращение физической деятельности могут привести к ожирению. Это основной фактор развития сердечно-сосудистых заболеваний. Занятия спортом полезны и необходимы для сердца и для сердечно-сосудистой системы. Из-за отсутствия физической активности происходит не только ожирение подкожно-жировой клетчатки (наиболее глубокая покровная ткань, которая располагается под дермой. — Прим. «СЭ»), но и ожирение в области кардиомиоцитов (мышечные клетки сердца. — Прим. «СЭ»). Это может приводить к таким проблемам со здоровьем, как:
— нарушение ритма сердца;
Всем людям обязательно нужно быть физически активными. Как минимум это прогулки по 30-40 минут в день, как максимум это фитнес-нагрузки и силовые упражнения для поддержания своей формы и жизненного тонуса.
Выделите ошибку в тексте
и нажмите ctrl + enter
Что такое тахикардия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Гончарова В. Е., терапевта со стажем в 3 года.
Определение болезни. Причины заболевания
Тахикардия — это симптом, при котором частота сердечных сокращений увеличивается, начиная от 100 ударов в минуту и более.
Когда сердце начинает сокращаться слишком часто, эффективность его работы снижается, уменьшается доставка кислорода к органам, и появляются такие симптомы, как одышка, головокружение, боль в груди и потеря сознания.
Риск развития тахикардии увеличивается по мере старения человека. Это связано с возрастными изменениями сердечной ткани.
Часто склонность к тахикардии передаётся по наследству. Сама по себе тахикардия, которая не является проявлением аритмии, одинаково часто может встречаться у мужчин и женщин. Однако, если тахикардия является проявлением определенной аритмии, например, трепетания предсердий, она чаще встречается у мужчин
Причины тахикардии
Самая простая физиологическая причина тахикардии — это физическая нагрузка. Любой организм, даже тренированный, в ответ на нагрузку достаточной интенсивности пытается компенсировать затраты кислорода и увеличить его доставку к органам. При этом задействуется множество механизмов, которые включают усиление сердечного выброса (увеличение объёма крови, выбрасываемого из левого желудочка в большой круг кровообращения) и увеличение частоты дыхательных движений и сердечных сокращений, т. е. тахикардия.
Для спортсменов, чей организм привык к физическим нагрузкам, для достижения тахикардии требуются значительные усилия и время. У малотренированных людей даже при незначительных нагрузках может значительно участиться пульс.
Важной особенностью физиологической тахикардии является её быстрое исчезновение после избавления от провоцирующего стимула.
Ещё одной причиной возникновения тахикардии является стрессовое воздействие на организм. Оно вызывает активацию симпатоадреналовой системы и рефлекторное учащение сердцебиения.
Также тахикардию может спровоцировать употребление некоторых продуктов и химических веществ — кофе, крепкого чая, алкоголя, лекарств (например, препаратов для лечения бронхиальной астмы, гормонов щитовидной железы или психостимуляторов).
Тахикардия является распространённым симптомом множества заболеваний, причём в большинстве случаев она развивается сразу от нескольких причин. Так, учащение пульса характерно для:
Особенности проявления тахикардии у мужчин и женщин
Сама по себе тахикардия, которая не является проявлением аритмии, одинаково часто встречается у мужчин и женщин. Однако, если тахикардия является проявлением определённой аритмии, например трепетания предсердий, она чаще встречается у мужчин.
Тахикардия в подростковом возрасте
Тахикардия может наблюдается в подростковом возрасте, когда ребёнок активно развивается. Обычно она не требует лечения и со временем проходит. Однако учащение сердечных сокращений может возникать как в результате физиологических причин, так и при различных заболеваниях. Поэтому появление тахикардии требует тщательной диагностики в любом возрасте.
Тахикардия у беременных
Симптомы тахикардии
Основные симптомы тахикардии:
Однако часто (в 38% случаев) люди с тахикардией не предъявляют жалоб, и это состояние обнаруживается во время рутинного обследования, например, при прохождении медосмотра или во время случайного измерения частоты сердечных сокращений.
В отдельных случаях признаками тахикардии могут быть обмороки и увеличение объёма мочи.
Патогенез тахикардии
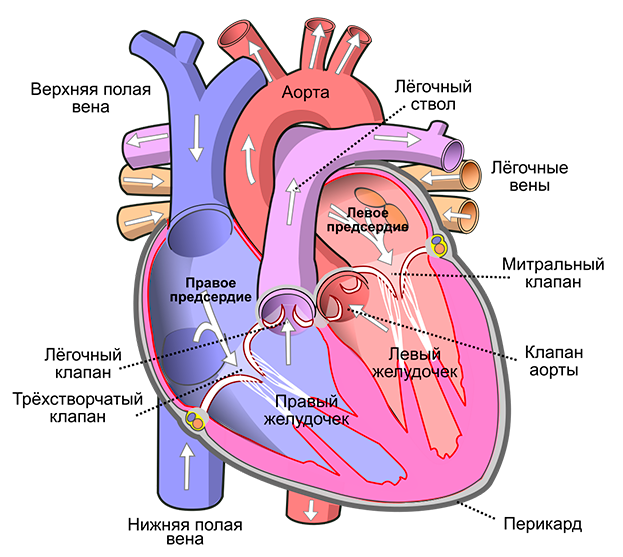
Анатомия и физиология сердца
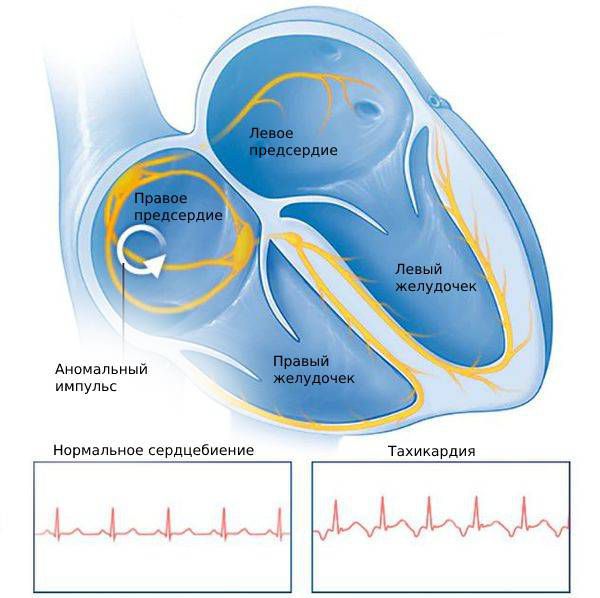
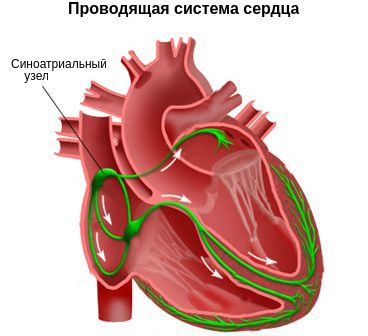
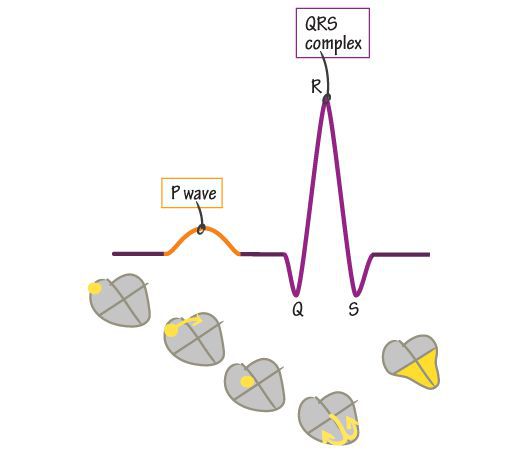
Важным показателем работы сердца является ритм. Если он в норме, то такой ритм называют синусовым. Этот термин связан с синоатриальным узлом — группой клеток миокарда, ответственных за стимуляцию работы сердца.
Как известно, сердце состоит из мышечных волокон, способных к самопроизвольному сокращению. Ритм сокращений задаётся именно из синоатриального узла, клетки которого сокращаются с определенной частотой (в норме 55-70 в минуту).
Импульс от синоатриального узла распространяется по всему сердцу через цепи специальных клеток (так называемым проводящим путям), вызывая одновременное сокращения всех кардиомиоцитов (клеток сердечной мышцы). Таким образом, чрезмерная стимуляция клеток синоатриального узла либо нарушение его функционирования может привести к учащению ритма сердца вплоть до такихардии.
Патогенез синусовой тахикардии связан с нарушением баланса симпатических и вегетативных влияний на проводящую систему миокарда. Симпатическая нервная система отвечает за реакцию стресса и любого другого действия, мобилизуя все системы организма. Вегетативная система, наоборот, обладает некоторым тормозящим эффектом и отвечает за постоянство внутренней среды организма. Преобладание симпатического воздействия на сердце вызывает симптом тахикардии.
При заболеваниях щитовидной железы, сопровождающихся избытком продукции её гормонов, либо при передозировке препаратами гормонов щитовидной железы также часто отмечается учащение пульса. Это связано с активацией гормонами железы симпатических нервных центров.
Также вклад в развитие тахикардии вносит структурное повреждение миокарда в районе работы синусового узла (правого предсердия) в результате воспалительных изменений. Однако такой механизм встречается гораздо реже. [3]
Классификация и стадии развития тахикардии
Существует несколько видов тахикардии:
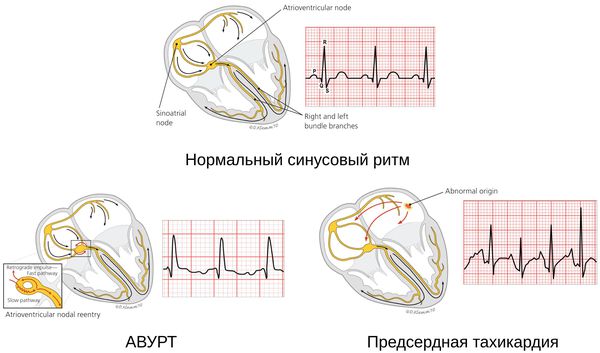
Синусовая тахикардия
Это сокращение сердца, учащённое до 100 ударов в минуту и более, идущее из синусового узла, который отвечает за нормальное сокращение миокарда. Частота сердечных сокращений при этом постепенно нарастает и также постепенно снижается. Такой вид тахикардии считается нормальной реакцией сердца на эмоциональные и физические нагрузки. В частности, она возникает как компенсаторный ответ сердечно-сосудистой системы на лихорадку, гипогликемию, шок, гипотонию, гипоксию, анемию, инфаркт миокарда, эмболию лёгочной артерии, гипертиреоз, приём некоторых лекарств и воздействие токсических веществ. [2]
Патологической является хроническая неадекватная синусовая тахикардия. От «нормальной» тахикардии она отличается тем, что возникает без воздействия явных физических или эмоциональных факторов. [11]
Синоатриальная реципрокная тахикардия — один из редких видов учащённого сердцебиения. В его основе лежит re-entry — повторный вход импульса в области синусового узла. Отличается внезапным появлением и исчезновением. Зачастую протекает бессимптомно.
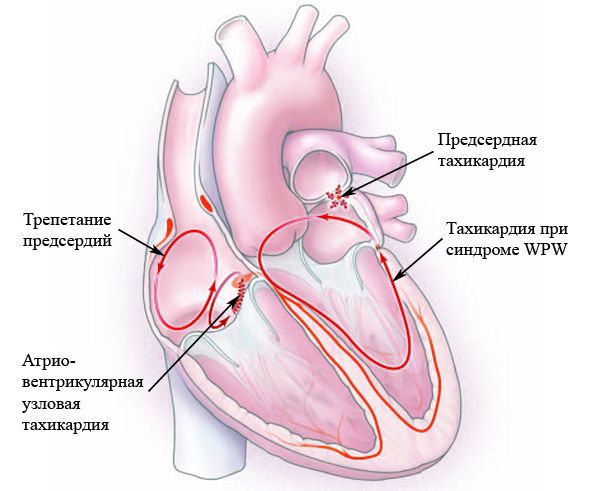
Атриовентрикулярная тахикардия (АВУРТ)
АВУРТ — одна из распространённых приступообразных наджелудочковых аритмий с частотой сердечных сокращений около 140-280 ударов в минуту. Возникает в связи с повторными импульсами в АВ-узле, который разделяет пути проведения быстрых и медленных импульсов. Данная тахикардия не опасна для жизни, обычно сопровождается головокружением, обмороком, одышкой, перемежающимся сердцебиением, болью/дискомфортом в шее и груди, тревогой и увеличением объёма мочи. АВУРТ на фоне ишемической болезни сердца может привести к инфаркту миокарда. [6]
Хотя обморок является редким симптомом АВУРТ, он типичен для людей с частотой сердечных сокращений выше 170 ударов в минуту, так как меньшее заполнение желудочков приводит к снижению сердечного выброса и перфузии головного мозга (прохождению крови сквозь него). [5] [6]
Если у пациента АВУРТ имеется сердечная недостаточность или стеноз коронарной артерии, он может жаловаться на боли в груди, а также может иметь симптомы сердечной недостаточности, такие как тахипноэ, свистящее дыхание или отёк нижних конечностей при физикальном обследовании. [4] [9]
Фибрилляция предсердий
Фибрилляция предсердий (мерцательная аритмия) — стойкая патология сердечного ритма, при котором в предсердиях возникает несколько хаотичных импульсов вместо одного. Частота сердечных сокращений при фибрилляции предсердий повышена до 350-700 ударов в минуту.
Пароксизмальная тахикардия
Пароксизмальная тахикардия — внезапное учащение сердцебиения до 150-300 ударов в минуту, которое длится несколько секунд. Такое нарушение ритма относится к жизнеугрожающим состояниям и требует диагностики и лечения в условиях стационара. [3] [7] В зависимости от места, из которого выходит импульс, может быть предсердной, узловой и желудочковой. [6] [7] [12]
Предсердная тахикардия
Предсердная тахикардия — «неопасная» аритмия, очаг которой располагается над желудочками. Как правило, возникает у пожилых людей с нарушениями сердца. Протекает в виде приступа, который иногда может длиться около недели.
Желудочковая тахикардия
Желудочковая тахикардия — это сердечный ритм, который возникает в нижних камерах сердца и обусловливает частоту сердечных сокращений не менее 120 ударов в минуту.
Тахикардия при синдромах предвозбуждения
Такие состояния вызываются преждевременными импульсами сокращения желудочков и/или предсердий, которые опережают нормальное возбуждение проводящей системы сердца. Их причина во врождённой аномалии — наличии дополнительного проводящего пути. Может угрожать жизни пациента.
Осложнения тахикардии
Все возможные осложнения тахикардии связаны с её причиной и степенью выраженности.
Чем опасна тахикардия
В целом учащение частоты сердечных сокращений приводит к нарушению доставки кислорода в саму сердечную мышцу, так как кровоток по коронарным артериям возможен только в период диастолы (расслабления сердца между сокращениями), и чем чаще сокращается сердце, тем меньше времени занимает диастола.
И хотя в большинстве случаев данное расстройство не вызывает никаких других симптомов и осложнений, учащение сердцебиения всё же может серьёзно нарушить нормальную работу сердца и повысить риск инсульта.
Тахикардия при определённых нарушениях ритма может вызывать следующие осложнения:
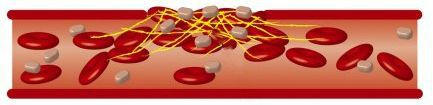
В норме поток крови по сосудам ламинарный (т. е. равномерный), при этом кровь движется в одном направлении, но с разными скоростями: самая высокая скорость — в середине сосуда, медленные всего — у сосудистой стенки. При тахикардии, особенно при частоте сокращений сердца более 130 ударов в минуту, большое число сердечных выбросов нарушает естественный ток крови, и он приобретает свойство турбулентности: в равномерном потоке жидкости формируются множественные локальные завихрения, что провоцирует столкновения клеток крови, иногда приводящие к их повреждению и способствующие формированию мелких сгустков-тромбов. Подобное явление может привести к закупорке тромбами мелких сосудов и формированию микроинсультов.
У людей с ишемической болезнью сердца, перенёсших инфаркт миокарда, а также с сахарным диабетом нарушение поступления кислорода в миокард может привести к обострению основного заболевания, а зачастую и к смерти.
Какой вид тахикардии опасен для жизни
Тахикардия с очень высокой частотой сокращений сердца (более 170 ударов в минуту) может привести к грозным и потенциально смертельным осложнениям:
Диагностика тахикардии
Общий визуальный осмотр
При осмотре пациента с тахикардией выявляется частое дыхание (одышка), бледность и влажность кожи, частое сокращение сонных артерий.
Аускультация сердца и измерение пульса
После внешнего осмотра при аускультации (выслушивании) сердца оценивается характер сердечных тонов, а также равномерность и частота сердечных сокращений. Она определяется подсчётом по секундомеру за 60 секунд.
Фонокардиография
Электрокардиография
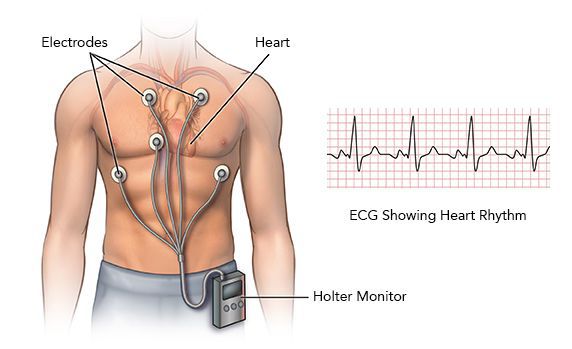
Диагноз «тахикардия» устанавливается по результатам записи электрокардиографии (ЭКГ) и суточного мониторирования ЭКГ.
Суточное монитрорирование ЭКГ назначается при постоянной, непрекращающейся тахикардии, часто рецидивирующей в течение суток либо возникающей спонтанно. Так, на кардиограмме при синусовой тахикардии структура сердечного ритма сохраняется, но вместе с этим отмечается более 100 сердечных сокращений в минуту. Несинусовые тахикардии отличаются тем, что зубец Р либо не стоит перед каждым комплексом QRS, либо расстояние между зубцом P и комплексом QRS увеличено значительно больше нормы.
Для дифференциальной диагностики и выявления причины нарушения ритма необходимо:
Иногда необходим общий анализ крови. С его помощью можно подтвердить АВУРТ: при таком виде тахикардии в плазме крови повышается концентрация вторичного предсердного натрийуретического фактора, который выделяется предсердием в ответ на его растяжение.
Лечение тахикардии
Что надо делать при приступе
Если человек при внезапном приступе тахикардии находится один, необходимо глубоко дышать, а также выполнить манёвр Вальсальвы. Для этого закрывают голосовую щель и напрягают мышцы грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Какие действия нельзя предпринимать
Без тщательной диагностики и рекомендаций лечащего врача нельзя принимать какие-либо лекарства и БАДы. При некоторых аритмических тахикардиях, которые выявляются по данным электрокардиограммы, их приём может быть опасен.
Устранение основного заболевания
Лечение длительной тахикардии начинается с устранения основного заболевания, симптомом которого она является, либо каких-то других причинных факторов. Если заболевание известно, то после соответствующего лечения купируется и тахикардия.
При феохромоцитоме (опухоли надпочечника), продуцирующей адреналин, и иногда при гипертиреозе лечением является оперативное вмешательство, после которого один из симптомов в виде тахикардии исчезает.
При заболеваниях щитовидной железы лечением является либо оперативное вмешательство, либо лекарственная терапия.
При артериальной гипертензии многие назначаемые для её лечения препараты не только снижают уровень артериального давления, но и влияют на скорость сердечных сокращений, снижая её. Если назначение таких препаратов противопоказано, то кардиологи используют лекарство, действующее только на клетки синусового узла, замедляющее исключительно пульс — ивабрадин. Препарат имеет ограниченное количество показаний и запрещён к самостоятельному применению без консультации специалиста.
При анемии восстановлению уровня гемоглобина и нормализации сердечного ритма способствует назначение препаратов железа (при железодефицитной анемии), витамина В12 или фолиевой кислоты (при В12-дефицитной и фолиеводефицитной анемии), переливание компонентов крови (при постгеморрагической либо апластической анемии), а также лечение атрофического гастрита или паразитозов (дифиллоботриоз).
Если тахикардия возникает у здорового человека и связана с низким физическим развитием, то выходом является постепенная тренировка выносливости. Она включает в себя повышение активности образа жизни, нарастание сложности физических тренировок, выполнение статичных и динамических упражнений, ходьбу в умеренном и быстром темпе, бег на различные дистанции с возрастающей сложностью, а также плавание.
Лечение наджелудочковых тахикардий
В случае диагностированой наджелудочковой тахикардии (например, предсердной тахикардии, АВУРТ или трепетания предсердий) для начала состоит оценить нестабильность артериального давления по наличию следующих признаков:
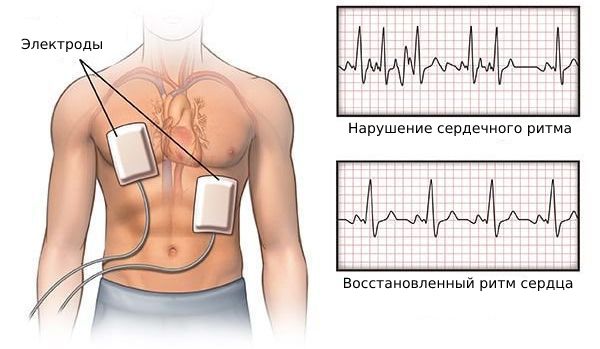
Электроимпульсная терапия
Если пациент нестабилен, то необходима немедленная кардиоверсия — стимуляция сердца разрядом электрического тока. При этом важно, чтобы дефибриллятор находился в режиме синхронизации с комплексом QRS (основными импульсами на линии ЭКГ). Этот режим позволяет дефибриллятору предотвратить передачу удара во время того, когда сердце деполяризовано (иначе кардиоверсия может привести к полиморфной желудочковой тахикардии).
Начальная энергия для синхронизированной стимуляции сердца:
Пациента со стабильным давлением нужно подготовить к химической кардиоверсии — восстановлению сердечного ритма с использованием препаратов. Для этого рекомендуется провести стимуляцию блуждающего нерва при помощи манёвра Вальсальвы и массажа сонной артерии. Эти методы стимулируют парасимпатическую систему, замедляют формирование импульса в синусовом узле и не только.
Для долгосрочного лечения рецидивирующей наджелудочковой тахикардии пациентам следует проконсультироваться о том, как самостоятельно повышать тонус блуждающего нерва.
Техника манёвра Вальсальвы: закрытие голосовой щели и напряжение мышц грудной клетки в течение 10-15 секунд (можно сравнить с попыткой потужиться). Детям младшего возраста можно попробовать выдохнуть шприц или соломинку для напитков. Для такой же реакции у младенцев можно приложить к лицу пакеты со льдом на несколько секунд.
Надавливание на глазные яблоки также может вызывать стимуляцию парасимпатической системы, однако данный метод не рекомендуется, поскольку при чрезмерном надавливании могут повредиться глаза. [4] [8]
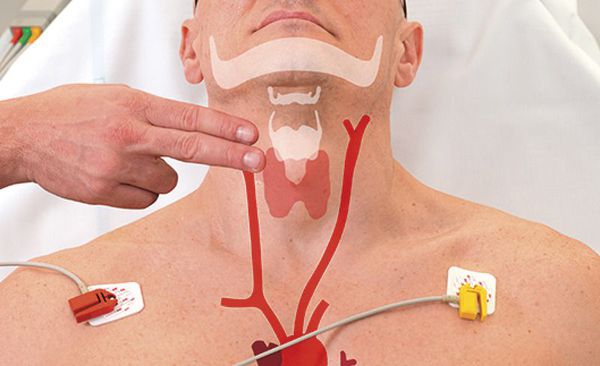
Техника массажа сонной артерии: пациент лежит на спине, шея вытянута, в это время пальцами он надавливает на один каротидный синус в течение примерно 10 секунд. Такой массаж противопоказан людям с единственной артерией, пациентам, перенёсшим транзиторную ишемическую атаку или острое нарушение мозгового кровообращения в течение последних трёх месяцев, а также детям или младенцам. [5]
Медикаментозная терапия
Если воздействие на блуждающий нерв не дало эффекта, то для нормализации сердцебиения можно использовать аденозин. Его необходимо вводить в струйно внутривенно. Начальная доза составляет 6 мг (детская доза — 0,1 мг/кг). Если такая доза неэффективна, то можно ввести 12 мг (детям — 0,2 мг/кг). Вторая доза аденозина (12 мг) может быть введена ещё один раз, если должный эффект не достигнут. Каждую дозу аденозина необходимо быстро промыть 10–20 мл физраствора. Если на момент лечения пациент получает карбамазепин или дипиридамол, то рекомендуется снизить дозу аденозина до 3 мг. [1] [11]
В случае неверно истолкованного ритма введение аденозина может помочь замедлить частоту сердечных сокращений на длительное время. Это позволит определить, вызвана ли тахикардия другой узкой комплексной тахикардией (например, мерцательной аритмией или трепетанием предсердий).
При неэффективности аденозина можно использовать:
Если вышеуказанные препараты по-прежнему оказываются неэффективными, то стимуляция сердца с большей скоростью, чем его собственный ритм, может устранить наджелудочковую тахикардию. Однако есть риск желудочковой тахикардии или фибрилляции, поэтому её следует использовать с осторожностью и с немедленной доступностью кардиоверсии. [4]
Пациентам с рецидивирующей наджелудочковой тахикардией без синдрома предварительного возбуждения может потребоваться длительное лечение пероральными бета-адреноблокаторами или блокаторами кальциевых каналов для поддержания синусового ритма. Также может потребоваться радиочастотная (катетерная) абляция — оперативное лечение аритмии с использованием радиочастотной энергии.
Лечение АВ-узловой реципрокной тахикардии
Первичная тактика лечения АВУРТ также сводится к стимуляции блуждающего нерва и приёму аденозина, который прекращает примерно 80% аритмий. Препаратами второго ряда являются недигидропиридиновые блокаторы кальциевых каналов, бета-блокаторы или дигоксин. [8]
Хирургическое лечение
Если лечение вышеуказанными способами не увенчалось успехом, или приём медикаментов невозможен из-за побочных эффектов, то пациенты могут выбрать катетерную абляцию как одноразовое окончательное лечение. Данный метод лечения АВУРТ высокоэффективен (успешен в 95% случаев).
Хроническая медикаментозная терапия с использованием антиаритмических средств III или IC класса (флекаинид, пропафенон, амиодарон, дофетилид или соталол) может проводиться в тех случаях, когда организм не реагирует на блокаторы кальциевых каналов или бета-блокаторы, а также в случае отказа пациента от катетерной абляции. Выбор этих антиаритмиков обычно связан с сопутствующими заболеваниями и профилем побочных эффектов. [6] [10]
Лечение тахикардии народными средствами
Применение методов народной медицины часто приводит к тому, что пациент не получает своевременного квалифицированного лечения. При тахикардии это может стать причиной опасных для жизни осложнений, например инсульта и инфаркта миокарда.
Прогноз. Профилактика
В случае физиологической тахикардии, возникающей при умеренных или значительных физических нагрузках, прогноз благоприятный, так как в данном случае она является нормальной адаптационной реакцией на повышение работы организма.
Если же тахикардия развивается в стрессовой ситуации, т. е. при эмоциональном возбуждении, то часто необходима коррекция состояния, например, исключение возникновения таких ситуаций, работа с психотерапевтом (в некоторых случаях после консультации с врачом может быть назначена медикаментозная терапия).
С увеличением возраста человека и наличием одного и более заболеваний, являющихся причиной тахикардии, лечение должно быть комплексным и воздействовать на максимальное число причинных звеньев заболевания. Поэтому человек, имеющий сердечно-сосудистые, бронхо-лёгочные, гормональные, острые либо хронические воспалительные заболевания, а также заболевания нервной системы обязательно должен проконсультироваться с врачом, подробно описав свои жалобы и симптоматику заболевания, ни о чём не скрывая и не умалчивая. Открытость и взаимопонимание в общении со специалистом способствуют быстрому достижению результата лечения.
Профилактика приступов тахикардии: