участок субхондрального отека костного мозга
Участок субхондрального отека костного мозга
а) Определения:
• Синдром транзиторного отека костного мозга: болезненный отек костного мозга, сконцентрированный вокруг суставов; неизвестной этиологии, самоограничивающийся:
о Транзиторный регионарный остеопороз: вероятная разновидность синдрома транзиторного отека костного мозга, при которой визуализируется отек костного мозга и остеопороз при рентгенографии:
— Регионарный мигрирующий остеопороз; транзиторный регионарный остеопороз с мигрирующими очагами
— Транзиторный остеопороз бедренной кости: транзиторный регионарный остеопороз, именно бедренной кости (наиболее частая локализация)
1. Общая характеристика:
• Лучший диагностический критерий:
о Рентгенография: остеопения головки и шейки бедренной кости спустя 8 недель от начала болевого синдрома
о МРТ: очаг отека; высокочувствительна, но неспецифична
• Локализация:
о Нижняя конечность: проксимальная часть бедренной кости > дистальная часть
о Чаще левое бедро у беременных женщин
• Морфология:
о Нет морфологических изменений: их наличие указывает на другую этиологию или осложнение переломом
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о Для выявления транзиторного регионарного остеопороза необходимо совмещение данных МРТ и рентгенографии
• Протокол исследования:
о Сроки визуализации важны при постановке диагноза:
— При ранней визуализации остеопения может быть не определена
— ± повторная МРТ для исключения остеонекроза, особенно если остеопения не развивалась
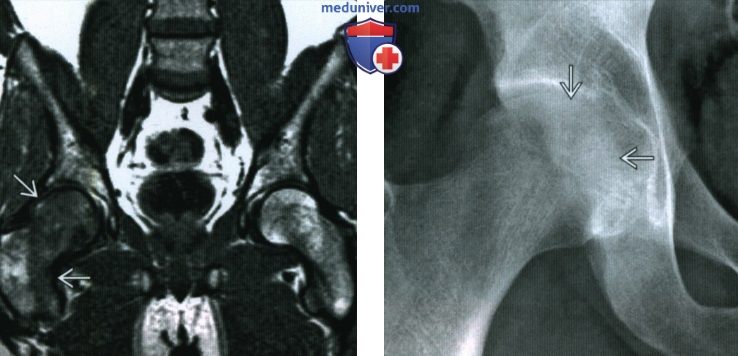
(Справа) Рентгенография в ПЗ проекции, этот же пациент: диффузная остеопения головки бедренной кости. Кортикальный слой кости суставной поверхности определяется плохо. Вертлужная впадина не повреждена, суставное пространство сохранено. Для выявления транзиторного остеопороза бедренной кости необходимо выполнение МРТ и рентгенографии, как в этом случае.
3. Рентгенография при транзиторном отеке костного мозга и регионарном мигрирующем остеопорозе:
• Для подтверждения транзиторного остеопороза бедренной кости спустя 8 недель после развития симптомов должна определяться остеопения
• Остеопения манифестирует как выраженное истончение или полная потеря коркового слоя головки бедренной кости, истончение трабекул:
о Нет агрессивных изменений (разрушение кости, ↓ ширины суставной щели)
о Нет артритических изменений (↓ ширины суставной щели, эрозии,кисты)
4. МРТ при транзиторном отеке костного мозга и регионарном мигрирующем остеопорозе:
• Отек костного мозга головки бедренной кости
о ↓ сигнала в Т1 ВИ, ↑ сигнала в Т2 ВИ; контрастное усиление, пик усиления может быть отсрочен
о Не вовлекается вся субхондральная область:
— Участки головки/шейки/большого вертела могут иметь полностью нормальную визуализационную картину
о ± вовлечение вертлужной впадины
• Нет изменений, указывающих на необратимость процесса:
о Субхондральный низкий сигнал; неровная суставная поверхность; возможен небольшой суставной выпот
• Изменения прилегающих мягких тканей, как правило, минимальные или отсутствуют
5. Радионуклидные исследования:
• Повышенных захват; неспецифичный метод
в) Дифференциальная диагностика транзиторного отека костного мозга и регионарногом мигрирующего остеопороза:
1. Очаг отека костного мозга:
• Неспецифическое описание применительно к МР-И очага; обширный дифференциально-диагностический ряд включает транзиторный остеопороз бедренной кости, ранний остеонекроз, инфекцию, новообразование
2. Остеонекроз:
• Отек костного мозга и выпот могут быть первичными проявлениями
• Важно дифференцировать в динамике, так как остеонекроз может потребовать раннего вмешательства для сохранения структурной целостности сустава
3. Септический артрит:
• Рентгенологические признаки остеопороза и выпота
• МРТ позволяет визуализировать выраженные изменения мягких тканей, ограниченные изменения костной ткани
• В далеко зашедшей стадии, хрящ разрушен; костные эрозии
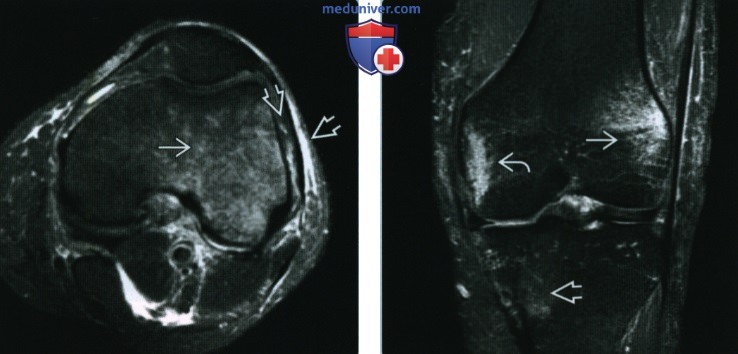
(Справа) Фронтальная Т2ВИ FS МР-И у этого же пациента, спустя несколько месяцев. Очаги отека сместились, с латеральной стороны изменения менее выражены, новый отек расположен медиально в проксимальном отделе большеберцовой кости. Регионарный мигрирующий остеопороз может мигрировать с одного сустава на другой, или, как в данном случае, из одной локализации в другую в том же суставе.
1. Общая характеристика:
• Этиология:
о Неизвестна; самоограничивающийся процесс
2. Макроскопические и хирургические особенности:
• Повышение давления в костномозговой полости
• Нормальный суставной хрящ и кортикальный слой
• Выпот и воспаление синовиальной оболочки
3. Микроскопия:
• Отек, реактивное костеобразование
д) Клинические особенности:
1. Проявления:
• Типичные симптомы/признаки:
о В течение нескольких дней развивается выраженный болевой синдром
о Разрешается спустя недели или месяцы
2. Демография:
• Возраст:
о 2-е, 3-е десятилетия жизни; может развиваться в детском возрасте
• Пол:
о Первоначально описано у беременных женщин, при этом более характерно для мужчин среднего возраста
3. Течение и прогноз:
• Самоограничивающийся процесс, как правило, принимающий обратное развитие в течение нескольких месяцев; визуализаци-онная картина нормализуется
• Может иметь мигрирующий характер, вовлекая другой сустав (как правило, бедренный или коленнный) или другие участки того же сустава
• Возможно осложнение в виде патологического перелома
4. Лечение:
• Консервативное; ограничение нагрузки на ногу
• При изнуряющей боли, предложена декомпрессия; показано, что она уменьшает сроки заболевания
е) Список использованной литературы:
1. Joshi V et al: Painless transient bone marrow edema syndrome in a pediatric patient. Skeletal Radiol. 43(11):1615-9, 2014
2. Korompilias AV et al: Bone marrow edema syndrome. Skeletal Radiol. 38(5):425-36, 2009
Редактор: Искандер Милевски. Дата публикации: 24.6.2021
Отек костного мозга позвоночника
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
Ребра, грудина, тазовые кости, череп, позвонки, эпифизы длинных трубчатых костей являются вместилищем красного костного мозга. Избыточное депонирование жидкости (отек) в тканях последнего в сегментах позвоночника на уровне L1-5 может быть следствием травматизации или ряда заболеваний. Клинические проявления представлены симптомами основной патологии. Отек костного мозга поясничного отдела позвоночника обнаруживают с помощью магнитно-резонансного сканирования. Лечение преимущественно консервативное.
Рассказывает специалист ЦМРТ
Дата публикации: 16 Июля 2021 года
Дата проверки: 0 года
Содержание статьи
Причины отека костного мозга
Накопление жидкости происходит на фоне:
Если причину отека установить не представляется возможным, говорят об идиопатической форме. К факторам риска относят заболевания почек и сердца, связанные с задержкой жидкости в организме.
Симптомы отека костного мозга
Клиника обусловлена основной причиной и локализацией очага. Начальная стадия не имеет выраженной симптоматики, а отек костной ткани позвоночника можно диагностировать исключительно на МРТ. Без медицинской помощи нарушается кроветворение, что выражается снижением выработки форменных элементов. При длительном течении развивается анемия, появляются носовые кровотечения, “беспричинные” синяки на теле, слабость. Гипергидратация способствует увеличению объема губчатого вещества и разбуханию тела позвонка, что вызывает стеноз канала с компрессией спинного мозга и нервных волокон. Изменения могут сопровождать:
Классификация
Первичный отек костного мозга развивается после травмы на фоне проникновения из поврежденных кровеносных и лимфатических сосудов жидкости, вторичный — является следствием специфического заболевания вертебрального столба.
Как диагностировать
Жалобы неспецифичны и могут встречаться при других заболеваниях опорно-двигательного аппарата. Наиболее подходящим инструментом визуализации рассматривают магнитно-резонансную томографию. Отек костного мозга на МРТ позвоночника виден на доклинической стадии, когда симптомы отсутствуют. Сканирование показывает:
Отек костного мозга в шейном отделе позвоночника нередко сопровождается гидроцефалией. О трабекулярном отеке на фото МРТ свидетельствует деформация, деструкция позвонка. В отдельных случаях может потребоваться биопсия пораженной структуры.
К какому врачу обратиться
Пациентов с подобной проблемой могут вести несколько специалистов — невролог, ортопед-травматолог, вертебролог, онколог. После купирования острых явлений показана консультация реабилитолога.
Участок субхондрального отека костного мозга
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздравсоцразвития России, Москва
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздрава России, Москва, Россия, 125284
МРТ-диагностика отека костного мозга и его значение в судебно-медицинской оценке повреждений костей и суставов
Журнал: Судебно-медицинская экспертиза. 2017;60(3): 50-56
Фетисов В. А., Кулинкович К. Ю. МРТ-диагностика отека костного мозга и его значение в судебно-медицинской оценке повреждений костей и суставов. Судебно-медицинская экспертиза. 2017;60(3):50-56.
Fetisov V A, Kulinkovich K Yu. MRI diagnostics of bone marrow oedema and its significance for the forensic medical evaluation of the injuries to bones and articulations. Sudebno-Meditsinskaya Ekspertisa. 2017;60(3):50-56.
https://doi.org/10.17116/sudmed201760350-56
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздравсоцразвития России, Москва
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздравсоцразвития России, Москва
ФГБУ «Российский центр судебно-медицинской экспертизы» Минздрава России, Москва, Россия, 125284
Механическая травма традиционно занимает ведущее место в травматизме, при этом в большинстве случаев подобные повреждения сопровождаются повреждениями костей и суставов. Современная судебно-медицинская травматология не обходится без использования результатов специальных лабораторных и инструментальных методов диагностики. К последним прежде всего относятся лучевые методы исследования, которые прекрасно зарекомендовали себя в иллюстрации морфологической картины различных травм и патологических состояний.
Цель исследования — изучить публикации специалистов в области лучевой диагностики, освещающие проблемы диагностики и лечения травм и заболеваний костей (суставы), и роль ОКМ в решении клинических задач и вопросов, стоящих перед судебно-медицинской экспертизой.
Материал и методы
Авторы использовали открытые интернет-ресурсы: электронную научную библиотеку (elibrary), SciVerse (Science Direct), Scopus, PubMed и Discover. Ключевые слова для поиска источников информации: отек костного мозга, костный мозг, компьютерная томография, магнитно-резонансная томография, переломы костей, повреждения суставов, трабекулярный отек, bone marrow edema, BME, MR images, MRI.
В статье изложены основные результаты МРТ-исследований травм и патологий костей (суставы) в публикациях зарубежных и отечественных специалистов с акцентом на диагностику у пострадавших ОКМ в разные сроки визуализации. В ряде примеров изложены комментарии авторов данной публикации о судебно-медицинском значении выявленных изменений в костном мозге.
Результаты и обсуждение

Динамику МРТ-визуализации после травм коленного сустава проследили Г.В. Дьячкова и соавт. [9]. Авторы отметили, что после травмы МРТ позволяет выявить ряд существенных изменений в минерализованных и неминерализованных компонентах дистального конца бедренной кости и проксимальной части ББК. В частности, ОКМ различной степени выраженности, проявляющийся повышением интенсивности сигнала на T2-изображениях и на таких же томограммах с подавлением жира, авторы обнаружили до лечения (факт травмы) и после снятия аппарата Илизарова у всех обследованных пострадавших через 1 год после окончания лечения (давность травмы). Наилучшую визуализацию ОКМ наблюдали на T2-ВИ (рис. 2). Кроме того, авторы установили, что консолидированные переломы коленного сустава отличаются гипоинтенсивными сигналами на Т1- и Т2-ВИ от участков склероза костного мозга, плоскостей бывших переломов, посттравматических костных полостей, разрастаний рубцовой ткани, неоднородной периостальной мозоли. Указанные признаки визуализировались на МРТ до 4 лет и более после окончания лечения даже при первичном заживлении перелома. В работе отмечено, что при явлениях посттравматического артроза коленного сустава не у всех больных были выражены такие классические симптомы травмы, как субхондральный склероз суставных поверхностей (особенно мыщелков бедра) и краевые костные разрастания.

В работе И.Р. Кузиной и соавт. [10] показано, что использование в клинической практике МРТ значительно расширило возможности выявления не только «свежих», но и застарелых переломов костей коленного сустава. ОКМ определяется на Т1-ВИ в виде гипоинтенсивного, а на Т2-ВИ в виде гиперинтенсивного сигнала. Отек локализовался в области бывшего перелома у 7 пациентов с давностью травмы от 1 до 1,5 мес, при этом его размеры зависели от давности травмы: чем больше времени прошло с момента травмы, тем зона гиперинтенсивного сигнала от ОКМ на Т2-ВИ была меньше. Авторы отмечают, что при застарелых переломах сигнальная характеристика ОКМ не отличается от таковой при «свежей» травме и не зависела от давности травмы.
Таким образом, значение данных публикаций для судебных медиков состоит в подтверждении факта травмы, достоверном установлении объема (площадь) поражения костных структур (сустав) и, самое главное, давности выявленных повреждений с возможной дифференциальной диагностикой обстоятельств (механизма) причинения травмы.
Аналогичные данные были получены зарубежными специалистами в области лучевой диагностики. В работах M. Schmid и соавт. [12] и D. Weishaupt и соавт. [13] приведены данные МРТ, свидетельствующие о наличии ОКМ при травмах стопы и ГСС. Авторы отметили, что ОКМ на МРТ (рис. 3) представляет собой участки гипо- или гиперинтенсивного сигнала (в зависимости от условий и режима съемки), что морфологически соответствует наличию жидкости, кровоизлияния, фиброза или некроза тканей. В зависимости от распространенности процесса в костях ГСС различают локальный (в одной кости) и мультифокальный ОКМ, при котором в патологический процесс вовлекается несколько костей одного сустава.

Мультифокальный отек костного мозга

По данным I. Elias и соавт. [15] мультифокальный ОКМ вследствие иммобилизации по своей форме может быть пятнистым и локализоваться субкортикально или субхондрально с длительностью стабилизации или прекращения процесса в течение 18 нед. Соответствующий клинический анамнез (длительная иммобилизация и неподвижность) и отсутствие ряда симптомов могут помочь в дифференциальной диагностике процесса от преходящего остеопороза и комплексного болевого синдрома. Последние могут также иметь макроскопические отличительные признаки: отек кожи в области сустава и ее утолщение. Как считают авторы, широкий спектр таких дегенеративных и воспалительных заболеваний, как остеоартрит, ревматоидный артрит и серонегативные спондилоартриты могут способствовать развитию околосуставного мультифокального субхондрального ОКМ в нескольких костях ГСС. Томографические корреляции, а также характерные признаки остеофитов при остеоартрозе, отек околосвязочных мягких тканей, синовит и маргинальные эрозии при ревматоидном артрите могут помочь в диагностике таких состояний.
Исследования D. Weishaupt и соавт. [13] показали, что часто возможны инфаркты нескольких костей ГСС, но от ОКМ они, как правило, отличаются характерным извилистым «географическим» рисунком и признаком двойной линии.
D. Chatha и соавт. [16] и M. Ahmadi и соавт. [17] наблюдали вариант мультифокального околосуставного ОКМ преимущественно в среднем отделе стопы у пациентов с сахарным диабетом в острой фазе начала нейроартропатии. Если МРТ выполняется до начала соответствующих костных изменений, клиническая картина и анамнез болезни могут потребоваться для отличия их от начала воспалительного артрита.
Локальный отек костного мозга
ОКМ дистального отдела ББК
Возникновение ОКМ в ББК, особенно в ее дистальном отделе, чаще обусловлено такими травмами и осложнениями, как скрытые («усталостные») переломы, разрывы удерживателя мышц — сгибателей стопы, дистального межберцового синдесмоза и дельтовидных связок. Кроме того, в указанной области ББК может встречаться реактивный ОКМ, связанный с дисфункцией заднего большеберцового сухожилия и вторичный околосуставной ОКМ при артропатиях.
Варианты диффузного распределения ОКМ в ББК могут отражать физическое напряжение в указанной области или скрытый перелом в области передней и/или переднемедиальной поверхности ББК, при этом остеоартриты чаще формируют центральное расположение ОКМ.
По данным Z. Rosenberg и соавт. [18] и W. Morrison и соавт. [19], локальная передневнутренняя и передненаружная локализация ОКМ может быть вызвана отрывом передней дельтовидной или передней межберцовой связки соответственно. Важной закономерностью, с судебно-медицинской точки зрения, является наличие более слабого сигнала от ОКМ на МРТ-изображениях при отрывных повреждениях, в отличие от прямых ударных повреждений. Расположение ОКМ в заднемедиальном сегменте дистального отдела ББК чаще вызвано дисфункцией заднего большеберцового сухожилия вследствие его ушибов, при этом выявляемые костно-хрящевые повреждения у места его прикрепления часто ассоциируются с противоположным ОКМ таранной кости. Авторы отметили, что аналогичные изменения костного мозга вызывались отрывами задней дельтовидной связки, задней межберцовой связки и удерживателя мышц сгибателей стопы.
ОКМ дистального отдела МБК
МБК является небольшой костью, в связи с этим различные травмы и патологические процессы могут привести к формированию диффузного ОКМ. Возникновение очаговых зон ОКМ в МБК, как и в ББК, и отличие их друг от друга обусловлены прилегающими (соседними) костными и мягкотканными структурами (прикрепления связок и сухожилий). Близость (по форме) дистального отдела МКБ к спирали часто создает артифициальное увеличение сигнала на МРТ-изображениях. В связи с этим подавление сигнала от прилегающей подкожной жировой основы помогает устранить этот артефакт и определить истинные границы ОКМ.
В работе Ph. Robinson [20] показано, что локализация ОКМ в области верхушки МБК может быть связана с отрывным переломом, разрывом пяточно-малоберцовой связки или пяточно-малоберцовым импиджментом. Распределение типичной локализации ОКМ в дистальных отделах ББК и МБК и их связь с наиболее частыми причинами возникновения отека схематично представлены на рис. 5. Авторы отметили, что ОКМ в медиальной части МБК часто связан с отрывом связок по механизму растяжения (тракции). В указанной области воспалительные изменения в виде остеоартрита также могут приводить к отеку в сочетании с обязательными аналогичными изменениями с противоположной стороны (ОКМ таранной кости).

Исследования X. Wang и соавт. [21] и D. Weishaupt и соавт. [13] продемонстрировали, что расположение ОКМ в боковом и заднебоковом секторе МБК может быть результатом травмы верхнего малоберцового удерживателя или следствием повреждений сухожилий малоберцовых мышц.
Таким образом, МРТ-диагностика ОКМ в случаях травм или заболеваний костей и суставов является рутинным исследованием в работе специалистов по лучевым методам диагностики. Наиболее частыми причинами возникновения ОКМ являются травмы, имеющие различную природу и механизм образования (локальные удары, растяжения, вывихи, скручивание и т. д.), а также ряд патологических состояний (заболеваний) непосредственно не связанных с травмирующими воздействиями (артриты, артрозы, остеопороз и др.).
Заключение
В настоящее время отечественные судебные медики достаточно широко используют в своей работе результаты традиционных методов лучевой диагностики, некоторые из которых приобрели статус обязательных исследований.
На примерах изучения многочисленных исследований травм костей и суставов рентгенологами в нашей стране и за рубежом показано, что чувствительность и специфичность классической рентгенографии в диагностике повреждений костно-суставной системы значительно уступает аналогичным показателям высокоинформативных методов КТ- и особенно МРТ-исследований. Широкое использование МРТ в клинической диагностике повреждений и заболеваний костей (суставов) позволяет своевременно выявлять более тонкие изменения во всех структурные элементах указанных анатомических образований, значительно расширяя тактические возможности лечебных и реабилитационных мероприятий.
Одним из таких диагностических признаков, выявляемых при МРТ-обследованиях больных и пострадавших с травмами опорно-двигательного аппарата, является ОКМ. Его появление, локализация и распределение в поврежденных костях (суставах) имеют строгую закономерность, хорошо известную отечественным и зарубежным специалистам в области лучевой диагностики, а также травматологии и ортопедии.
Таким образом, знание судебными медиками причин и условий (время, место, распределение) возникновения ОКМ в конкретных участках (зонах) поврежденных анатомических образований в совокупности с другими клинико-морфологическими данными позволит решать сложные вопросы в области судебной травматологии. Безусловно, такая работа потребует творческого взаимодействия и научно-практического сотрудничества судебных медиков со специалистами в области лучевой диагностики.
Авторы заявляют об отсутствии конфликта интересов.
1 По данным Медицинской совещательной комиссии по ценообразованию США (MedPAC), за 3-летний период (с 1999 по 2002 г.) ежегодный прирост лучевых исследований составил 10,1%, в то время как число других методов диагностики возросло на 5,2%. За этот же период среди всех лучевых исследований высокотехнологические методы выросли на 15—20% [1].
2 В ряде источников литературы ОКМ также называется трабекулярный отек.
3 Краткие и отрывочные сведения об ОКМ представлены в диссертационном исследовании Т.К. Осипенковой (2004).
4 МРТ-диагностиа проведена 12 пациентам на томографе мощностью 1,5 Тл.
5 Критерии границ «свежих» и «несвежих» повреждений коленного сустава авторами в своей работе не указаны.
6 МРТ проводилась на МРТ-томографе Vectra-2 фирмы «General Electric» с напряженностью магнитного поля 0,5 Тл на коленной катушке Surf 76.
7 Авторы отмечают, что чаще всего мультифокальный ОКМ наблюдается после активного начала интенсивных упражнений у физически неподготовленных детей, а также в результате изменения привычной походки (традиционные движения) и/или увеличения (масса тела) опоры.