абсцесс головного мозга история болезни
Абсцесс головного мозга
В неврологической практике абсцесс головного мозга встречается не так часто, но он опасный для жизни, требует своевременной диагностики и грамотного лечения. Болезнь не имеет возрастных ограничений, но чаще встречается у мужчин после 40 лет. Принято считать, что данное заболевание является вторичным, проявляется в результате поражения центральной нервной системы первичными патологиями. Болезнь не имеет специфической клинической картины, поскольку зависит от степени поражения и места расположения очага инфекции.
Что такое абсцесс головного мозга
Абсцесс головного мозга — очаговое скопление гнойного экссудата в структурах головного мозга. В основе этиологии лежит патогенная флора, которая после проникновения в полость черепа провоцирует инфекционные воспалительные процессы. Возбудителем болезни чаще являются протеи, стафилококки, стрептококки, кишечная палочка, анаэробные бактерии. Спусковым механизмом для развития патологии чаще выступают:
Важная роль отводится и состоянию иммунной системы. При крепком иммунитете риск заболеть инфекцией гораздо ниже, чем при слабой иммунной защите. Иногда причины абсцесса головного мозга невозможно определить, но случается это в том случае, когда в анамнезе человека присутствуют хронические инфекционные заболевания или сама патология слишком поздно диагностируется.
Выделяют на три основных вида:
По месту локализации, выделяют:
В процессе своего развития гнойный абсцесс головного мозга проходит 4 стадии развития, каждая их которых сопровождается определенными изменениями в структурах черепной коробки:
Вне зависимости от локализации гнойного очага, причины и стадии развития, лечение нужно проводить как можно быстрее. Это поможет исключить тяжелые последствия болезни. Обращаясь в клинику Бурденко, можно пройти полное обследование, получить консультацию врача с последующим назначением лечебной терапии. В нейрохирургическом институте проводят самые тяжелые нейрохирургические операции с использованием современного оборудования.
Признаки и симптомы
Первые признаки абсцесса головного мозга заметны с первых дней развития болезни, но клинические признаки не являются специфическими, поэтому их легко перепутать с другими болезнями:
Все вышеперечисленные симптомы являются признаком сильнейшей интоксикации организма. Они характерны и для других заболеваний, поэтому требуют врачебного вмешательства и диагностических мероприятий.
Симптомы абсцесса головного мозга этапе образования капсулы с гноем дополняются и другими, более ужасающими клиническими признаками:
Одним из главных проявлений болезни считается головная боль, она может быть пульсирующей, острой, провялятся в одной части головы или распространятся на шею, лимфатические узлы, нижнюю челюсть.
Диагностика
Распознать симптомы абсцесса головного мозга без результатов обследования невозможно, поскольку симптоматику нужно дифференцировать от менингита, опухолей и других болезней центральной нервной системы. Диагностика абсцесса головного мозга включает:
Результаты обследования позволяют определить размер гнойного воспаления, локализацию, состояние окружающих тканей. На фоне полученных результатов врач ставит заключительный диагноз, подбирает необходимое лечение.
Лечение абсцесса головного мозга в Москве
Если у пациента диагностировано гнойное воспаление в полости черепной коробки, терапия напрямую будет зависеть от размера образования, стадии, на которой находиться болезнь, особенностей организма. Лечение абсцесса головного мозга проводится консервативным или хирургическим способом. Вначале развития патологии можно обойтись без операции. Врачом назначаются антибиотики широкого спектра действия, ноотропные средства, витамины и другие аптечные препараты. Лечение рекомендуется проводить в стационаре, длительность терапии определяется индивидуально.
Когда абсцесс длится больше 2-х недель, размер образования свыше 3-х сантиметров, требуется оперативное вмешательство. Показанием к операции выступает и наличие абсцесса в желудочковой зоне, поскольку есть большой риск смерти.
В неврологической практике используют три основных методики по лечению абсцесса
Выбор методики зависит от нескольких факторов, поэтому больному нужно довериться лечащему врачу, который сможет выбрать лучший метод для решения проблемы. У нас работают врачи-нейрохирурги с большим опытом работы, которые успешно проводят операции разной сложности. После операции на абсцесс головного мозга, пациенту требуется длительная реабилитация, которая поможет восстановить функции мозга, вернуть к прежней жизни. Рекомендуется соблюдать диету, выполнять комплекс упражнений при абсцессе головного мозга, вести здоровый образ жизни.
Возможные осложнения
Если болезнь запущена или больной не прошел назначенного врачом лечения, последствия абсцесса головного мозга могут быть достаточно тяжелые. К распространенным осложнениям относят:
Практически в 50% случаях болезнь заканчивается инвалидностью. Поэтому очень важно не медлить с посещением врача при первых признаках. Чем раньше человек обратится за медицинской помощью, тем больше шансов на успешный прогноз после лечения.
Абсцесс головного мозга
Абсцесс головного мозга — ограниченное гнойное расплавление вещества мозга т. е. очаговое скопление гноя в веществе мозга.
Причина — попадание стрептококков, стафилококков, пневмококков, реже других микробов в мозговое вещество из гнойных очагов, расположенных в среднем или внутреннем ухе (отогенные абсцессы), придаточных пазухах (риногенные абсцессы), из остеомиелитического очага в костях черепа, флегмоны мягких тканей головы. Т. е. необходим источник инфекции. Главным источником инфекции служат отиты, чаще хронические (около 70% всех абсцессов мозга). У новорожденных могут быть инфекции верхних дыхательных путей матери, обусловлены сепсисом новорожденных, пупочной инфекцией, пневмонией.
Инфекция распространяется из среднего и внутреннего уха двумя путями: по контакту через твердую и мягкую мозговые оболочки или через лимфатические и кровеносные пути. В 16-24% случаев абсцесс возникает в результате бактериальной микроэмболии по кровеносным сосудам (метастатические абсцессы). Основным источником метастазирования являются легкие (абсцедирующие пневмонии, эмпиема, бронхо-эктатическая болезнь, абсцесс легких), реже язвенный бактериальный эндокардит. Бактериальные эмболы могут также попасть через капиллярную сеть легких при пиодермии, флегмонах, остеомиелите трубчатых костей, актиномикозе. Определенную роль играет черепно-мозговая травма, особенно сопровождающаяся переломами или трещинами костей основания черепа, открывая входные ворота для инфекции. Абсцесс головного мозга является частым осложнением сквозного или слепого огнестрельного ранения. Мальчики болеют в 2 раза чаще, чем девочки.
Клинически, можно выделить несколько групп симптомов при абсцессе головного мозга:
1. Воспалительные, что описаны выше.
2. Симптомы повышения внутричерепного давления у детей, особенно 5-7 лет — быстрое увеличение размеров черепа, за счет чего длительно отсутствуют головные боли. На рентгене черепа видно расхождение швов (коронарного, сагиттального, более выраженные пальцевые вдавления), в итоге, сильные головные боли и рвота, частая и многократная.
3. Очаговые симптомы, зависят от локализации абсцесса. Например, он располагается в больших полушариях — возникают двигательные расстройства и судорожные припадки. Иногда судорожные припадки могут быть одним из первых проявлений данного заболевания, особенно у мальньких детей.
Для диагностики используют: компьютерную, магнитно-резонансную томографию, церебральную ангиографию.
Дифференцированная диагностика абсцесса мозга с очаговым менингоэнцефалитом или менингитом, при этом решающую роль играют данные эхоэнцефалографии (смещение срединных структур мозга при супратенториальном абсцессе) и компьютерная томография. Последняя позволяет отличить абсцесс от опухоли мозга.
Существуют различные способы лечения абцесса головного мозга:
До и после операции необходимо назначать массивные дозы антибиотиков.
При одиночных абсцессах после операции выздоровление наступает в 70-80% случаев.
Абсцесс головного мозга история болезни
В настоящее время человечество переживает пандемию ВИЧ-инфекции, которая наносит человечеству серьезнейший ущерб. В 2013 г., по данным ВОЗ, в мире проживало более 35 (33,2–37,2) миллионов ВИЧ-инфицированных, с начала эпидемии (1981 г.) свыше 75 (71–87) миллионов человек заразились ВИЧ, из которых 39 (35–43) миллионов умерли [9], при этом в Российской Федерации (РФ) общее количество пациентов с ВИЧ к 2014 г. превысило 800 тыс. человек [1].
ВИЧ поражает все клетки, несущие на своей поверхности CD4 рецепторы, к ним относятся лимфоциты, моноциты, макрофаги, эндотелий кровеносных сосудов, клетки нейроглии и др. [13]. По частоте поражения органов и систем при ВИЧ-инфекции нервная система занимает второе место после иммунной [3]. Доказано, что ВИЧ поступает в центральную нервную систему (НС) уже в ранние сроки после заражения, являясь причиной преимущественно моторных и когнитивных нарушений [10]. ВИЧ-ассоциированное поражение НС наблюдается, по меньшей мере, у 70 % больных, при этом у 10 % инфицированных неврологическая симптоматика является тяжелой [7]. В настоящее время в РФ отмечается существенное увеличение числа ВИЧ-инфицированных, имеющих клинические, в том числе неврологические, проявления заболевания. Это связывают с поздним обращением пациентов за медицинской помощью и, как следствие, несвоевременной диагностикой ВИЧ-инфекции [2, 5]. Такие пациенты нередко нуждаются в стационарном лечении, но, поступая в отделения различного профиля, они зачастую скрывают свой ВИЧ-статус. Инфицированные ВИЧ пациенты, страдающие патологией НС, являются наиболее тяжелыми и диагностически сложными, для них характерна высокая летальность и инвалидизация [4]. В связи с этим изучение различных типов поражения НС при ВИЧ-инфекции представляется весьма актуальным.
Наиболее часто неврологические проявления ВИЧ-инфекции связаны с развитием оппортунистических инфекций (токсоплазмозный энцефалит, криптококковый менингит, прогрессирующая мультифокальная лейкоэнцефалопатия, цитомегаловирусный энцефалит и др.), опухолей (первичная лимфома головного мозга и др.), асептического менингита и энцефалита ВИЧ-этиологии, нервно-мышечной патологии (периферическая полинейропатия, миопатия и др.), цереброваскулярных нарушений [8].
Широкое использование в настоящее время высокоактивной антиретровирусной терапии (ВААРТ) значительно повлияло на естественное течение ВИЧ-инфекции и привело к уменьшению смертности в общей популяции ВИЧ-инфицированных лиц [5, 11, 12]. Имеются данные о том, что в результате применения ВААРТ снизился риск развития и прогрессирования многих ВИЧ-ассоциированных заболеваний НС, например, опухолей головного мозга и др. [6]. Вполне вероятно, что применение ВААРТ, являющейся важным компонентом комплексного лечения больных ВИЧ-инфекцией, позволит снизить уровень летальности и инвалидизации при тяжелом сочетанном поражении НС.
Представляем клинический случай, иллюстрирующий особенности тактики ведения ВИЧ-инфицированных пациентов с сочетанным поражением НС.
Больная Л. 1979 года рождения, поступила в стационар г. Саратова в сентябре 2011 г. с жалобами на головную боль, слабость в правой руке, нарушение речи.
За неделю до госпитализации пациентка обратила внимание на выраженную головную боль, слабость в правой руке, невнятность речи. В связи с этим она обратилась за медицинской помощью в частную амбулаторную клинику, где была консультирована неврологом, выполнена магнитно-резонансная томография (МРТ) головного мозга, при которой выявлены МР-признаки объемного образования в теменно-затылочной области левого полушария. В связи с подозрением на внутримозговую опухоль больная была направлена на стационарное лечение в нейрохирургический стационар. На амбулаторном этапе исследование крови на ВИЧ-инфекцию не проводилось.
В течение 10 лет пациентка состояла на диспансерном учете в Саратовском областном Центре профилактики и борьбы со СПИД (ГУЗ Центр-СПИД), однако о своем ВИЧ-статусе она не сообщила ни врачам частной амбулаторной клиники, ни врачам стационара. Согласно полученной позже информации за 4 месяца до госпитализации больная посещала врача-инфекциониста ГУЗ Центр-СПИД, где при обследовании в крови была выявлена высокая вирусная нагрузка (1,01×105 копий/мл) и низкий уровень CD4-лимфоцитов (327 кл./мл), но от назначения ВААРТ пациентка отказалась.
При поступлении в нейрохирургическое отделение больная была в сознании, вступала в контакт, была ориентирована в месте и времени. Состояние расценено как тяжелое, но стабильное, тяжесть была обусловлена неврологической симптоматикой. При объективном осмотре в неврологическом статусе были выявлены речевые нарушения в виде моторной дисфазии, снижение активности движений в конечностях до степени монопареза в правой руке со снижением силы до 2–3 балла, оживлением карпорадиального и биципитального рефлексов справа. Других очаговых неврологических расстройств, менингеальных знаков выявлено не было.
При МРТ головного мозга с контрастом, выполненного в отделении нейрохирургии в день поступления, в проекции левых лобной и теменной долей визуализировался очаг, описанный как «солидный опухолевый узел», размером 15×16×17 мм, окруженный зоной перифокального отека. На основании данных МРТ, был установлен предварительный диагноз «Внутримозговая опухоль левых лобной и теменной областей».
В день госпитализации у больной развился вторично-генерализованный парциальный судорожный приступ длительностью около 3 минут, после которого больная сразу пришла в сознание. После эпилептического приступа состояние пациентки ухудшилось – усугубилась общемозговая симптоматика, нарос парез в правой руке и моторная афазия, появились признаки поражения VII и XII черепных нервов справа. На следующий день по жизненным показаниям выполнена костно-пластическая трепанация черепа в левой лобно-теменной области с удалением объемного образования.
При исследовании гистологического материала данных за опухоль головного мозга не получено, образование расценено как абсцесс с формирующийся капсулой. Полученные сведения послужили основанием для пересмотра диагноза, который был сформулирован как «Абсцесс левых лобной и теменной долей головного мозга».
Больной была проведена массивная антибактериальная, эмпирическая противовирусная, противоотечная и симптоматическая терапия.
В раннем послеоперационном периоде у пациентки сохранялась моторная афазия, парез мышц, иннервируемых VII и XII черепными нервами, справа по центральному типу, правосторонний грубый парез с повышением тонуса и рефлексов, а также субфебрилитет. На фоне комплексного лечения речевые расстройства частично регрессировали, появились движения в правой руке.
На третьи сутки госпитализации был получен положительный результат исследования крови на антитела к ВИЧ методом иммуноферментного анализа (ИФА), который был взят в момент госпитализации в стационар.
При беседе с пациенткой о причинах сокрытия информации о её ВИЧ-статусе, было установлено, что больная умышленно утаила эту информацию от врачей из-за страха отказа в оказании специализированной помощи.
Пациентка выписана из стационара с улучшением на девятые сутки после оперативного вмешательства на амбулаторный этап долечивания под наблюдение невролога по месту жительства и специалистов ГУЗ Центр-СПИД.
При осмотре инфекционистом ГУЗ Центр-СПИД проведено дообследование (табл. 1) и коррекция лечения. Пациентка была обследована на основные оппортунистические инфекции (токсоплазмоз, цитомегаловирусная инфекция, герпес-вирусная инфекция и др.) методами полимеразной цепной реакции (ПЦР) и ИФА, активных проявлений инфекционного процесса выявлено не было. При анализе крови (через 5 суток после выписки) вирусная нагрузка составляла 109641 копий/мл, CD4 лимфоцитов – 50 кл./мл. Назначена антиретровирусная терапия по схеме «Лопинавир /Ритонавир» в дозе 250 мг (200/50 мг), по 2 таб. 2 раза в сутки, «Зидовудин + Ламивудин» в дозе 450 мг (150/300 мг), по 1 таб. 2 раза в сутки.
Через 1 месяц после начала ВААРТ вирусная нагрузка уменьшилась практически на 2lg, CD4-лимфоциты остались на прежнем уровне. Через 4 месяца вирусная нагрузка в крови составила менее 50 копий/мл, уровень CD4-лимфоцитов вырос в 2 раза. В мае 2012 г. (через 7 месяцев после начала ВААРТ) проведено МР-исследование головного мозга, выявившее признаки вторичных изменений в обеих гемисферах головного мозга, кистозно-глиозные (послеоперационные) изменения в левой лобно-теменной области.
Пациентка консультирована нейрохирургом, диагноз был сформулирован как «Состояние после удаления абсцесса с левых лобной и теменной долей головного мозга на фоне ВИЧ-инфекции». Показаний для оперативного лечения не выявлено, рекомендовано продолжить лечение у инфекциониста ГУЗ Центр-СПИД.
Через 1,5 года после начала терапии вирусная нагрузка в крови не определялась (менее 20 копий/мл), а уровень CD4 лимфоцитов вырос почти в 4,5 раза и составил 243 кл./мл. В ноябре 2014 года иммунный статус находился на стабильном уровне, вирусная нагрузка в крови не определялась.
На фоне проводимого комплексного (оперативного, медикаментозного с использованием специфической антиретровирусной терапии) лечения в состоянии больной отмечена положительная динамика, что проявлялось в улучшении самочувствия, неврологического статуса (уменьшении явлений гемипареза и афазии) и лабораторных показателей (снижения вирусной нагрузки и повышения уровня CD4 лимфоцитов).
Динамика изменений иммунного статуса и вирусной нагрузки у пациентки с ВИЧ-инфекцией на фоне приема ВААРТ
Абсцесс головного мозга ( Церебральный абсцесс )
МКБ-10
Общие сведения
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причины
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae.
При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными. Болезнь провоцируется следующими патологическими состояниями:
Патогенез
Формирование абсцесса мозга проходит в несколько этапов.
Симптомы абсцесса головного мозга
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга.
В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Диагностика
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре.
На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
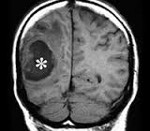
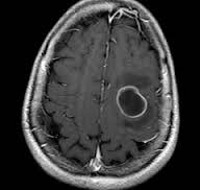
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза.
На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение абсцесса головного мозга
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Медикаментозное лечение
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. Рекомендуемые программы лечения:
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Хирургическое лечение
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
Прогноз при абсцессе головного мозга
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу.
Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.