ангиома сосудов головного мозга код по мкб
Ангиома
Ангиома – это собирательное название сосудистых опухолей, исходящих из кровеносных или лимфатических сосудов. Ангиомы могут иметь поверхностную локализацию (на коже и слизистых оболочках), располагаться в мышцах, внутренних органах (сердце, легких, матке, печени, селезенке и др.), сопровождаясь кровотечениями различной интенсивности. Диагностика ангиом основывается на данных осмотра, рентгенологического исследования (ангиографии, лимфангиографии), УЗИ. Поверхностные ангиомы могут быть удалены путем криотерапии, электрокоагуляции, склеротерапии, рентгенотерапии; в других случаях требуется хирургическое вмешательство.
МКБ-10
Общие сведения
Термином «ангиома» в сосудистой хирургии объединяют различного рода аномалии кровеносных (гемангиомы) или лимфатических (лимфангиомы) сосудов. По мнению ряда исследователей, ангиома является промежуточным звеном между опухолью и пороком развития. Ангиомы могут локализоваться в различных тканях и органах, бывают одиночными и множественными (ангиоматоз).
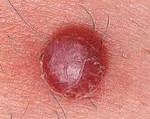
Морфологическую основу ангиомы составляют расширенные кровеносные либо лимфатические сосуды. Размеры и форма ангиом варьируют в широких пределах; гемангиомы имеют красно-синий цвет, лимфангиомы бесцветные. Чаще ангиомы встречаются в детском возрасте, составляя до 70—80% всех врожденных новообразований у детей. Ангиомы склонны к прогрессированию, иногда чрезвычайно быстрому. От ангиомы следует отличать телеангиоэктазии – расширения кровеносных сосудов с наличием артерио-венозных аневризм. Ангиомы располагаются преимущественно на верхней половине туловища, включая голову и шею (до 80% случаев). Реже встречаются ангиомы глотки, легких, век и глазниц, печени, костей, наружных половых органов и пр.
Причины ангиом
В большинстве случаев ангиомы имеют врожденный характер. Считается, что источниками развития ангиом являются персистирующие фетальные анастомозы между артериями и венами. Увеличение ангиомы происходит за счет разрастания сосудов самой опухоли, которые прорастают и разрушают окружающие ткани, подобно росту злокачественных опухолей. Истинные причины возникновения врожденных ангиом не известны.
Иногда ангиомы возникают после травматических повреждений или сопровождают течение других заболеваний (например, цирроза печени или злокачественных новообразований внутренних органов).
Классификация
Прежде всего, различают ангиомы кровеносных сосудов (гемангиомы) и ангиомы лимфатических сосудов (лимфангиомы). С гистологической точки зрения различают мономорфные и полиморфные ангиомы. Мономорфные ангиомы – истинные сосудистые образования, исходящие из того или иного элемента кровеносного сосуда (гемангиоэндотелиомы, гемангиоперицитомы, лейомиомы). Признаком полиморфной ангиомы служит сочетание различных элементов сосудистой стенки, возможен переход одного вида опухоли в другой.
Виды гемангиом
По типу строения различают простые, кавернозные, ветвистые, комбинированные и смешанные ангиомы.
По форме выделяют следующие разновидности ангиом: звездчатая, плоская, узловая, серпигинозная. Обособленно в ряду сосудистых опухолей стоят старческие ангиомы, представляющие множественные мелкие округлые образования розово-красного цвета. Старческие ангиомы появляются после 40 лет.
Виды лимфангиом
Среди лимфангиом выделяют простые, кавернозные и кистозные сосудистые образования.
Симптомы ангиом
Клинические проявления ангиомы зависят от типа сосудистой опухоли, ее локализации, размеров и особенностей течения. Гемангиомы обычно обнаруживаются вскоре после рождения ребенка или в первые месяцы его жизни. У новорожденных девочек ангиомы встречаются в 3-5 раз чаще, чем у мальчиков. У грудных детей может наблюдаться быстрый рост ангиом: так, за 3-4 месяца точечная гемангиома может увеличиться до нескольких сантиметров в диаметре, захватив значительную поверхность.
Сосудистые опухоли могут располагаться на любых участках тела; с учетом локализации различают ангиомы покровных тканей (кожи, подкожной клетчатки, слизистых оболочек полости рта и гениталий), опорно-двигательного аппарата (мышц и костей), внутренних органов (печени, легких и др.). Если наличие гемангиом покровных тканей сопровождается косметическим дефектом, то гемангиомы внутренних органов могут приводить к различного рода нарушениям таких важных функций, как дыхание, питание, зрение, мочеиспускание, дефекация.
Костные гемангиомы могут располагаться в позвоночнике, костях таза, черепа, длинных трубчатых костях конечностей. В костной ткани чаще встречаются множественные кавернозные ангиомы, рост которых может сопровождаться болями, деформацией скелета, патологическими переломами, корешковым синдром и т. д. Особую опасность представляют ангиомы мозга, которые могут приводить к эпилепсии или субарахноидальному кровоизлиянию.
В процессе роста может отмечаться изъязвление и воспаление ангиом с последующим развитием тромбозов и флебитов. Наиболее грозным осложнением служит кровотечение; при травматизации обширных и глубоких ангиом может потребоваться экстренное оперативное вмешательство для остановки кровотечения. В ряде случаев встречается самоизлечение ангиом, связанное со спонтанным тромбированием и запустеванием сосудов, питающих опухоль. При этом ангиома постепенно бледнеет либо полностью исчезает.
Ангиомы из лимфатических сосудов чаще обнаруживаются у детей первого года жизни. Местом их преимущественной локализации служит кожа и подкожная клетчатка. Лимфангиомы локализуются в местах скопления регионарных лимфатических узлов: на шее, языке, губах, щеках, в подмышечной и паховой области, средостении, забрюшинном пространстве, в области корня брыжейки. Они определяются в виде болезненной припухлости, иногда достигающей значительных размеров. В большинстве случаев рост лимфангиом медленный, из осложнений обычно встречается нагноение.
Диагностика
Диагностика поверхностных ангиом в типичных случаях не представляет затруднений и основывается на данных осмотра и пальпации сосудистого образования. Характерная окраска и способность к сокращению при надавливании являются характерными признаками ангиомы. При ангиомах сложных локализаций используется комплекс визуализирующих исследований:
Дифференциальный диагноз лимфангиомы проводят с кистой шеи, спинномозговой грыжей, липомой, тератомой, лимфаденитом шеи.
Лечение ангиом
Абсолютными показаниями к неотложному лечению ангиом являются: быстрый рост опухоли, обширность поражения, локализация сосудистого образования в области головы и шеи, изъязвление или кровотечение, нарушении функционирования пораженного органа. Выжидательная тактика оправдана при признаках спонтанной регрессии сосудистой опухоли.
Артериовенозные мальформации головного мозга
Общая информация
Краткое описание
Утвержден
протоколом заседания Экспертной комиссии
по вопросам развития здравоохранения МЗ РК
№23 от 12.12.2013
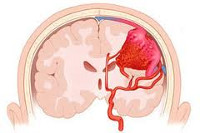
– являются врожденной аномалией развития сосудистой системы головного мозга и представляют собой различной формы и величины клубки, образованные вследствие беспорядочного переплетения патологических сосудов. В артериовенозных мальформациях чаще всего отсутствует капиллярная сеть, вследствие чего осуществляется прямое шунтирование крови из артериального бассейна в систему поверхностных и глубоких вен.
Название протокола: Артериовенозные мальформации головного мозга
Код(ы) МКБ-10:
Q28.2 – Артериовенозный порок развития церебральных сосудов
Дата разработки протокола: 2013 год.
Сокращения, используемые в протоколе:
АВМ – артериовенозная мальформация
АД – артериальное давление
АлТ – аланинаминотрансфераза
АсТ – аспартатаминотрансфераза
ВИЧ – вирус иммунодефицита человека
КТ – компьютерная томография
МРА – магнитно-резонансная ангиография
МРТ – магнитно-резонансная томография
СОЭ – скорость оседания эритроцитов
ФГДС –фиброгастродуоденоскопия
Категория пациентов: Пациенты нейрохирургического отделения с диагнозом артериовенозной мальформации.
Пользователи протокола: нейрохирурги.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ
Перечень основных и дополнительных диагностических мероприятий
Минимум обследований при плановой госпитализации:
1. Магниторезонансная томография головного мозга,
3. Флюорография органов грудной клетки
4. Анализ крови на маркеры гепатитов В и С (HBsAg, AntiHCV)
5. Исследование крови на ВИЧ
7. Исследование кала на яйца глист
8. Общий анализ мочи
9. Общий анализ крови:
10. Определение времени свертываемости капиллярной крови
11. Группа крови и резус фактор
12. Консультация нейрохирурга
13. Консультация терапевта
14. Консультация невропатолога по показаниям
Основные диагностические мероприятия в стационаре:
1. Селективная церебральная ангиография
Дополнительные диагностические мероприятия в стационаре:
1. КТ ангиография и КТ по показаниям
2. МРТ головного мозга по каказаниям
3. ЭХО кардиография по показаниям
4. Окулист по показаниям
5. Невропатолог по показаниям
6. ЭЭГ по показаниям
7. Коагулограмма по показаниям
8. ЛОР по показаниям
Артериовенозные мальформации в 5-10% являются причиной нетравматического внутричерепного кровоизлияния. Разрыв артериовенозной мальформации обычно происходит в возрасте 20-40 лет. В 50% случаев кровоизлияние является первым симптомом проявления артериовенозной мальформации, что обусловливает летальный исход у 10-15% и инвалидизацию 20-30 % больных. Ежегодный риск кровоизлияния из артериовенозной мальформации составляет 1,5-3% (R.Braun et al.,1988). В течение жизни повторное кровоизлияние случается у 34% больных (Braun et al., 1988). Кровотечение из артериовенозной мальформации является причиной 5-12% всей материнской смертности, 23% всех внутричерепных кровоизлияний у беременных. (B.Karlsson et al.,1997).
Очаговая неврологическая симптоматика
Каких-либо внешних изменений при отсутствии сопутствующей патологии не наблюдается.
Нет специфичных изменений лабораторных показателей при артериовенозной мальформации головного мозга.
Артериовенозные мальформации сосудов головного мозга проявляются характерными признаками по данным МРТ. МРТ характеризуется высокой чувствительностью в выявлении артериовенозной мальформации, при этом может иметь место пустотный сигнал в Т1 и Т2 режимах, часто со следами гемосидерина (Brown RD et al. 1996). КТ обладает низкой чувствительностью в выявлении артериовенозной мальформации, однако КТА высоко информативна. Ангиография является золотым стандартом в выявлении артериальной и венозной анатомии артериовенозной мальформации.
Показания для консультации специалистов:
Показания для консультации специалистов:
Невропатолога при неврологических симптомах, судорожных проявлениях или подозрении на сопутствующую неврологическую патологию.
Терапевта и кардиолога при подготовке к операции и патологии сердца.
Окулиста при зрительных нарушениях.
Показания к консультации других специалистов возникают при выявлении другой профильной патологии.
Дифференциальный диагноз
Дифференциальный диагноз
| Артериовенозная мальформация | Опухоль головного мозга | Кавернозная ангиома | |
| Жалобы | Приступы судорог Головные боли Очаговая неврологическая симптоматика ОНМК в анамнезе | Приступы судорог Головные боли Очаговая неврологическая симптоматика | Приступы судорог Головные боли Очаговая неврологическая симптоматика ОНМК в анамнезе |
| МРТ | МРТ характеризуется высокой чувствительностью в выявлении артериовенозной мальформации, при этом может иметь место пустотный сигнал в Т1 и Т2 режимах, часто со следами гемосидерина | Высоко информативная в выявлении опухоли мозга. Чувствительность зависит отвиды опухоли | МРТявляется золотым стандартом в выявлении |
| КТ | КТ обладает низкой чувствительностью в выявлении артериовенозной мальформации, однако КТА высоко информативна. | КТ информативна при выявлении объемноговоздействия на головной мозг. | КТ обладает низкой чувствительностью в выявлении кавернозной ангиомы |
| Ангиография | Ангиография является золотым стандартом в выявлении артериальной и венозной анатомии артериовенозной мальформации.Позволяет почти в 100% случаев установить диагноз.Выявляются характерные питающие и дренирующие сосуды. | При богато васкуляризирован-ных опухолях может быть специфическая сосудистая тень. | Ангиография не является методом выбора в диагностике каверном. Нет характерной сосудистой стромы |
Лечение
Цели лечения: выключение артериовенозной мальформации из кровотока для снижения риска кровоизлияния. Выключение АВМ из кровотока может выполняться в один этап (иссечение или эмболизация) или разбиваться на несколько этапов при эндоваскулярной эмболизации.
Тактика лечения:
Методы лечения артериовенозных мальформаций.
1. Хирургические: открытые операции, эндоваскулярные вмешательства.
2. Радиохирургическое.
3. Комбинированное лечение (эмболизация+ иссечение, эмболизация + радиохирургия).
4. Динамическое наблюдение (при артериовенозной мальформации 5 градации с минимальной симптоматикой).
Немедикаментозное лечение:
Диета при отсутствии сопутствующей патологии – соответственно возрасту и потребностям организма.
Медикаментозное лечение:
Медикаментозная терапия при эндоваскулярном лечении:
Основные лекарственные средства:
1. Анальгетики в послеоперационном периоде с первых суток (трамадол, кетопрофен) по показаниям в возрастной дозировке.
2. Дексаметазон интраоперационно до 16 мг, после операции 4-12 мг по схеме до 3 суток.
Дополнительные лекарственные средства:
3. Антиконвульсантная терапия (карбамазепин, препараты вальпроевой кислоты) в индивидуальных терапевтических дозировках. Купирование приступа судорог: диазепам 2 мл внутримышечно или внутривенно.
4. Нимодипин: при признаках церебрального вазоспазма (3-14 сутки разрыва, послеоперационный период микрохирургических операций): нимодипин 3-5 мл/час круглосуточно в первые 7-10 дней церебрального вазоспазма; нимодипин 30 мг по 1 таб до 3-6 раз/сут до купирования церебрального вазоспазма.
5. Гастропротекторы в послеоперационном периоде в терапевтических дозировках по показаниям (омепразол, пантопразол, фамотидин).
Медикаментозная терапия при микрохирургическом лечении:
Основные лекарственные средства:
1. Антибактериальная профилактика – за 1 час до операции внутривенное введение Цефазолин 2 г за 1 час до разреза или Цефуроксим 1,5 или 2,5 г за 1 час до разреза. Если операция длится более 3 часов – повторно через 6 и 12 часов от первой дозы в аналогичной дозе.
2. Анальгетики в послеоперационном периоде с первых суток (трамадол, кетопрофен) по показаниям в возрастной дозировке.
Дополнительные лекарственные средства:
3. Антиконвульсантная терапия (карбамазепин, препараты вальпроевой кислоты) в индивидуальных терапевтических дозировках по показаниям. Купирование приступа судорог: реланиум 2 мл внутримышечно или внутривенно.
4. Нимодипин: при признаках церебрального вазоспазма (3-14 сутки разрыва, послеоперационный период микрохирургических операций): нимодипин 3-5 мл/час круглосуточно в первые 7-10 дней церебрального вазоспазма; нимодипин 30 мг по 1 таб до 3-6 раз/сут до купирования церебрального вазоспазма.
5. Гастропротекторы в послеоперационном периоде в терапевтических дозировках по показаниям (омепразол, пантопразол, фамотидин).
Другие виды лечения:
Показания к радиохирургии:
1. Мальформации диаметром менее 3 см, недоступные для прямого хирургического удаления или эмболизации.
2. Остатки артериовенозной мальформации того же размера после прямых или эдоваскулярных операций.
Возможно также проведение комбинированного лечения артериовенозноймальформации: эмболизация + иссечение, эмболизация + радиохирургия.
Немедикаментозное лечение: при иссечении артериовенозной мальформации из кровотока ограничений в режиме и диете не предусматривается при отсутствии сопутствующей патологии. При имевшем место внутричерепном кровоизлиянии предусматривается нейрореабилитационное лечение по показаниям. Между этапами эмболизации и после радиохирургии предусматривается охранительный режим до полного тромбирования артериовенозной мальформации.
Хирургическое вмешательство:
Возможно проведение хирургического иссечения АВМ, эндоваскулярной эмболизации, радиохирургического лечения или комбинация этих методов.
Микрохирургическое лечение
Целью операции является полное иссечение артериовенозной мальформации.
Эндоваскулярное лечение.
Суперселективная эмболизация и тромбирование артериовенозной мальформации. В качестве эмболизатов используют этиленвинилалкоголь (оникс) или N-бутилцианоакрилат (гистоакрил). Эмболизация может состоять из нескольких этапов. Интервал между этапами эмболизации определяется нейрохирургом в зависимости от степени эмболизации, скорости остаточного кровотока и артериовенозного шунтирования, характера венозного оттока, наличия интранидальных аневризм.
Артериовенознаямальформация сосудов головного мозга
Рентгенэндоваскулярная
Профилактические мероприятия:
Профилактика нейрохирургических осложнений:
1. Ишемический инсульт. При выполнении эндоваскулярных операций применение промывной системы высокого давления, соблюдение технических правил выполнения операции для контроля миграций эмболизирующих агентов. Для профилактики тромбоза дренажных вен при закрытии артериовенозных фистул с варикознорасширенными венами – гепаринотерапия (гепарин натрий 5000 Ед. подкожно 4 раза в сут. или надропарин кальций 0,3 подкожно до 2 раз в сут, в течение 2-5 дней). При возникновении тромбоза использование тромболитиков (тканевой активатор плазминогена) в течение первых 3 часов и механической тромбэкстракции в течение первых 6 часов. При микрохирургических вмешательствах – контроль при установке сосудистых клипс, тщательный контроль на гемостаз для профилактики вторичного церебрального вазоспазма, избегать избыточной и продолженной тракции головного мозга.
2. Геморрагический инсульт. Мониторинг АД во время операции. Эндоваскулярные операции: при выполнении эмболизаций клеевыми композициями и эмболизациях АВМ проведение контрольной КТ головного мозга сразу после операции, соблюдение технических правил выполнения операций – навигации микрокатетеров и микропроводников строго под контролем флюороскопии, контролируемое введение эмболизирующих агентов. Использование микрокатетеров с отделяемым концом при эмболизации АВМ из длинных и извитых афферентов.
3. При микрохирургических вмешательствах – тщательный контроль на гемостаз, избегать избыточной и продолженной тракции головного мозга, избегать травмы вен и паренхимы мозга. Профилактика феномена прорыва нормального церебрального перфузионного давления – контролируемая гипотензия, по показаниям продолженная медикаментозная седация.
4. Профилактика наружных кровотечений и пульсирующих гематом. Для профилактики кровотечений из области пункции бедренной артерии – компрессия бедренной артерии в области пункции не менее 10 минут, давящая повязка на место пункции артерии на срок не менее 7 часов, груз 1 кг на область пункции артерии на 2 часа, постельный режим на срок 12 часов.
5. Профилактика раневых инфекций. Соблюдение правил асептики и антисептики. Рациональная индивидуальная антибиотикопрофилактика и антибактериальная терапия.
6. Профилактика судорог: рациональная индивидуальная антиконвульсантная терапия.
Дальнейшее ведение:
После операции иссечения или эмболизации артериовенозной мальформации, как правило, проводится КТ головного мозга для исключения возможных геморрагических или ишемических осложнений.
По показаниям проводится МРТ и МРА головного мозга после операции.
При полном иссечении артериовенозной мальформации контрольные МРТ + МР или КТ ангиографии проводятся в срок до 6 месяцев. При иссечении артериовенозной мальформации на фоне кровоизлияний контрольные МРТ или КТ проводятся в сроки через 3 месяца. При полностью эмболизированной артериовенозной мальформации контрольные ангиографии или МРТ+МР или КТ ангиографии проводятся через 3-6 месяцев.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
1. Полное иссечение артериовенозной мальформации.
2. Выключение артериовенозной мальформации из кровотока путем эмболизации.
3. Снижение скорости кровотока в артериовенозной мальформации, снижение скорости артериовенозного шунтирования, выключение интранидальных аневризм при частичной эмболизации артериовенозной мальформации.
4. Уменьшение болевого синдрома.
5. Урежение частоты судорог.
6. Уменьшение выраженности неврологических проявлений, обусловленных синдромом обкрадывания кровотока.
Опухоли головного мозга и других отделов центральной нервной системы
Общая информация
Краткое описание
Протокол «Опухоли головного мозга и других частей нервной системы»
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Нейроэпителиальные опухоли
О пухоли черепно-мозговых и параспинальных нервов
| Опухоли оболочек |
| 3.1. Опухоли из менинготелиальных клеток |
| Нейрофиброматоз первого типа |
| Нейрофиброматоз второго типа |
| Синдром Гиппель-Линдау |
| Туберозный склероз |
| Синдром Ли-Фраумени |
| Синдром Ковдена |
| Синдром Тюрко |
| Синдром Горлина |
WHO Classiffication of Tumors of the Central Nervous System (2007) / Eds. D.N. Louis, H. Ohgaki, O.D. Wistler, W.Cavenee. – Geneva: WHO Press, 2007.
Вторая градация степени злокачественности для новообразований ЦНС была предложена американским нейропатогистологом J.W.Kernogen и включает 4 степени злокачественности, обозначаемых римскими цифрами (I степень наиболее доброкачественная, a II, III и IV свидетельствуют о возрастании степени злокачественности).
Степень злокачественности по данной шкале определяется ретроспективным анализом прогностически значимых факторов множества опухолей аналогичного строения, а не морфологической оценки отдельно взятой опухоли. Таким образом, она является важной с прогностической точки зрения.
Диагностика
Головокружение. По характеру субъективного восприятия головокружение может быть зрительным и осязательным. В первом случае оно воспринимается больным, как зрительное вращение или перемещение окружающей обстановки. Во втором случае головокружение воспринимается как тактильное, или проприоцептивное ощущение вращения или движения предметов, с которыми больной соприкасается, и может сохраниться при закрытых глазах.
Внешний осмотр больного, определение наличия очаговой неврологической симптоматики, определение ориентации во времени и в пространстве.
Определение общего состояния больного согласно шкале Карновского