геморрагический инфаркт головного мозга локализуется только в
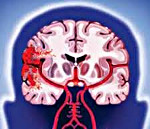
Геморрагический инсульт
Почему рвутся сосуды?
Главная причина – артериальная гипертензия, особенно при отсутствии лечения или при перерывах в приеме гипотензивных лекарств. Сосуды физически не могут выдержать того давления, которое оказывается кровью на их стенки. Прорывается сосуд в месте истончения или повреждения, это бывает при наличии атеросклеротической бляшки, врожденных аневризмах, травмах головы, использовании некоторых лекарств, препятствующих свертыванию крови, при опухолях и энцефалитах. Другая важная причина разрыва – артериовенозные мальформации, когда мелкие артериальные и венозные сосуды не заканчиваются капиллярами, а сплетаются в один большой клубок. Такую врожденную патологию можно обнаружить при профилактическом обследовании. Если человек о ней знает, то ведет себя более осторожно, избегает ненужных рисков.
Природа максимально защитила головной мозг от повреждений, снабдив его массой протекторных и дублирующих систем. В молодом возрасте они срабатывают, а во второй половине жизни уже не всегда. Поэтому желательно, чтобы люди, находящиеся в группе риска, проходили ежегодное обследование у невролога.
Высок риск развития геморрагического инсульта у таких людей:
Как протекает геморрагический инсульт?
Разрыв сосудов может произойти в любое время суток. Этому, как правило, предшествует физическое или эмоциональное напряжение. Человек внезапно падает, иногда с громким криком, и теряет сознание.
Примерно у 30% пациентов бывают предвестники, развивающиеся в сроки от нескольких минут до нескольких дней. Накануне разрыва сосудов могут быть сильные головные боли – такие, которых человек никогда не испытывал. Бывает ощущение прилива и резкое покраснение лица. Иногда беспокоят ощущения онемения в конечностях, слабость мышц, появляется асимметрия лица.
Основные симптомы геморрагического инсульта такие:
С момента появления этих симптомов есть только 3 часа на то, чтобы максимально помочь человеку. Через 3 (иногда 6) часов произойдут необратимые изменения, тогда ничего поправить уже будет нельзя.
Геморрагический инсульт
Геморрагический инсульт — спонтанное (нетравматическое) кровоизлияние в полость черепа. Термин «геморрагический инсульт» используют, как правило, для обозначения внутримозгового кровоизлияния, произошедшего в результате какого-либо сосудистого заболевания головного мозга: атеросклероза, гипертонической болезни и амилоидной ангиопатии. Наиболее часто геморрагический инсульт возникает на фоне повышенного артериального давления. Клиническая картина характеризуется острым началом и быстрым развитием симптомов, которые напрямую зависят от локализации сосудистой катастрофы. Геморрагический инсульт требует неотложной гемостатической, антигипертензионной и противоотечной терапии. По показаниям проводится хирургическое лечение.
МКБ-10
Этиология и патогенез
Чаще всего гемморагический инсульт случается при амилоидной ангиопатии и гипертонической болезни, когда происходят патологические изменения артерий и артериол паренхимы мозга. Поэтому результатом геморрагического инсульта при этих заболеваниях чаще всего становятся внутримозговые кровоизлияния.
Классификация геморрагического инсульта
Внутричерепные кровоизлияния классифицируют в зависимости от локализации излившейся крови. Различают следующие виды кровоизлияний:
Клиническая картина
Для геморрагического инсульта характерно острое начало, чаще всего на фоне высокого артериального давления. Кровоизлияние сопровождается острой головной болью, головокружением, тошнотой, рвотой, быстрым развитием очаговых симптомов, после чего следует прогрессирующее снижение уровня бодрствования — от умеренного оглушения до развития коматозного состояния. Начало субкортикальных кровоизлияний может сопровождаться эпилептиформным припадком.
Характер очаговых неврологических симптомов зависит от локализации гематомы. Среди наиболее частых симптомов следует отметить гемипарезы, лобный синдром (в виде нарушения памяти, поведения, критики), нарушения чувствительности и речи.
Первые 2,5-3 недели после кровоизлияния — наиболее тяжелый период заболевания, так как на данном этапе тяжесть состояния пациента обусловлена прогрессирующим отеком мозга, что проявляется в развитии и нарастании дислокационных и общемозговых симптомов. Более того, дислокация мозга и его отек — основная причина смерти в остром периоде заболевания, когда к вышеуказанным симптомам присоединяются или декомпенсируются имевшиеся ранее соматические осложнения (нарушение функции почек и печени, пневмония, диабет и др.). К началу четвертой недели заболевания у выживших пациентов начинается регресс общемозговых симптомов и на первый план клинической картины выходят последствия очагового поражения мозга, которые в дальнейшем определят степень инвалидизации пациента.
Постановка диагноза
Основные методы диагностики геморрагического инсульта:
Они позволяют определить объем и локализацию внутримозговой гематомы, степень дислокации мозга и сопутствующего отека, наличие и область распространения кровоизлияния. Желательно проведение повторных КТ-исследований, чтобы проследить эволюцию гематомы и состояние мозговой ткани в динамике.
Дифференциальный диагноз
Прежде всего, геморрагический инсульт необходимо дифференцировать от ишемического инсульта, который случается наиболее часто (до 85% от общего числа инсультов). Сделать это по одним только клиническим данным не представляется возможным, поэтому рекомендуется госпитализировать пациента в стационар с предварительным диагнозом «инсульт». При этом в распоряжении стационара должно быть МРТ- и КТ-оборудование, чтобы как можно раньше провести обследование. Среди характерных признаков ишемического инсульта следует обратить внимание на отсутствие менингеальных симптомов, медленное нарастание общемозговых симптомов. При ишемическом инсульте ликвор, исследуемый с помощью люмбальной пункции, имеет нормальный состав, при геморрагическом — в нем возможно содержание крови.
Необходима дифференциация внутримозговых гематом гипертонического генеза от гематом другой этиологии, кровоизлияний в очаг ишемии и опухоли. При этом большое значение имеют возраст пациента, локализация гематомы в веществе мозга, анамнез заболевания. Локализация гематомы в медиобазальных отделах лобной доли типична для аневризм мозговой/передней соединительной артерии. При аневризмах внутренней сонной или средней мозговой артерии гематома локализована, как правило, в базальных отделах лобной и височной долей, прилежащих к сильвиевой щели. С помощью МРТ можно увидеть саму аневризму, а также патологические сосуды артериовенозной мальформации. В случае подозрения на разрыв аневризмы или артериовенозной мальформации необходимо проведение ангиографического обследования.
Лечение геморрагического инсульта
Лечение геморрагического инсульта может быть консервативным или хирургическим. Выбор в пользу того или иного способа лечения должен быть основан на результатах клинико-инструментальной оценки пациента и консультации нейрохирурга.
Медикаментозная терапия проводится неврологом. Основы консервативного лечения геморрагического инсульта соответствует общим принципам лечения пациентов с любым видом инсульта. При подозрении на геморрагический инсульт необходимо как можно раньше приступить к проведению лечебных мероприятий (на догоспитальном этапе). В это время основной задачей врача является оценка адекватности внешнего дыхания и сердечно-сосудистой деятельности. Для коррекции дыхательной недостаточности проводят интубацию с подключением ИВЛ. Нарушения сердечно-сосудистой системы заключаются, как правило, в выраженной артериальной гипертензии, поэтому артериальное давление необходимо нормализовать как можно скорее. Одно из важнейших мероприятий, которые следует проводить по прибытии пациента в стационар — проведение терапии, направленной на уменьшение отека мозга. Для этого применяют гемостатические препараты и препараты, уменьшающие проницаемость сосудистой стенки.
Корректируя артериальное давление при геморрагическом инсульте необходимо избегать резкого его снижения, так как такие значительные изменения могут вызвать снижение перфузионного давления, особенно при внутричерепной гематоме. Рекомендованный уровень АД — 130 мм рт.ст. Для снижения внутричерепного давления применяют салуретики в сочетании с осмодиуретиками. При этом необходимо контролировать уровень электролитов в крови не реже двух раз в сутки. Кроме вышеуказанных групп препаратов, в этих же целях применяют внутривенное введение коллоидных растворов, барбитураты. Проведению медикаментозной терапии геморрагического инсульта должен сопутствовать мониторинг основных показателей, которые характеризуют состояние цереброваскулярной системы и иных жизненноважных функций.
Хирургическое лечение. Решение о хирургическом вмешательстве должно основываться на нескольких факторах — локализация гематомы, объем излившейся крови, общее состояние пациента. Многочисленные исследования не смогли дать однозначного ответа о целесообразности хирургического лечения геморрагического инсульта. Согласно некоторым исследованиям в определенных группах больных и при определенных исследованиях положительный эффект операции возможен. При этом основной целью оперативного вмешательства является возможность спасти жизнь пациента, поэтому в большинстве случаев операции проводят в самые ближайшие сроки после кровоизлияния. Отсрочить операцию можно только в том случае, если ее цель — удаление гематомы для более эффективного удаления очаговых неврологических нарушений.
При выборе метода операции следует основываться на локализации и размерах гематомы. Так, прямым транскраниальным способом удаляют лобарные и латеральные гематомы, а стереотаксическим, как более щадящим — в случае смешанного или медиального инсульта. Однако после стереотаксического удаления гематомы рецидивы кровотечения возникают чаще, так как во время такой операции тщательный гемостаз невозможен. В некоторых случаях геморрагического инсульта кроме удаления гематомы возникает необходимость в дренировании желудочков (наружные вентрикулярные дренажи), например, в случае массивного вентрикулярного кровоизлияния или окклюзионной водянки (при гематоме мозжечка).
Прогноз при геморрагическом инсульте
Профилактика
Основными профилактическими мерами, способными предотвратить развитие геморрагического инсульта являются своевременное и адекватное медикаментозное лечение гипертонической болезни, а также ликвидация факторов риска ее развития (гиперхолестеринемия, сахарный диабет, алкоголизм, курение).
Геморрагический инфаркт головного мозга локализуется только в
Геморрагическая трансформация инфаркта мозга, вторичное кровоизлияние. В зоне инфаркта мозга обычно имеются мелкие петехиальные кровоизлияния. В большинстве случаев они не имеют клинического значения, но могуг сливаться, образуя более крупные геморрагические очаги, которые могут быть выявлены с помощью методов нейровизуализации, что обозначается как геморрагическая трансформация инфаркта. После растворения тромба и реканализации сосуда могут развиваться и большие кровоизлияния, которые оказывают масс-эффект и приводят к нарастанию неврологической симптоматики. Кардиоэмболичсский инсульт чаще осложняется кровоизлиянием, чем атеротромботический. Как и следует ожидать, при применении антикоагулянтов и фибрииолитических средств риск кровоизлияний увеличивается. Чем больше объем инфаркта, тем выше риск его геморрагической трансформации.
Нарушения дыхания обычно наблюдаются при инфарктах продолговатого мозга и могут представлять большую клиническую проблему. При обширных полушарных инфарктах может развиваться дыхание Чейна—Стокса. Нарушения дыхания в виде сонных апноэ могут бьпь как фактором риска, так и последствием ишемического инсульта.
Дисфагия. Нарушения глотания могут приводить к аспирации и аспирацион ной пневмонии.
Инфаркт миокарда. Одной из причин ишемического инсульта является эмболия при инфаркте миокарда. С другой стороны, у 40-60% больных с инфарктом мозга выявляется ишемическая болезнь сердца, которая может протекать как с клиническими проявлениями, так и бес симптомно.
Нарушения ритма сердца могут бьп ь как причиной, так и. реже, следствием ишемического инсульта. Особенно часто они развиваются при инфаркте продолговатого мозга.
Изменения сегмента ST на ЭКГ могут вызывать подозрение на инфаркт миокарда и чаще наблюдаются при поражении коры островка.
Тромбоз глубоких вен и тромбоэмболия легочной артерии являются следствием постельного режима, но могут развиваться также и у ходячих пациентов с параличами
Инфекции мочевыводящих путей наиболее часто возникают при наличии постоянною катетера и могут стать причиной повышения температуры и других осложнений.
Пролежни часто наблюлаются у лежачих пациентов; предрасполагающим фактором является плохое питание.
Контрактуры, тугоподвижность суставов, рефлекторная дистрофия. Недостаточная двигательная активность и повышенный тонус сгибателей при параличах могут приводить к тугоподвижности суставов и контрактурам, а также другим трофическим нарушениям, например периартропатии плечевого сустава и симпатической рефлекторной дистрофии.
Прогноз зависит от типа и этиологии инсульта, возраста пациента и степени угнетения сознании в ранней фазе инсульта. Чем моложе пациент, чем более сохранно у него сознание, тем дупле проптоз. Лакунарные инсульты сопряжены с низкой летальностью. В целом, в течение б мес. после инсульта (любого типа) 2 5% пациентов умирают, 40% остаются инвалидами. Риск рецидива составляет 10% в первый год и 5% — в последующие годы. У больных, перенесших инсульт, повышен также риск сердечно-сосудистых заболеваний. Дня оценки динамики неврологической симптоматики у пациентов с инсультом чаще всего применяют такие клинические шкалы, как Модифицировавши шкала Рэнкина и Шкала инсульта Национального института здоровья (США).
Что такое ишемический инсульт (инфаркт мозга)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кричевцов В. Л., кинезиолога со стажем в 31 год.
Определение болезни. Причины заболевания
Инсульт — это собирательный термин, обозначающий несколько типов нарушения мозгового кровообращения: ишемический инсульт (он же инфаркт мозга), геморрагический инсульт (кровоизлияние в мозг), венозный инфаркт, субарахноидальное кровоизлияние (кровотечение в пространство между внутренним и средним слоем тканей, покрывающих головной мозг).
Первая помощь при инсульте
Помощь человеку с подозрением на инсульт необходимо оказать как можно скорее.
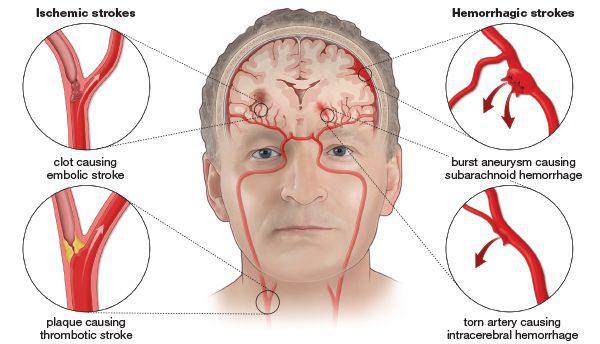
Ишемический инсульт — это отмирание участка ткани головного мозга в результате недостаточного снабжения головного мозга кровью и кислородом вследствие закупорки артерии.
Поражения сосудов головного мозга принято делить на две группы:
Далее в этой статье будет рассмотрена первая группа — ишемические инсульты.
Атеротромботический ишемический инсульт — этот инсульт возникает вследствии закупорки сосуда головного мозга тромбом.
Тромбоэмболический ишемический инсульт — развивается в случае закупорки сосуда тромбом из периферического источника. Тромб чаще образуется в сердце.
Причины инсульта
Причины возникновения ишемического инсульта:
Причины инсульта в молодом возрасте: диссекции артерий, коагулопатии на фоне, например, антифосфолипидного синдрома или приёма оральных контрацептивов, церебральные артерииты на фоне системных ревматических заболеваний или инфекционных процессов, тромбоэмболы от вегетаций на клапанах сердца у наркоманов с эндокардитом.
Симптомы ишемического инсульта
Инсульт всегда внезапен и скоротечен, к нему нельзя быть готовым. Очаговые (нарушения движения, чувствительности, речи, координации, зрения) и общемозговые (нарушение сознания, тошнота, рвота, головная боль), неврологические симптомы ишемического инсульта возникают неожиданно и мгновенно, длятся более суток, могут стать причиной смерти.
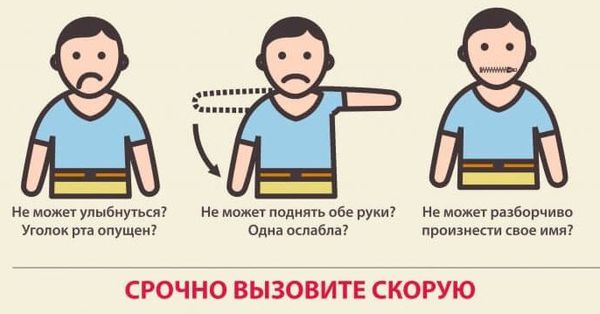
Как распознать инсульт у человека
Первые признаки инсульта:
При появлении любого из перечисленных признаков следует вызвать скорую помощь. С момента появления первых симптомов инсульта до введения препаратов должно пройти не более 4,5 часов, поэтому важна быстрая госпитализация.
Изменения глаз:
Также при инсульте могут наблюдаться и другие симптомы:
В тяжёлых случаях врачи отмечают такие признаки инсульта, как кратковременная потеря памяти и коматозное состояние.
По глубине неврологического дефекта и времени регрессирования неврологической симптоматики выделяют:
Клиническая картина инсульта зависит от пострадавшего сосуда и уровня развившейся закупорки.
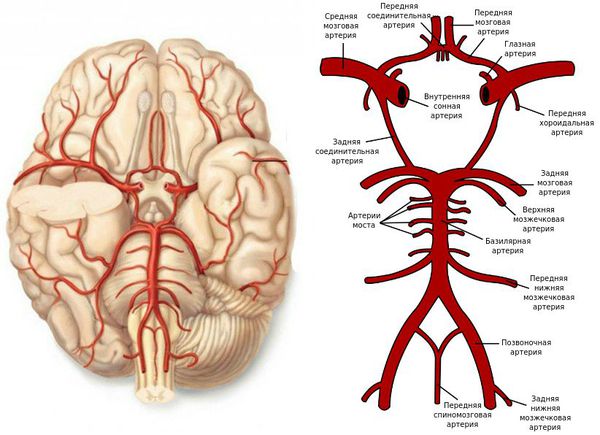
Поражение средней мозговой артерии (СМА)
Непроходимость СМА по причине эмболии или стеноза нарушает движение крови во всём регионе данной артерии и выражается:
Если непроходимы нижние ветви СМА, то развивается нарушение восприятия речи (афазия Вернике) с нарушением движений руки и мимических мышц нижней трети лица контрлатерально от поражённого полушария головного мозга.
Поражение передней мозговой артерии (ПМА)
Эмболия ПМА вызывает:
Иногда обе ПМА отходят от единого ствола, и если происходит его закупорка, то развиваются тяжёлые неврологические расстройства.
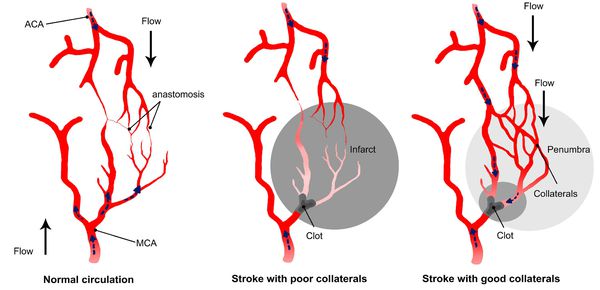
Бывают клинические случаи, когда непроходимость ПМА не проявляется неврологической симптоматикой, так как есть анастомоз (соединения артерий внутри черепа между собой и соединение внутренних и наружных артерий).
Поражение сонной артерии (СА)
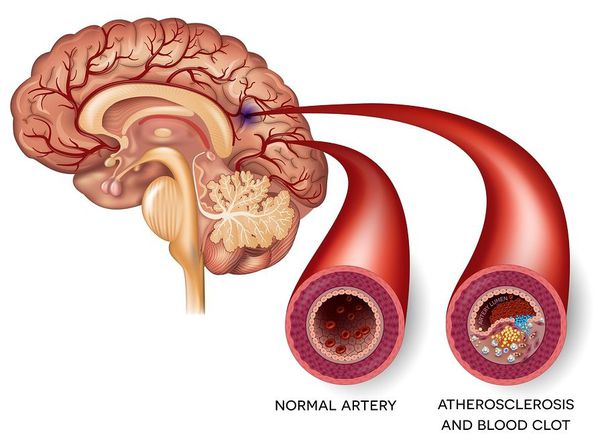
Стенозирование СА и разрушение атеросклеротических бляшек становится причиной эмболов.
Иногда окклюзия СА не вызывает неврологическую симптоматику по причине компенсированного коллатерального кровообращения.
Если же очаговые неврологические нарушения возникли, то они являются следствием падения кровотока в бассейне СМА или её части.
Выраженный стеноз ВСА и дефицит коллатерального кровообращения поражают конечные отделы СМА, ПМ, а иногда и ЗМА.
Поражение задней мозговой артерии (ЗМА)
Причиной закупорки ЗМА может быть как эмболия, так и тромбоз. Чаще возникают неврологические симптомы:
Поражение артерий вертебро-базилярного бассейна (ВББ)
Причиной ухудшения кровотока в ВББ становится атеросклероз, тромбоз или эмболия.
Окклюзия ветвей основной (базилярной) артерии (БА) вызывает дисфункцию моста ствола мозга и мозжечка с одной стороны.
На стороне инсульта развивается атаксия, слабость мимических мышц лица, мышц глаза, нистагм (неконтролируемые колебательные движения глаз), головокружение, гиперкинез мягкого нёба, ощущение движения предметов в пространстве, а противоположно — слабость конечностей и гипестезия. При полушарном инсульте на своей стороне — парез взора, с противоположной — слабость конечностей, на стороне очага — слабость мимических мышц лица, мышц глаза, нистагм, головокружение, тошнота, рвота, потеря слуха или шум в ушах, гиперкинез мягкого нёба и ощущение движения предметов в пространстве.
Стенозирование и закупорка позвоночных артерий(ПА), проходящих в черепе, даёт неврологическую очаговую симптоматику, свойственную клинике дисфункции продолговатого мозга, в виде головокружения, дисфагии (расстройства глотания), сиплости голоса, симптома Горнера и падением чувствительности на своей стороне, а с противоположной стороны нарушена болевая и температурная чувствительность. Похожая симптоматика возникает и при поражении задненижней мозжечковой артерии (ЗМА).
Инфаркт мозжечка (ИМ)
Инфаркт мозжечка проявляется нистагмом ( неконтролируемыми колебательными движениями глаз ), нарушением координации движений, головокружением, тошнотой, рвотой.
Лакунарные инфаркты (ЛИ)
ЛИ в большинстве случаев возникают у людей, страдающих сахарным диабетом и гипертонической болезнью, по причине липогиалинозного поражения с закупоркой лентикулостриарных артерий головного мозга.
Закупорка таковых сосудов ведёт к формированию небольших глубинно расположенных ЛИ с последующим образованием кисты на этом месте.
Эмболия или атеросклеротическая бляшка может также перекрыть сосуд. Течение ЛИ может быть бессимптомным или проявляться собственным симптомокомплексом.
Инсульт спинного мозга
Состояние, при котором нарушается кровообращение спинного мозга, называют инсультом спинного мозга. Это заболевание редкое, также имеет геморрагическую и ишемическую разновидности. Предвестники инсульта:
Признаки комы
В некоторых случаях после болезни развивается кома, её симптомы:
Инсульт может привести к непоправимым последствиям, свидетельствовать о которых будут:
Патогенез ишемического инсульта
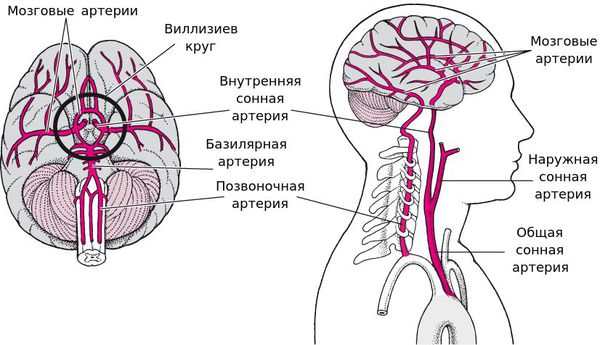
Главным фактором, определяющим последствия окклюзирующего процесса питающих мозг артерий, является не величина выключенной артерии и даже не её роль в кровоснабжении мозга, а состояние коллатерального кровообращения.
При хорошем его состоянии полная закупорка даже нескольких сосудов может протекать почти бессимптомно, а при плохом стеноз сосуда вызывает выраженные симптомы. [11]
Последовательность изменений ткани мозга после инсульта принято некоторыми авторами рассматривать как «ишемический каскад», который заключается в:
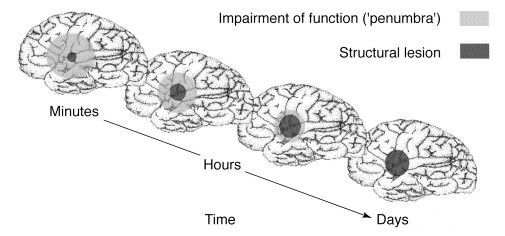
При локальной ишемии мозга происходит формирование зоны вокруг участка с необратимыми изменениями — «ишемической полутени» (пенумбра). Кровоснабжение в ней ниже уровня, который необходимим для нормального функционирования, но выше, чем критический порог необратимых изменений. Морфологические изменения в области пенумбры не наблюдаются. Гибель клеток приводит к расширению зоны инфаркта. Однако эти клетки на протяжении определённого времени способны сохранять свою жизнеспособность. Окончательно зона инфаркта формируется спустя 48-56 часов.
Классификация и стадии развития ишемического инсульта
Согласно МКБ-10 выделяют следующие виды ишемического инсульта (по причине):
По локализации инсульта выделяют:
По стороне поражения:
По характеру поражения:
Осложнения ишемического инсульта
Возникающие осложнения при инсульте определены тяжёлым состоянием больного и ограниченной его возможностью к самостоятельному обслуживанию и передвижению.
Возможные осложнениями ишемического инсульта:
Также необходимо следить за мочеиспусканием, вовремя катетеризировать мочевой пузырь. В случае запора назначают клизму.
При стабилизации общего состояния проводят пассивную гимнастику, общий массаж мышц. По мере стабилизации переходят к обучению больных сидению, самостоятельному стоянию, ходьбе и навыкам самообслуживания.
Диагностика ишемического инсульта
Анамнез и клиническая картина дают достаточно данных для постановки диагноза, но для дифференциального диагноза необходимы дополнительные исследования, так как правильно выставленный диагноз в случае инсульта — залог своевременной и квалифицированной помощи.
Важно на ранней стадии заболевания отличить ишемический инсульт от кровоизлияния, а также от кровоизлияния в область ишемического инсульта. Для достижения этих целей проводят компьютерную томографию (КТ).
Высокочувствительным методом диагностики ишемического инсульта в начале заболевания является магнитно-резонансная томография (МРТ), но, по сравнению с КТ, она менее чувствительна к острым состояниям, особенно если есть кровоизлияние. С помощью МРТ можно увидеть артерии головного мозга, не используя контраст, что значительно безопасней, чем контрастная ангиография.
КТ в остром периоде (до суток) ишемического инсульта менее чувствительна, так как с её помощью в этом периоде невозможно оценить ишемический инсульт, его часто просто не видно. КТ при поступлении пациента в стационар проводят с целью исключения геморрагического инсульта и проведения тромболитической терапии. А вот с помощью МРТ можно распознать как ишемический, так и геморрагический инсульты на любых сроках.
Спинномозговая пункция может дать диагностическую информацию, если нет аппаратов МРТ или КТ. Субарахноидальные кровоизлияния и внутримозговые кровоизлияния могут дать кровь в спинномозговой жидкости (СМЖ). Однако она не всегда попадает в СМЖ. Например, при небольших паренхиматозных или геморрагических кровоизлияниях кровь появится в СМЖ через двое-трое суток. Иногда при спинномозговой пункции в ликвор попадает сопутствующая кровь, поэтому при сомнении следует набрать ликвор в несколько пробирок. При лабораторном анализе выявится уменьшение эритроцитов в каждой последующей пробирке.
При планировании операции используют церебральную ангиографию. Это надёжный и хорошо апробированный метод, особенно если используется доступ через плечевую или бедренную артерии.
Позитронно-эмиссионная томография позволяет увидеть инсульт до КТ по мозговому метаболизму, но метод малодоступен.
Чреспищеводная ЭхоКГ (исследование сосудов и сердца посредством ввода специального датчика в пищевод) обнаруживает источник эмболии в крупном сосуде: изъязвленную бляшку, пристеночный тромб.
Мерцательная аритмия с пароксизмами может спровоцировать эмболию, но не проявляться клинически — выявляется холтеровским мониторингом ЭКГ.
Лечение ишемического инсульта
Общие мероприятия
При лечении ишемического инсульта принято не снижать артериальное давление быстро, если оно высокое, особенно в первые дни заболевания. Низкое артериальное давление следует повысить — этим занимаются врачи, не давайте самостоятельно пациенту никаких лекарств.
Несдерживаемая сильная рвота — частая проблема в периоде сразу после инсульта, особенно при поражении в бассейне основной артерии. Это создаёт проблемы в питании больного. Если рвота не прекращается, или есть дисфагия, то ставят зонд для питания. Нехватку электролитов восполняют инфузионной терапией. Следует внимательно отслеживать проходимость дыхательных путей.
Тромболитическая терапия
Тромболитическая терапия — это единственная терапия ишемического инсульта в о стром периоде, эффективность которой доказана в крупных исследованиях.
С момента появления первых симптомов инсульта до введения тромболитика должно пройти не более 4,5 часов, поэтому важна быстрая госпитализация.
Окклюзия сосудов происходит в артериальном или венозном русле. Тромботические лекарства растворяют тромб, но препарат необходимо доставить в зону тромбоза.
Тромболитические средства впервые появились в 40-х годах XX века. Активная разработка лекарств этой группы привела к тому, что в настоящее время выделяют пять поколений тромболитиков:
В фазе восстановления, когда состояние больного практически всегда в той или иной степени улучшается, важное значение имеет логопедическая помощь, а также трудотерапия и ЛФК.
Инфузионная терапия
Антикоагулянты
Лечение антикоагулянтами может быть начато только после исключения внутримозгового кровотечения.
Прямые коагулянты: гепарин и его производные, прямые ингибиторы тромбина, а также селективные ингибиторы фактора Х (Фактор Стюарта — Прауэра — одного из факторов свёртывания крови).
Непрямые антикоагулянты:
Антиагреганты
Антиагреганты не позволяют тромбоцитам склеиваться, тем самым препятствуют формированию тромбов.
Классификация антиагрегантов по механизму действия:
Аспирин — часто используемый препарат из этой группы. Если антикоагулянты противопоказаны, то можно использовать антиагреганты.
Хирургическое лечение
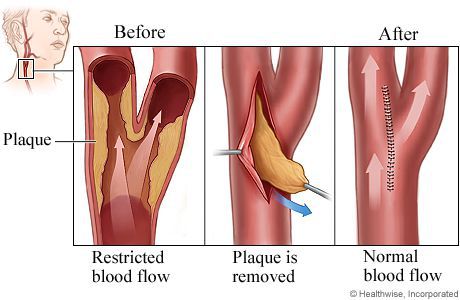
Каротидная эндартерэктомия — это профилактическая хирургическая операция, которая проводится с целью удаления атеросклеротических бляшек из arteria carotis communis (общей сонной артерии).
При развитии мозжечкового инсульта со сдавлением ствола мозга с целью сохранить жизнь больного выполняют хирургическую операцию для снятия внутричерепного давления в задней черепной ямке.
Противоотёчная терапия
По поводу применения кортикостероидов при ишемическом инсульте существуют разные и достаточно противоположные мнения, но всё же они активно пользуются врачами для уменьшения отёка мозга: назначают дексаметазон 10 мг внутривенно струйно или внутримышечно, затем по 4 мг внутривенно или внутримышечно каждые 4-6 часов.
Осмотические средства. Маннитол — повышает осмолярность плазмы, тем самым жидкость из тканей, в том числе и из головного мозга, перемещается в кровяное русло, создаётся выраженный мочегонный эффект, и из организма выводится большое количество жидкости. Отмена может дать рикошетный эффект.
Противосудорожные средства
Их необходимо назначать при развитии ишемического инсульта с эпилептическими припадками.
Реабилитация после инсульта
Реабилитационные мероприятия начинают уже в раннем периоде заболевания и продолжают после выписки из стационара. Они включают в себя не только проведение медикаментозного лечения, массажа, лечебной физкультуры, логопедических занятий, но и требуют привлечения других специалистов по психологической, социальной и трудовой реабилитации.
Наряду с восстановлением нарушенных функций, реабилитация включает:
Основные принципы реабилитации после инсульта:
Длительность реабилитации определяется сроками восстановления нарушенных функций. Восстановление двигательных функций происходит в основном в первые 6 месяцев после инсульта. В этот период проведение интенсивной двигательной реабилитации наиболее эффективно. Восстановительное лечение больных с афазией должно быть более длительным и проводиться в течение первых 2-3 лет после инсульта.
Комплексность реабилитации состоит в использовании не одного, а нескольких методов, направленных на преодоление дефекта.
При двигательных нарушениях комплекс реабилитации включает:
При речевых нарушениях основным являются регулярные занятия со специалистом по восстановлению речи, чтения и письма (логопедом-афазиологом или нейропсихологом).
Наиболее оптимальна следующая модель этапной реабилитации после инсульта:
1-й этап — реабилитация начинается в ангионеврологическом (или в обычном неврологическом отделении клинической больницы), куда больной доставляется машиной скорой помощи;
2-й этап — по окончании острого периода (первые 3-4 недели) возможны следующие варианты направления больных:
3-й этап — амбулаторная реабилитация: реабилитация в специальных реабилитационных санаториях и на дому.
Амбулаторную реабилитацию осуществляют на базе реабилитационных отделений поликлиник или восстановительных кабинетов или в форме «дневного стационара» при реабилитационных отделениях больниц и реабилитационных центрах. В реабилитационных санаториях могут находиться больные, полностью себя обслуживающие и самостоятельно передвигающиеся не только в помещении, но и вне его. Тем больным, которые не могут самостоятельно добраться до поликлиники или дневного стационара, реабилитационную помощь (занятия с методистом лечебной физкультуры и занятия по восстановлению речи) оказывают на дому, обязательно обучая родственников.
Противопоказания и ограничения к проведению активной реабилитации
Следующие сопутствующие заболевания ограничивают или препятствуют проведению активной двигательной реабилитации:
Психозы, выраженные когнитивные нарушения (деменция) являются ограничением для проведения не только двигательной, но и речевой реабилитации.
Существуют ограничения для восстановительного лечения в обычных реабилитационных центрах: крайне ограниченная подвижность больных (отсутствие самостоятельного передвижения и самообслуживания), нарушение контроля функций тазовых органов, нарушение глотания. Реабилитацию таким больным, а также пациентам с выраженными сердечной и лёгочной патологиями проводят в реабилитационных отделениях, расположенных на базе крупных клинических многопрофильных больниц, по специальным реабилитационным программам.
Прогноз. Профилактика
Прогноз для жизни больного зависит от:
Профилактика. Принято считать, что здоровый образ жизни, нормированный труд и своевременный отдых значительно снижают риск заболевания ишемическим инсультом.
К факторам, провоцирующим инсульт, относят гипертоническую болезнь, курение табака, атеросклероз, сахарный диабет, кардиальную патологию, боле зни свёртывающей системы крови, системные заболевания соединительной ткани.
Своевременно начатая реабилитация, снижает риск инвалидизации и значительно улучшает качество жизни.