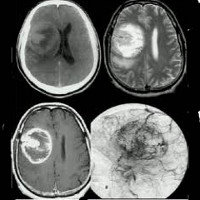
глиальная опухоль левой височной доли головного мозга
Диффузные глиомы
Классификация диффузных глиом
1) Астроцитома с мутацией IDH1/2
2) Астроцитома без мутации IDH1/2
3) Астроцитома с неопределенным IDH-статусом (NOS)
4) Олигодендроглиома (с обязательным наличием мутации IDH1/2 и ко-делеции 1p/19q)
Диагностика диффузной глиомы
Диффузные глиомы обычно клинически не проявляются и бывают обнаружены случайным образом при выполнении КТ/МРТ головного мозга по причине черепно-мозговой травмы, мигрени, головокружения итд.
В остальных случаях манифестация заболевания представляет собой пароксизимальную симптоматику (эпилепсию) в самых разнообразных проявлениях. Достаточно редко диффузные глиомы вызывают неврологический дефицит.
Компьютерная томография в диагностике диффузных глиом имеет ограниченный характер. не всегда соответствующие изменения могут быть верно интерпретированы рентгенологом (и нейрохирургом).
«Золотым стандартом» исследования является МРТ. МР-семиотика диффузных глиом достаточно однозначна: они выглядят гипоинтенсивными в Т1WI и гиперинтенсивными в T2WI и FLAIR (NB! в редких случаях несоответствия режимов T2WI и FLAIR практически со 100%-ной вероятностью речь идет об астроцитоме с мутацией IDH1/2). Диффузные глиомы обычно расположены в белом веществе мозга, но олигодендроглиомы чаще вовлекают кору и содержат петрификаты (соли кальция).
Диффузные глиомы редко накапливают контрастный препарат при МР-исследовании, однако и его наличие не может является достоверным признаком принадлежности опухоли к другой гистологической группе (анапластическая астроцитома или анапластическая олигодендроглиома). Для исключения/подтверждения этого диагноза необходимо выполнить ПЭТ-КТ головного мозга с 11С-метионином.
Прогностические маркеры диффузной глиомы
Открытие генетических маркеров диффузных и злокачественных глиом определило необходимость очередного пересмотра всей классификации опухолей ЦНС в 2016 году.
Основным маркером для опухолей этой группы является мутация IDH½. Его присутствие статистически достоверно связано с лучшим прогнозом лечения астроцитарных глиом.
Для постановки диагноза олигодендроглиомы его наличие необходимо (как и ко-делеции 1p/19q).
MGMT-статус: его определение целесообразно только в группе IDH-негативных глиом для выбора схемы адъювантной терапии.
Известный факт биологического поведения диффузных глиом — в течение 7−10 (иногда более) лет они подвергаются малигнизации (озлокачествления), переходя в группу злокачественных глиом grade III-IV. (Клинический случай №4).
Лечение диффузной глиомы
Основной метод лечения пациентов с диффузными глиомами – хирургический. Операция позволяет получить материал для морфологического и генетического исследований и тем самым установить точный диагноз.
Другой задачей хирургического лечения является максимально радикальное удаление опухоли с сохранением функционального статуса пациента.
К сожалению, предсказать по снимку, к какой из 3 групп диффузных глиом относится та или иная опухоль (за исключением редких наблюдений с феноменом T2/FLAIR mismatch, см выше) невозможно. В связи с этим хирургическое вмешательство представляется достаточно обоснованным для определения дальнейшей тактики лечения.
При этом диффузные глиомы обладают низкой скоростью роста и в случае бессимптомного течения (при отсутствии эпиприступов) решиться пациенту на операцию бывает достаточно сложно.
NB! В настоящее время не существует международного протокола относительно выбора времени хирургического вмешательства для пациентов с диффузными глиомами, иными словами, нет статистически достоверного доказательства того, что прогноз лечения пациентов, оперированных непосредственно после установления диагноза диффузной глиомы лучше, чем у тех, у кого вмешательство было отложено до появления признаков прогрессии (увеличения размеров) опухоли.
Зачастую на консультации нейрохирурга вы можете услышать рекомендацию удалять опухоль не откладывая, «поскольку это опухоль, и она будет расти». Безусловно, этот подход обоснован и имеет право на существование. Но, принимая такое решение, нужно обязательно оценить локализацию опухоли, ее взаимоотношение с функционально значимыми зонами мозга, риск развития неврологического дефицита после операции и только после этого определиться со сроками вмешательства.
Противники раннего хирургического лечения основывали свои рекомендации пациентам на гипотезе о том, что хирургическое вмешательство, особенно при неполном удалении опухоли, стимулирует остаточную ее часть к укоренному процессу малигнизации (озлокачествления). Однако проведенные позднее исследования с измерением объемов опухоли в динамике в 2 группах пациентов (не оперированных и оперированных с частичным удалением), показали, что скорость роста опухолей в 2 группах была идентичной.
Мое глубокое убеждение заключается в том, что задача врача – предоставить максимально полную информацию о данном заболевании пациенту, не «подталкивая» его к тому или иному варианту лечения.
При отсутствии клинических проявлений опухоли и особенно в случае локализации ее в функционально значимой зоне (а диффузные глиомы достаточно часто обнаруживаются именно в них) я предлагаю пациенту выполнить как минимум 1 контрольное МРТ и оценить динамику размеров опухоли, а затем, на основании полученных данных, принять решение о тактике лечения. Безусловно, такой подход правомочен в группе молодых пациентов с глиомами, не накапливающими контрастный препарат.
Многие мои коллеги придерживаются схожей тактики, однако не следует забывать, что в этом случае оценка динамики размеров опухоли должна выполняться строго по протоколу:
— исследование должно проводиться на одном и том же аппарате МРТ с одинаковой толщиной срезов
— обязательно введение контрастного препарата
— оценка динамики должна производиться между первым и последним исследованиями, а не между предпоследним и последним!
— следует оценивать не 3 максимальных измерения опухоли, а весь ее объем. К сожалению, эта методика достаточно трудоемка, требует специальных навыков и программного обеспечения, поэтому подавляющее большинство нейрохирургов на консультации оценивает динамику размеров опухоли «на глаз», сравнивая нерелевантные (по срокам) исследования и рискуя получить противоположные результаты.
Глиома головного мозга
Глиома головного мозга — наиболее распространенная опухоль головного мозга, берущая свое начало из различных клеток глии. Клинические проявления глиомы зависят от ее расположения и могут включать головную боль, тошноту, вестибулярную атаксию, расстройство зрения, парезы и параличи, дизартрию, нарушения чувствительности, судорожные приступы и пр. Глиома головного мозга диагностируется по результатам МРТ головного мозга и морфологического исследования опухолевых тканей. Вспомогательное значение имеет проведение Эхо-ЭГ, ЭЭГ, ангиографии сосудов головного мозга, ЭЭГ, офтальмоскопии, исследования цереброспинальной жидкости, ПЭТ и сцинтиграфии. Общепринятыми способами лечения в отношении глиомы головного мозга являются хирургическое удаление, лучевая терапия, стереотаксическая радиохирургия и химиотерапия.
МКБ-10
Общие сведения
Глиома головного мозга встречается в 60% случаев опухолей головного мозга. Название «глиома» связано с тем, что опухоль развивается из глиальной ткани, окружающей нейроны головного мозга и обеспечивающей их нормальное функционирование. Глиома головного мозга представляет собой в основном первичную внутримозговую опухоль полушарий мозга. Она имеет вид розоватого, серовато-белого, реже темно-красного узла с нечеткими очертаниями. Глиома головного мозга может локализоваться в стенке желудочка мозга или в области хиазмы (глиома хиазмы). В более редких случаях глиома располагается в нервных стволах (например, глиома зрительного нерва). Прорастание глиомы головного мозга в мозговые оболочки или кости черепа наблюдается лишь в исключительных случаях.
Глиома головного мозга часто имеет округлую или веретенообразную форму, ее размер колеблется от 2-3 мм в диаметре до величины крупного яблока. В подавляющем большинстве случаев глиома головного мозга отличается медленным ростом и отсутствием метастазирования. Однако при этом она характеризуется настолько выраженным инфильтративным ростом, что границу опухоли и здоровых тканей не всегда удается найти даже при помощи микроскопа. Как правило, глиома головного мозга сопровождается дегенерацией окружающих ее нервных тканей, что зачастую приводит к несоответствию выраженности неврологического дефицита размерам опухоли.
Классификация глиом головного мозга
Среди глиальных клеток различают 3 основных вида: астроциты, олигодендроглиоциты и эпендимоциты. В соответствии с тем, из какого типа клеток берет начало глиома головного мозга, в неврологии различают: астроцитому, олигодендроглиому и эпендимому. На долю астроцитомы приходится около половины всех глиом головного мозга. Олигодендроглиомы составляют около 8-10% глиом, эпендимомы головного мозга — 5-8%. Выделяют также смешанные глиомы головного мозга (например, олигоастроцитомы), опухоли сосудистого сплетения и нейроэпителиальные опухоли с неясным происхождением (астробластомы).
В соответствии с классификацией ВОЗ выделяют 4 степени злокачественности глиом головного мозга. К I степени относится доброкачественная медленно растущая глиома (ювенильная астроцитома, плеоморфная ксантоастроцитома, гигантоклеточная астроцитома). Глиома II степени злокачественности считается «пограничной». Она отличаются медленным ростом и имеет только 1 признак злокачественности, в основном клеточную атипию. Однако такая глиома может трансформироваться в глиому III и IV степени злокачественности. При III степени злокачественности глиома головного мозга имеет 2 из трех признаков: фигуры митозов, ядерную атипию или микропролиферацию эндотелия. Глиома IV степени злокачественности отличается наличием области некроза (мультиформная глиобластома).
По месту расположения глиомы классифицируются на супратенториальные и субтенториальные, т. е. находящиеся выше и ниже намета мозжечка.
Симптомы глиомы головного мозга
Подобно другим объемным образованиям глиома головного мозга может иметь разнообразные клинические проявления, зависящие от ее расположения. Чаще всего у пациентов наблюдается общемозговая симптоматика: некупируемые обычными средствами головные боли, сопровождающиеся ощущением тяжести в глазных яблоках, тошнотой и рвотой, иногда судорожными приступами. Наибольшей выраженности эти проявления достигают, если глиома головного мозга прорастает в желудочки и ликворные пути. При этом она нарушает циркуляцию цереброспинальной жидкости и ее отток, приводя к развитию гидроцефалии с повышением внутричерепного давления.
Среди очаговых симптомов глиомы головного мозга могут наблюдаться нарушения зрения, вестибулярная атаксия (системное головокружение, шаткость при ходьбе), расстройство речи, понижение мышечной силы с развитием парезов и параличей, снижение глубоких и поверхностных видов чувствительности, психические отклонения (нарушения поведения, расстройство мышления и различных видов памяти).
Диагностика глиомы головного мозга
Процесс диагностики начинается с опроса пациента по поводу его жалоб и последовательности их возникновения. Неврологический осмотр при глиоме головного мозга позволяет выявить существующие нарушения чувствительности и расстройства координации, оценить мышечную силу и тонус, проверить состояние рефлексов и т. п. Отдельное внимание уделяют анализу состояния мнестической и психической сферы пациента.
Провести оценку состояния нервно-мышечного аппарата неврологу помогают такие инструментальные методы исследования как электронейрография и электромиография. Для выявления гидроцефалии и смещения серединных мозговых структур может применяться эхоэнцефалография. Если глиома головного мозга сопровождается зрительными нарушениями, то показана консультация офтальмолога и комплексное офтальмологическое обследование, включающее визиометрию, периметрию, офтальмоскопию и исследование конвергенции. При наличии судорожного синдрома проводится ЭЭГ.
Наиболее приемлемым способом диагностики глиомы головного мозга на сегодняшний день является МРТ головного мозга. При невозможности ее проведения может применяться МСКТ или КТ головного мозга, контрастная ангиография мозговых сосудов, сцинтиграфия. ПЭТ головного мозга дает сведения о метаболических процессах, по которым можно судить о скорости роста и агрессивности опухоли. Кроме того, с диагностической целью возможно проведение люмбальной пункции. При глиоме головного мозга анализ полученной цереброспинальной жидкости выявляет наличие атипичных (опухолевых) клеток.
Вышеперечисленные неинвазивные методы исследования позволяют диагностировать опухоль, однако точный диагноз глиомы головного мозга с определением ее вида и степени злокачественности можно поставить только по результатам микроскопического исследования тканей опухолевого узла, полученных при проведении оперативного вмешательства или стереотаксической биопсии.
Лечение глиомы головного мозга
Полное удаление глиомы головного мозга представляет собой практически невыполнимую задачу для нейрохирурга и возможно только в случае ее доброкачественности (I степени злокачественности по классификации ВОЗ). Это связано со свойством глиомы головного мозга значительно инфильтрировать и прорастать окружающие ее ткани. Разработка и применение в ходе нейрохирургических операций новых технологий (микрохирургии, интраоперационного картирования головного мозга, МРТ-сканирования) немного улучшило ситуацию. Однако до сих пор хирургическое лечение глиомы в большинстве случаев по сути является операцией по резекции опухоли.
Противопоказаниями к осуществлению хирургического метода лечения является нестабильное состояние здоровья пациента, наличие других злокачественных новообразований, распространение глиомы головного мозга в оба полушария или ее неоперабельная локализация.
Глиома головного мозга относится к радио- и химиочувствительным опухолям. Поэтому химио- и радиотерапия активно применяются как в случае неоперабельности глиомы, так и в качестве пред- и постоперационной терапии. Предоперационная лучевая и химиотерапия может быть проведена только после подтверждения диагноза результатами биопсии. Наряду с традиционными методами радиотерапии возможно применение стереотаксической радиохирургии, позволяющей воздействовать на опухоль при минимальном облучении окружающих тканей. Следует отметить, что лучевая и химиотерапия не могут служить заменой хирургического лечения, поскольку в центральной части глиомы головного мозга зачастую располагается участок, плохо поддающийся воздействию облучения и химиопрепаратов.
Прогноз глиомы головного мозга
Глиомы головного мозга имеют преимущественно неблагоприятный прогноз. Неполное удаление опухоли приводит к ее быстрому рецидивированию и лишь продлевает жизнь пациента. Если глиома головного мозга имеет высокую степень злокачественности, то в половине случаев больные погибают в течение 1 года и только четверть из них живет дольше 2 лет. Более благоприятный прогноз имеет глиома головного мозга I степени злокачественности. В случаях, когда удается произвести ее полное удаление с минимальным послеоперационным неврологическим дефицитом, более 80% прооперированных живут дольше 5 лет.
Глиальная опухоль левой височной доли головного мозга
Нейроэпителиальные опухоли (глиомы) составляют около 60% всех опухолей головного мозга.
Классификация ВОЗ (WHO grading):
Характер роста нейроэпителиальных опухолей головного мозга – инфильтративный, т.е. наличие опухолевых клеток в ткани мозга определяется и за пределами макроскопически видимой границы опухоли.