всегда ли очаги в головном мозге говорят о рассеянном склерозе
Рассеянный склероз на МРТ
Очаги рассеянного склероза на МРТ видны на любых, в том числе начальных, стадиях. Сканирование выявляет изменения разной степени давности: от “свежих”, сопровождающихся неврологическим дефицитом, до “застарелых”, при которых уже регрессировали клинические проявления. Для успешного лечения важно как можно раньше пройти обследование.
Признаки рассеянного склероза
При развитии рассеянного склероза наблюдают:
При одновременном появлении нескольких симптомов из вышеприведенного списка необходимо безотлагательно обратиться к врачу.

Что показывает МРТ при рассеянном склерозе?
Магнитно-резонансная томография является наиболее информативным исследованием структуры вещества головного и спинного мозга. Метод позволяет получить срезы области интереса в трех взаимно перпендикулярных плоскостях: аксиальной, сагиттальной и коронарной. Датчики передают сведения на компьютер, который обрабатывает информацию и показывает на экране детальные изображения текущих процессов. На фотографиях врач видит общее количество и расположение участков деструкции миелиновой оболочки нервных волокон, давность изменений, появление свежих локусов.
Сканирование головного и МРТ спинного мозга при рассеянном склерозе помогают специалисту увидеть старые и новые очаги, провести ориентировочную дифференциальную диагностику РС с другими заболеваниями. Для определения активности патологического процесса дополнительно применяют контрастное вещество на основе гадолиния: усилитель накапливается в местах обострения воспаления и ярко выделяет их на снимках.
Как выглядит рассеянный склероз на МРТ?
Диагностика рассеянного склероза позволяет выявить полную картину патологических изменений. Типичной считается следующая локализация очагов поражения:
Рассеянный склероз на МРТ головного мозга выглядит как пятна округлой формы диаметром до 2 сантиметров, которые по мере развития патологии могут сливаться. Оттенок измененных участков зависит от стадии болезни и бывает светлым, темным или идентичным здоровым тканям (без контраста не выделяется).
Классическим признаком рассеянного склероза на МР-снимках головного мозга являются бляшки линейной формы, располагающиеся перпендикулярно боковым желудочкам. Их называют “пальцы Доусона”.
В спинном мозге очаги демиелинизации выглядят как удлиненные образования, распространяющиеся из центра на периферию с вовлечением в патологический процесс задних рогов.
Конечным этапом прогрессирования поражения при рассеянном склерозе являются “черные дыры”, свидетельствующие о деструкции аксонов.
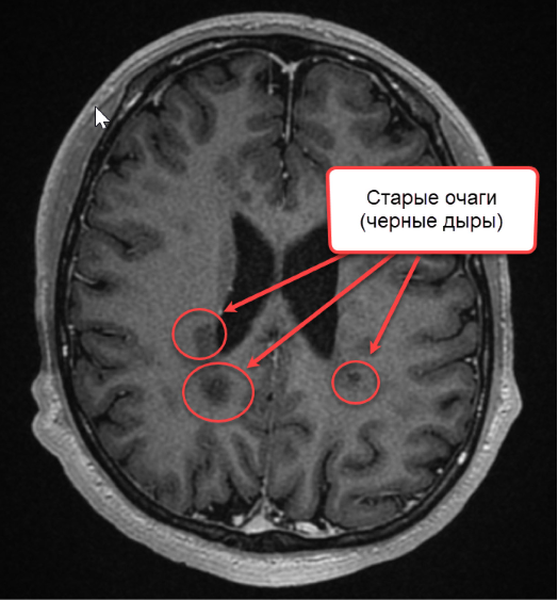
Заключение МРТ при рассеянном склерозе
После того, как данные МРТ по поводу диагностики рассеянного склероза получены, врач приступает к интерпретации изображений и составлению заключения. При обнаружении патологии в документе указывают, что на фото имеются признаки демиелинизирующего процесса, предположительно РС.
При наличии патологии при неблагоприятном или ремиттирующем течении должна быть диссеминация во времени и количестве поврежденных участков: сканирование показывает появление новых очагов рассеянного склероза в разных местах и увеличение старых. В периоды обострения, когда человек чувствует себя плохо, на снимках МРТ выделяются зоны, накапливающие контраст. Если этих признаков диагност не увидел, выполняют дополнительное обследование. Проведение целого комплекса мероприятий позволяет с достаточной долей вероятности сделать заключение о наличии у пациента РС либо иного демиелинизирующего процесса.

Рассеянный склероз: какую МРТ делать?






Рассеянный склероз
Рисунок 1. МР-томограмма мозга, показывающая более плотные участки белого вещества, типичные для рассеянного склероза Морфологически рассеянный склероз (РС) характеризуется многочисленными очагами демиелинизации в головном и спинном мозге
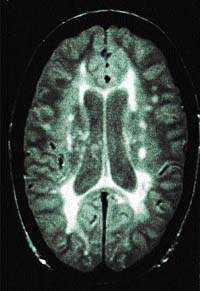 |
| Рисунок 1. МР-томограмма мозга, показывающая более плотные участки белого вещества, типичные для рассеянного склероза |
Морфологически рассеянный склероз (РС) характеризуется многочисленными очагами демиелинизации в головном и спинном мозге, которые отличаются от нормальной нервной ткани цветом и консистенцией. Микроскопически это картина периаксиальной демиелинизации нервных волокон. Происходит разрастание микроглии соединительной ткани, формируются глиозные рубцы, замещающие погибшую ткань. Так образуется неактивная бляшка РС, плотная на ощупь, имеющая сероватый оттенок.
Несмотря на многолетние исследования, причина возникновения РС до сих пор не выяснена. Условно исследование этиологических факторов можно разделить на две группы.
К внешним этиологическим факторам относится также инфекционный фактор экзогенной интоксикации.
Клиника РС
В многообразии клинических проявлений РС можно выделить две группы симптомов.
Первая группа включает наиболее распространенные классические симптомы, которые являются непосредственным проявлением поражения проводящих путей мозга. Сюда же входят симптомокомплексы, отражающие особенности клинических проявлений многоочагового демиелинизирующего процесса. Ко второй группе относятся редкие клинические проявления заболевания.
Типичные клинические симптомы
Симптомы поражения пирамидного пути. Это наиболее частое поражение при РС, оно составляет 85-97%. В зависимости от локализации очага возникают геми- или парапарезы, реже монопарезы. Наиболее часто страдают нижние конечности, реже верхние; они вовлекаются позднее. Клинически проявляются патологические пирамидные рефлексы, повышение надкостничных, сухожильных рефлексов, снижение или полное отсутствие брюшных рефлексов. Последний симптом — это тонкое, раннее проявление заинтересованности поражения пирамидного пути.
Центральные парезы и параличи сопровождаются изменениями мышечного тонуса — как спастикой, так и гипотонией, дистонией. Одной из проблем для больных РС представляется повышение тонуса по спастическому типу. Как правило, оно наблюдается у больных с нижними парапарезами.
| Рассеянный склероз — демиелинизирующее заболевание, которое характеризуется признаками многоочагового поражения нервной системы. Впервые был описан Шарко в 1968 году. Высокая значимость проблемы определяется его значительной распространенностью, а также тем, что заболевают преимущественно лица молодого возраста |
Симптомы поражения мозжечка. Встречаются в 62-87% случаев. Больные жалуются на нарушение походки и равновесия. Клинически проявляются нарушениями координации и снижением мышечной силы. Часто встречается динамическая и стратегическая атаксия, дисметрия, асинергия, интенционное дрожание, скандированная речь, мегалография. Характерно пароксизмальное нарастание атаксии до невозможности ходить.
Симптомы поражения черепных нервов. Наблюдаются в 36-81% случаев. Очаги демиелинизации зачастую образовываются во внутримозговых частях нервов, поэтому могут отмечаться симптомы как центрального, так и периферического поражения двигательных черепных нервов, чаще III, V, VI, VII пары нервов. Наиболее частым клиническим симптомом поражения ствола мозга являются глазодвигательные нарушения, которые вызывают двоение.
Характерен симптом дискоординированного движения глазных яблок, недоведение глазных яблок в стороны, иногда наблюдается легкий птоз. Редко встречаются изменения зрачковых реакций. Одним из основных проявлений РС является нистагм как следствие поражения верхних отделов ствола.
Симптомы нарушения чувствительности. Встречаются у 56-92% пациентов. Один из наиболее частых симптомов РС — изменение глубокой и поверхностной чувствительности. Чаще на ранних стадиях отмечается небольшое расстройство болевой чувствительности, дизестезия в дистальных отделах конечностей. Особенностью нарушений чувствительности является то, что больные не могут четко их описать и часто предъявляют жалобы на онемение и жжение в конечностях.
Симптомы зрительных нарушений. Встречаются в 36-52% случаев. К зрительным нарушениям относится снижение остроты зрения, а также изменение полей зрения. Часто ретробульбарный неврит является первым симптомом заболевания. При офтальмологическом исследовании выявляются центральные скотомы, сужение полей зрения, преходящее снижение остроты зрения.
Симптомы нарушения функции тазовых органов. Наблюдаются в 26-53% случаев. Это один из первых и наиболее часто встречающихся симптомов при РС. Наиболее рано проявляются нарушения мочеиспускания по центральному типу, могут быть как учащения, так и задержка мочи, а также императивные позывы. На более поздних стадиях это, как правило, недержание мочи. У мужчин может быть снижение потенции, связанное с повреждением спинного мозга очагом демиелинизации.
Нейропсихологические симптомы. Имеют место в 65-95% случаев. Они могут включать в себя нарушение памяти, остроты мышления и всевозможные нарушения эмоционального характера. Особое внимание заслуживает депрессия с состояниями апатии и тревоги. Часто при РС отмечается эйфория, сочетаемая со снижением интеллекта. У женщин отмечаются истерические реакции, что является причиной несоответствия жалоб больной и объективной неврологической симптоматики.
Редкие клинические проявления
РС в детском возрасте
Возрастные границы РС в настоящее время подвергаются пересмотру. Встречаются сообщения о развитии заболевания как в пожилом, так и в старческом возрасте. Но более актуальна проблема заболевания в детском возрасте.
Описаны случаи развития РС в двухлетнем возрасте, а в материалах НИИ неврологии АМН отмечено самое раннее начало заболевания в возрасте 11-15 лет. Диагностика РС в детском возрасте еще более затруднительна из-за многообразия синдромологических вариантов и типов течения.
Современные методы диагностики РС
Полиморфизм РС сильно затрудняет раннюю диагностику. Число и диапазон ошибок остаются значительными. Важнейшие критерии диагностики:
Для обследования пациентов с подозрением на РС определен оптимальный диагностический алгоритм:
Патологические изменения при МРТ наиболее часто локализуются в перивентикулярной области. Редко очаги демиелинизации видны в стволе и мозжечке. Отчетливой связи между числом очагов демиелинизации и тяжестью заболевания не наблюдается.
Дифференциальный диагноз РС
В начальных стадиях РС следует дифференцировать с ВСД, невротическими расстройствами, синдромом Меньера, ретробульбарным невритом, опухолью головного и спинного мозга, мозжечка, рассеянным энцефаломиелитом, дегенеративными заболеваниями нервной системы. Спинальные формы РС могут проявляться аналогично опухолям спинного мозга. Но симптоматика РС в начальных стадиях характеризуется меньшей выраженностью парезов, чувствительных и тазовых расстройств. От болезни Штрюмпеля РС отличается наличием признаков поражения других отделов нервной системы.
Варианты течения и прогноз
Течение РС носит хронический характер. В большинстве клиник приняты следующие термины для обозначения периодов заболевания.
Если заболевают люди старше 40 лет, при этом болезнь носит ремитирующий характер с первой ремиссией не менее года и длительностью первого обострения не более трех месяцев, то можно говорить о благоприятном процессе заболевания. Все остальные случаи считаются неблагоприятными.
Лечение РС
Лечение РС складывается из мероприятий, направленных на борьбу с демиелинизацией ЦНС, и симптоматической терапии. К методам, направленным против демиелинизации, относят лечение обострений и хронически прогрессирующего заболевания. Некоторые виды терапии способны уменьшать частоту и выраженность рецидивов. Поскольку ни один из известных способов не вызывает ремиелинизацию, то главной задачей является замедление или стабилизация нарастания неврологического дефекта.
Препаратом выбора при лечении РС остаются кортикостероиды и препараты АКТГ. Полагают, что их назначение особенно показано во время острых эпизодов, частых рецидивов.
Эти средства призваны ограничить воспалительный процесс и степень разрушения миелина.
Одним из методов лечения РС является плазмоферез, обычно в сочетании с гормонотерапией. Наблюдается положительный эффект при лечении бетафероном. Он эффективен в основном при ремитирующей форме РС. Его назначают для уменьшения частоты обострений, а также для снижения скорости прогрессирования патологического процесса. Это говорит о том, что бетаферон не излечивает полностью, а лишь приостанавливает прогредиентное развитие заболевания.
Что касается эффективности биологических препаратов, то судить об этом трудно, так как нет объективных лабораторных маркеров для оценки активности демиелинизирующего процесса.
К симптоматической терапии РС относится лечение спастичности и флексорных спазмов. В этих случаях применяют миорелаксанты.
В период ремиссии назначается общеукрепляющая, ноотропная, сосудистая терапия, поощряется физическая нагрузка.
В целях профилактики больные должны избегать инъекций, интоксикации, переутомления, не рекомендуется смена климата, противопоказана гиперинсоляция. Вопрос о беременности и родах обсуждаем, хотя чаще в литературе встречаются данные об обострении заболевания в этот период.
Клинический случай
 |
| Рисунок 2. Компьютерная томограмма головного мозга: выявлены характерные для рассеянного склероза изменения |
Женщина, 32 года, предъявляла жалобы на преходящую слабость в левой руке и ноге в течение года. Этот симптом почти полностью исчез за два месяца до госпитализации, но за последнюю неделю перед госпитализацией левая нога настолько ослабла, что больная часто спотыкалась при ходьбе. В течение последних трех месяцев отмечалось периодическое недержание мочи. В возрасте 18 лет имел место эпизод диплопии, которая спонтанно регрессировала.
Неврологическое обследование выявило бледность височной половины диска левого зрительного нерва, слабость в левой руке при пожатии, повышение рефлексов на левых конечностях, отсутствие поверхностных брюшных рефлексов с обеих сторон, симптом Бабинского слева. Наблюдалась гемиплегическая походка. Миелография и исследование спинномозговой жидкости не выявили патологических изменений. Выявлены характерные изменения на КТ (рис. 2)
Таким образом, у больной был диагностирован рассеянный склероз.
Всегда ли очаги в головном мозге говорят о рассеянном склерозе
МРТ центральной нервной системы является методом выбора у пациентов с клиническими проявлениями рассеянного склероза, одобренным интернациональной группой экспертов в 2001 году. Диагноз рассеянного склероза основывается на подтверждении диссеминации заболевания в пространстве и времени, а также исключении прочих заболеваний, которые могут имитировать клинические и лабораторные проявления рассеянного склероза.
МР-критерии оценки рассеянного склероза основаны на обнаружении локальных очагов в ЦНС, которые имеют типичные для данного заболевания морфологию, тип распространения, эволюцию на Т2-ВИ, FLAIR, пре- и постконтрастных Т1-ВИ. Первые критерии, разработанные группой MAGNIMS в 2010 году, известны как критерии McDonald. С начала 2011 года, по мере появления новой информации из исследований, полученных в том числе и с использованием МР-сканеров с высокой (3.0 Тл и 7.0 Тл) напряженностью магнитного поля, возникла потребность в пересмотре некоторых пунктов критериев McDonald 2010 года. Результатом данной работы стало создание новой редакции критериев MAGNIMS от 2016 года.
ОСНОВНАЯ ЧАСТЬ
В соответствии с критериями McDonald 2010 года для рассеянного склероза, диссеминация в пространстве может быть определена при наличии, по меньшей мере, одного очага на Т2-ВИ в, как минимум, 2-х из 4-х локализаций:
Согласно данным MAGNIMS 2016, необходимо увеличение количества требуемых очагов в перивентрикулярном пространстве с 1 до 3-х, а также выделение дополнительной локализации – зрительного нерва.
Наличие единичного очага в перивентрикулярном пространстве не всегда отражает высокую вероятность наличия демиелинизирующего процесса, что подтверждается случайным обнаружением перивентрикулярных очагов у 30 % пациентов, обследуемых по поводу мигрени. Наличие 3-х или более перивентрикулярных очагов является наиболее точным пороговым значением. Однако следует помнить, что наличие единичного перивентрикулярного очага у детей (а также одного или более гипоинтенсивных на Т1-ВИ очагов) позволяет надежно дифференцировать рассеянный склероз от демиелинизирующих заболеваний с монофазным течением.
Очаги в зрительном нерве
20-31% пациентов с клинически изолированным синдромом дебютируют в виде неврита зрительного нерва. По сравнению с прочими клиническими проявлениями, взрослые пациенты с невритом зрительного нерва с большей вероятностью будут иметь монофазное Лучшие практики лучевой и инструментальной диагностики течение демиелинизирующего процесса. В то же время, наличие по крайней мере одного Т2-ВИ гиперинтенсивного очага головного мозга у детей с невритом зрительного нерва с высокой вероятностью соответствует проявлениям рассеянного склероза. Отсутствие очагов в мозге характерно для монофазного демиелинизирующего процесса.
Данные патологоанатомических исследований показали широкое вовлечение серого вещества в демиелинизирующий процесс при рассеянном склерозе. В то же время, множество кортикальных очагов остаются невидимыми при МР-исследованиях, по крайней мере 1.5 Тл и 3.0 Тл сканерах.
Так как интра-, лейко-, юкстакортикальные очаги не могут быть достоверно различимы на исследованиях, выполненных на большинстве МР-сканеров, для их обозначения группой экспертов принят термин «кортико-юкстакортикальные очаги». В соответствии с критериями McDonald 2010 года, диссеминация во времени может быть установлена на основании одного из пунктов:
Неконтрастируемые гипоинтенсивные очаги на Т1-ВИ («черные дыры») представляют собой хронические очаги выраженного аксонального повреждения. Критерии диссеминации во времени не изменились с 2010 года, и наличие неконтрастируемых «черных дыр» не является дополнительным критерием диссеминации во времени у взрослых пациентов с рассеянным склерозом. Наличие «черных дыр» является признаком, позволяющим дифференцировать рассеянный склероз и монофазный демиелинизирующий процесс у детей.
СИМПТОМНЫЕ ОЧАГИ
Решение о том, является ли выявленный очаг симптоматическим, зачастую принять очень сложно. Разделение очагов на симптомные/асимптомные достаточно просто произвести в стволе мозга, спинном мозге, но не в прочих локализациях. На основании этих сведений группа экспертов рекомендует не производить разделение на симптоматические/несимптоматические очаги.
ВИЗУАЛИЗАЦИЯ СПИННОГО МОЗГА
По данным критериев McDonald 2010 года, бессимптомные очаги в спинном мозге также могут вносить вклад в оценку диссеминации заболевания во времени и пространстве. На основании этих данных рекомендуется выполнять МРТ спинного мозга при отсутствии спинальной неврологической симптоматики для дополнения данных о диссеминации заболевания.
В случае, когда распространение очагов в головном мозге не удовлетворяет критериям диссеминации в пространстве, рекомендуется выполнение МРТ всего спинного мозга для выявления дополнительных очагов. При наличии спинальной симптоматики выполнение МРТ спинного мозга показано для исключения прочих (компрессия, опухоль, васкулит) причин. Значение МРТ спинного мозга в оценке диссеминации во времени при отсутствии неврологической симптоматики низкое.
В 2017 году европейской группой экспертов общества MAGNIMS были опубликованы новые рекомендации к диагностическим критериям рассеянного склероза по McDonald. Работа является результатом консенсуса, принятого на основании мнений экспертов и данных доказательной медицины. Ключевые изменения используемых ранее критериев в первую очередь касаются раздела «диссеминации в пространстве»:
25 % пациентов с клинически изолированными проявлениями заболевания дебютируют с неврита зрительного нерва
Обоснование: зачастую единичные перивентрикулярные очаги являются случайными находками при некоторых состояниях (например, при мигрени); наличие минимум 3-х (трех) очагов повышает диагностическую точность при клинических исследованиях
Обоснование: патологоанатомические исследования показали большой объем поражения серого вещества головного мозга при рассеянном склерозе. Новые техники МРТ имеют высокую чувствительность в отношении локализации очагов. Тем не менее, большинство кортикальных очагов остаются невидимыми на изображениях, полученных при помощи традиционных МР-сканерах с напряженностью поля 1.5 и 3.0 Тл.
Комментарий: так как при помощи традиционных МР-сканеров затруднительно дифференцировать кортикальные и юкстакортикальные очаги, подобные локализации принято объединить в общий термин «кортико-юкстакортикальные».
Обоснование: ранее по критериям McDonald 2010 симптомные очаги (например, очаг в спинном мозге у пациента с соответствующей очаговой неврологической симптоматикой) не включались в диагностические критерии; тем не менее, решить, относится ли очаг к симптомным, зачастую принять затруднительно. Диссеминация в пространстве Новые критерии MAGNIMS 2016 определяют диссеминацию в пространстве как вовлечение по меньшей мере 2 (двух) из 5 (пяти) указанных ниже локализаций в центральной нервной системе:
Диссеминация во времени может быть определена двумя путями:
Критерии 2017 года
На 34-м Конгрессе Европейского комитета по лечению и исследованиям в области рассеянного склероза (ECTRIMS 2018) проходившем в Берлине с 10 по 12 октября ученые из Испании, Великобритании и Нидерландов доложили о полученных новых результатах в диагностике рассеянного склероза (РС). Выяснилось, что использование критериев МакДональда 2017 г. привело к диагностике на 25% больше случаев РС у взрослых по сравнению с использованием критериев 2010 года.
Важно отметить, что использование критериев нового пересмотра часто приводило к более ранней диагностике РС без существенного риска постановки неправильного диагноза. Все докладчики отмечали, что обновлённые критерии МакДональда 2017 года действительно лучше работают на практике и являются более «чувствительными». Как и в предыдущих пересмотрах данных критериев, постановка диагноза РС требует сочетания клинических и радиологических признаков.
Наиболее значимые изменения, внесенные в пересмотр 2017 года:
Критерии
Постановка диагноза рассеянного склероза может быть выполнена при соблюдении любых их пяти нижеперечисленных групп критериев, в зависимости от количества клинических атак:
Диссеминация в пространстве
Диссеминация в пространстве требует наличия ≥1 T2-гиперинтенсивного очага (≥3 мм по длинной оси), симптоматических и/или асимптоматических, типичных для рассеянного склероза, в двух или более из следующих локализаций:
Примечательно, T2-гиперинтенсиные очаги зрительного нерва, присутствующие у пациентов с оптикомиелитом зрительного нерва, не могу использоваться в критериях МакДональда от 2017 года.
Диссеминация во времени
Диссеминация во времени может быть установлена одним из двух способов:
Первично прогрессирующий рассеянный склероз (PPMS)