венозная ангиома головного мозга левой височной доли
Кавернозная ангиома головного мозга
Кавернозные ангиомы (каверномы) чаще всего являются врожденными сосудистыми аномалиями, представленными единичными, значительно реже множественными полостями, разделенными внутри септами (перегородками) и заполненными кровью. Кровенаполнение каверном осуществляется из мелких артериол и капилляров, а отток крови через венулы такого же порядка. В связи с мелким калибром питающих сосудов давление крови в каверномах невысокое, поэтому дренирующие вены не гипертрофируются и при СКТ/МРТ/Ангиографии не видны. Особенностью каверном является очень тонкая неполноценная сосудистая стенка, настолько тонкая, что клеточные элементы крови – эритроциты, «пропотевают» через нее и оседают в прилежащем мозговом веществе. Этот процесс носит название «диапедезное кровоизлияние». Продукты естественного распада гемоглобина (гемосидерин), содержащегося в эритроцитах, образуют вокруг каверномы зону хронических, специфических и очень узнаваемых на МРТ изменений.
Локализоваться каверномы могут в любой части мозга, преимущественно в больших полушариях, а также в стволе мозга, мозжечке, подкорковых узлах, в мозолистом теле и в боковых желудочках. Примерно в 30-40% случаев кавернозные ангиомы сочетаются с другим видом сосудистых мальформаций – венозными ангиомами. Венозные ангиомы представляют из себя аномалию развития венозных сосудов в виде «пучка» мелких вен («голова Горгоны») собирающихся в одну крупную дренажную вену.
Частота выявляемости кавернозных ангиом составляет несколько случаев на миллион населения.
Чем опасно наличие кавернозной ангиомы?
Каверномы могут всю жизнь протекать бессимптомно. Однако у ряда больных клинические проявления могут быть двух типов, как по отдельности, так и в сочетании:
Таким образом, каверномы крайне редко несут угрозу жизни пациента, но могут оказывать заметное влияние на качество жизни
Как диагностировать каверному?
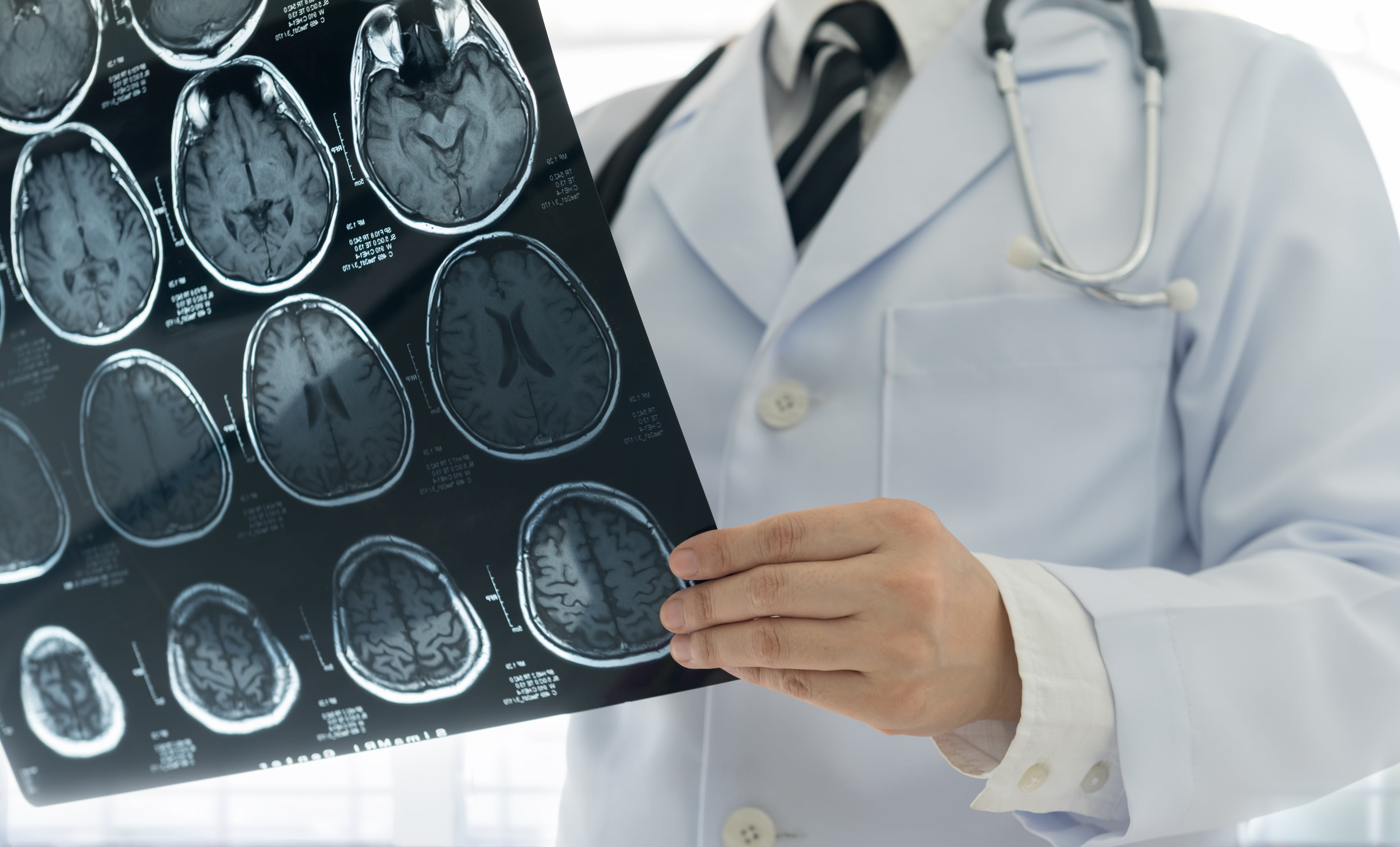
Магнитно-резонансная томография (МРТ) является наиболее информативным методом диагностики каверном. В режимах сканирования Т1 и Т2 может быть видна полость, окруженная черным ободком гемосидерина, с признаками острых и подострых кровоизлияний. Наиболее чувствительным является режим Т2* («Т2 со звездой»), позволяющий диагностировать даже мелкие (1-2 мм) каверномы, не видимые в других режимах сканирования
Ангиография неинформативна в диагностике каверном
Как избавиться от каверномы?
В случае формирования эписиндрома и/или при перенесенном кровоизлиянии возможно два метода лечения:
Хирургическое удаление каверномы является высокоэффективным методом, позволяющим раз и навсегда избавить больного от риска повторных кровоизлияний. Хирургия также эффективна при наличии у пациента эпиприступов, однако эффективность ее снижается в случае длительного анамнеза эписиндрома
Радиохирургия проводится по тому же принципу, что и для артерио-венозных мальформаций – чем выше доза, тем лучше эффект. Поэтому, лучше всего поддаются лечению каверномы до 1 см в диаметре, когда возможно безопасное применение максимально допустимых доз облучения. Морфологические изменения при этом аналогичны таковым в артерио-венозных мальформациях – стенки каверномы и устья питающих сосудов подвергаются гиалинозу, в результате чего кровоток снижается, прекращаются диапедезные кровоизлияния, на 50-70% снижается риск повторных спонтанных внутримозговых кровоизлияний. Эпиприступы также становятся реже или полностью проходят, но как и в ситуации с хирургией, чем дольше анамнез болезни, тем меньше вероятность полного излечения от них
Общепринятая тактика при бессимптомных, случайно выявленных каверномах – наблюдение.
Надо ли облучать множественные каверномы?
Как и в случае с одиночными каверномами, радиохирургическое лечение проводится только на тот очаг, который проявляется клинически – кровоизлиянием или эпиприступами
Что делать с венозной ангиомой?
Какой метод лечения каверномы лучше?
С точки зрения профилактики повторных кровоизлияний, эффективность хирургического лечения выше. Однако, при локализации каверном в функционально важных или труднодоступных зонах мозга (например, в подкорковых ядрах, стволе мозга) хирургия сама по себе имеет высокие риски остаточного неврологического дефицита, а радиохирургия позволяет в значительной степени избежать данных осложнений. Поэтому решение об оптимальном методе воздействия принимается индивидуально, с учетом всех возможных факторов, в т.ч. и с учетом информированного выбора самого пациента
Венозная ангиома головного мозга
Содержание Скрыть
Ангиома головного мозга представляет собой доброкачественное образование, сформировавшееся в мозге из кровеносных сосудов. Патологические изменения, которые приводят к опухоли, происходят в конкретном участке сосудов из-за расширения их просвета. Несмотря на то что образование имеет доброкачественный характер, ангиома может спровоцировать развитие серьезных и опасных для здоровья человека осложнений.
Что такое венозная ангиома головного мозга
Заболевание не носит агрессивный характер, но его наличие не стоит игнорировать. Переплетения кровеносных сосудов представляют собой сросшиеся клубки, которые с течением времени расширяются, провоцируя развитие воспалительных процессов в головном мозге.
Чем больше поражается головной мозг, тем больший риск для здоровья вызывает наличие образования. Эта патология опасна для организма из-за быстрого разрастания ангиомы, которая, затрагивая ткани близлежащих органов, приводит к нарушениям в работе всего организма.
Именно головной мозг отвечает за качественное функционирование всех систем. Происходят его патологические изменения и при несвоевременном лечении разрушение. У больного с опухолью высокая опасность риска кровоизлияния в мозг, которое может привести к летальному исходу.
При первых симптомах болезни необходимо незамедлительно приступить к лечению. Терапия на ранних стадиях развития опухоли имеет благоприятный исход. При запущенной стадии заболевания медикаментозное и хирургическое вмешательство не дадут положительных результатов.
Венозная ангиома представляет собой расширенный венозный столб собранных в клубок сосудов. В зависимости от локализации образований заболевание подразделяется на несколько видов.
Ангиома лобной доли
Она отвечает за инициативность, правильное принятие решений, за ответственность и проявление интереса. Поэтому при локализации образования в этой области сильно меняется характер человека.
Он становится апатичным, происходит изменение самооценки, нарушается речь, появляется неадекватность в его поведении и поступках.
Человеку трудно логически размышлять, он часто совершает неосознанные поступки. Больной не может взять на себя ответственность, неспособен самостоятельно решать различные проблемы.
Понижается работоспособность, эмоциональное состояние нестабильное, со временем человека мучает депрессия. Больной при прикосновении не чувствует холода и тепла.
Ангиома мозжечка
При наличии опухоли в данной области головного мозга происходят функциональные нарушения в организме. У больного не согласованы движения мускулов, он не может выполнять плавные движения, поэтому все действия отличаются резкостью. У человека сильно замедленна двигательная способность, все действия совершаются в виде рывков.
Наблюдаются сбои в речи, есть серьезные проблемы при написании слов и предложений. Происходит нарушение дыхания, в результате чего возникают проблемы с дыхательной системой и скелетной мускулатурой.
Вылечить заболевание с использованием лекарственных препаратов невозможно. При такой форме ангиомы показано оперативное вмешательство.
Ангиома левой гемисферы
В работе мышц рук и ног наблюдается несогласованность. У больного нарушена речь, есть изменения в походке.
Полностью меняются вкусовые предпочтения. Снижается зрение, наблюдается нистагм глазодвигающих мышц.
Из-за нарушения кровотока человек подвержен эпилептическим припадкам, судорогам. При запущенной стадии заболевания может появиться частичный паралич.
Ангиома правой гемисферы
При данном виде заболевания у больного происходит нарушение движения. Оно становится замедленным и резким. Речь становится тягучей, изменяется стиль письма. Человека беспокоит тремор рук и ног.
Ангиома теменной доли
У больного нарушается координация движений, изменяются тактильные ощущения и болевой порог, могут ухудшиться речевые способности.
Причины
Причинами появления венозной ангиомы головного мозга являются:
Симптомы
Помимо отличий ангиом разного типа, существуют общие симптомы, которые характерны для всех видов венозной ангиомы головного мозга:
Диагностика
Для постановки точного анализа специалист проводит диагностические мероприятия.
Прежде всего назначают лабораторные исследования. Больной обязательно сдает общий и биохимический анализ крови, а также общий и биохимический анализ мочи.
При отклонении нормы далее пациенту назначают ультразвуковое исследование для подтверждения диагноза. Магнитно-резонансная томография позволит определить наличие образований, выявить место локализации, размер ангиомы.
Мы делаем медицинскую информацию понятной, доступной и актуальной.
Также возможно проведение компьютерной томографии, ангиографии или рентгена. Только после проведения всех диагностических процедур возможно назначение лечения.
Лечение
Лечение образования включает в себя прием лекарственных препаратов, применение средств народной медицины, а в запущенных случаях хирургическое вмешательство.
Самолечение опасно осложнениями!
Несмотря на то, что наши статьи основаны на проверенных источниках и прошли проверку практикующими врачами, одни и те же симптомы могут быть признаками различных заболеваний, а болезнь может протекать не по учебнику.
Плюсы от обращения к врачу:
Не пытайтесь лечиться самостоятельно — обратитесь к специалисту.
Медикаментозное лечение
Вылечить венозную ангиому приемом лекарственных средств невозможно. Данный вид терапии применяют только для облегчения состояния больного.
Лекарственную терапию назначают, если нет угрозы кровоизлияния. Для улучшения кровообращения показаны сосудистые препараты.
Важное место занимают седативные препараты.
Все препараты лишь облегчат состояние больного, но не будут способствовать выздоровлению. Доброкачественное образование можно удалить лишь хирургическим путем.
Хирургическое вмешательство
Существует несколько методов оперативного лечения заболевания.
При тяжелом течении заболевания проводят хирургическое удаление скопления сосудов. Пациенту в просвет вводят пластиковую спираль.
Если выбран метод склерозирования, с помощью специального катетера вводят специальное вещество, которое закупоривает просветы сосудистого пучка и способствует рубцеванию опухоли. Операция болезненная и длительная.
Возможно поверхностное воздействие на опухоль лучевого потока с применением гамма-ножа. С его помощью происходит закупорка сосудов. Образование перестает расти и развиваться, не представляя в дальнейшем опасности для жизни и здоровья человека.
В скопление сосудов могут вводить жидкий эмболизит, который легко проникает в мельчайшие полости и предотвращает рост ангиомы. С течением времени участок, на котором росла опухоль, заменяется соединительной тканью.
Диета
Большое значение в лечении заболевания играет диета. Больной из своего рациона питания должен исключить жирные и жареные блюда. Свести к минимуму употребление соли и сахара, кофе, шоколада и сдобы.
Венозная ангиома головного мозга левой височной доли
Симптомы и разновидности ангиомы головного мозга
Симптомы и разновидности ангиомы головного мозга
Распространение головных опухолей среди населения угрожающе растет с каждым годом. Это настораживает медиков всех стран. К данным патологиям относится ангиома или доброкачественная опухоль головного мозга. Состоит она преимущественно из клеток кровеносных и лимфатических сосудов, аномально переплетенных между собой.
Выглядит ангиома как слегка возвышенное новообразование темно-вишневого или синюшного цвета. Невзирая на то, что патология имеет доброкачественное происхождение, она считается весьма опасной и способной повреждать нервную систему. Среди пострадавших наиболее часто встречаются дети, преимущественно новорожденные девочки.
Причины появления образования
Точные причины возникновения ангиомы головного мозга пока еще не известны, но специалисты выделяют основные факторы-провокаторы, способствующие ее развитию:
Новорожденные чаще страдают от нарушений кровотока из-за того, что их система кровообращения еще не совершенна.
Ангиома мозга формируется при делении здоровых сосудов головного мозга на мелкие артерии и капилляры, образующие одну сплошную вену. В итоге аномально сформировавшаяся вена нарушает кровообращение, забирая кровь у неповрежденных вен и артерий. Таким образом, ткани мозга недополучают питательные вещества, что негативно сказывается на их функционировании. 95% случаев заболевания носит врожденный характер и только 5% – приобретенный.
Симптомы
Сосудистое образование может ничем не проявляться на начальных стадиях. Симптомы замечаются, когда ангиома головного мозга вырастает до больших размеров и начинает сдавливать близлежащие ткани. В запущенных случаях она может разорваться, что влечет за собой опасные осложнения в виде кровоизлияния.
Первыми тревожными проявлениями болезни сосудов являются:
Развиваясь, в дальнейшем заболевание вызывает другие симптомы, в основном неврологические:
Возможно развитие эпилептических приступов генерализированного типа.
Разновидности
Ангиомы разделяют на:.
Пациент может дожить до старости и не знать, что такое ангиома головного мозга, если она носит венозный характер. Лишь изредка он будет испытывать головные боли и головокружения, которые легко спишет на переутомление или перенапряжение. В таких случаях разрывы и кровоизлияния бывают редко.
Кавернозное новообразование является опасным. Стенки сосудов так истощаются и ослабевают, что избежать их разрыва практически невозможно. По статистике практически каждый третий больной на определенной стадии данной ангиомы сталкивается с ее разрывом и мозговым кровоизлиянием.
Также специалисты разделяют ангиомы в зависимости от места их расположения. Новообразование может быть выявлено в:
Как диагностируют
В начале болезни врач терапевт может направить пациента на диагностику по поводу других проблем и выявить патологию случайно. Если симптомы проявляются ярко, то для обнаружения новообразования может применяться:
При подозрении на кровоизлияние проводят спинномозговую пункцию.
Лечение
Встречаются случаи, когда ангиома рассасывается самостоятельно. Но зачастую приходится прибегать к радикальным методам лечения, так как другие методы являются неэффективными. Например, медикаменты могут помочь снять болезненные симптомы, но распутать сосудистый клубок они не в силах. Для этого пациентам назначают обезболивающие, гипотензивные, успокаивающие лекарства.
Операцию не проводят при диагностике опухоли небольшого размера, которая не угрожает жизни человека, а также людям с венозной ангиомой, характеризующейся низким риском разрыва сосудистого сплетения.
При крупном размере опухоли и стремительном ее росте проводится:
Выбор того или иного способа операции зависит от клинических проявлений, места расположения, размеров опухоли, возраста, общего состояния пациента. Современные специалисты стараются применять малоинвазивные методы лечения, так как они минимально травмируют окружающие здоровые ткани и существенно сокращают период реабилитации. Радиохирургические методы с использованием Гамма ножа или Кибер ножа уничтожают патологию путем воздействия на нее радиоволновыми пучками излучения.
Профилактика
Так как причины заболевания до сих пор неизвестны, то и особенных профилактических мероприятий не существует. Пациентам с диагнозом «ангиома мозга» рекомендуется:
Прогнозы
Если своевременно не выявить патологию, она может спровоцировать серьезные осложнения:
При венозной ангиоме врачи дают благоприятные прогнозы, но и здесь успешность лечения зависит от некоторых факторов:
При своевременном выявлении болезни и грамотно проведенном лечении пострадавший может надеяться на благоприятный исход. Послеоперационная реабилитация занимает несколько месяцев, после чего человек может вернуться к полноценной жизни.
Термин «доброкачественная опухоль» не означает «безопасная». Любое новообразование в голове несет потенциальную угрозу для здоровья. Поэтому необходимо обращать внимание на любые тревожные признаки расстройства и следить за своим состоянием. Чем раньше будет проведена операция, тем больше у пострадавшего шансов избежать тяжелых последствий.
КАВЕРНОМЫ (КАВЕРНОЗНЫЕ МАЛЬФОРМАЦИИ)

Одним из направлений работы института по лечению сосудистой патологии ЦНС является лечение больных с каверномами. Эти образования относятся к группе сосудистых мальформаций, в которую входят также АВМ, телеангиоэктазии и венозные ангиомы. Среди клинически проявившихся мальформаций разного типа каверномы (кавернозные ангиомы) составляют около 30%, занимая второе место после АВМ.
Удаление каверномы. Интраоперационное фото
Макроскопически каверномы представляют собой образования с бугристой поверхностью, синюшного цвета, состоящие из полостей, заполненных кровью (каверн). Каверномы имеют, как правило, округлую форму, и достаточно четко отграничены от окружающей ткани. Каверны могут плотно прилегать друг к другу, либо легко отделяться от основного конгломерата. Размеры кавернозных полостей и их соотношение со стромой могут быть различными. Некоторые образования состоят преимущественно из каверн с тонкими, быстро разрушающимися стенками, другие — из тромбированных полостей и соединительной ткани. Ткани, окружающие каверному, чаще всего грубо изменены. Типична желтая окраска мозгового вещества и мозговых оболочек, свидетельствующая о перенесенных кровоизлияниях. Этот признак помогает обнаружить каверному в ходе хирургического вмешательства. На операции в веществе мозга на границе с каверномой можно видеть множество мелких артериальных сосудов. Тем не менее, явные признаки шунтирования крови отсутствуют, хотя доказательств того, что кавернозные полости полностью изолированы от кровеносной системы мозга, не существует. Вблизи каверномы нередко располагаются одна, реже несколько крупных вен, которые иногда имеют вид типичной венозной ангиомы. При гистологическом исследовании каверномы представляют собой тонкостенные полости неправильной формы, стенки которых образованы эндотелием. Полости могут плотно прилежать друг к другу, либо быть разделены коллагеновыми волокнами или фиброзной тканью. Каверны могут быть заполнены жидкой кровью либо тромбированы. В ткани каверномы могут быть обнаружены участки кальцификации и гиалиноза. Частым признаком является наличие в строме образования признаков повторных кровоизлияний в виде остатков гематом различной давности, а также фрагментов капсулы, типичной для хронической гематомы. Иногда встречается сочетание каверном с другими сосудистыми мальформациями — АВМ и телеангиоэктазиями. Практически облигатным признаком каверном является присутствие отложений гемосидерина в прилежащем мозговом веществе. Мелкие сосуды в окружающих тканях представляют собой нормально сформированные артериолы и капилляры, а видимые в ходе операций вены имеют нормальное строение.
Кавернома спинного мозга на уровне Th2
Каверномы могут оставаться бессимптомными на протяжении всей жизни человека, поэтому составить представление о распространенности патологии достаточно сложно. Согласно немногочисленным исследованиям, каверномы встречаются у 0,3%–0,5% населения. Оценить, какая часть этих каверном проявляется клинически, не представляется возможным, так как подобные исследования отсутствуют. Тем не менее, можно с уверенностью говорить о том, что подавляющее число каверном остаются бессимптомными. Каверномы встречаются в виде двух основных форм — спорадической и наследственной. До недавнего времени считалось, что спорадическая форма заболевания является наиболее частой. Исследования последних лет показали, что соотношение спорадических и семейных каверном зависит от качества обследования родственников больных с клинически проявившейся патологией — чем шире охват обследуемых, тем выше процент наследственных форм. По некоторым данным, частота наследственных форм достигает 50%. Каверномы ЦНС могут проявиться клинически в любом возрасте — от младенческого до преклонного. Среди обследованных в институте в двух случаях первые симптомы заболевания появились с первых недель жизни, а у нескольких больных — в возрасте старше 60 лет. Наиболее типично развитие болезни в возрасте 20–40 лет. По нашим данным, при наследственной форме патологии первые признаки заболевания появляются в детском возрасте чаще, чем при спорадических каверномах. Соотношение мужчин и женщин среди больных с каверномами примерно одинаково.
Множественные каверномы у больного
с семейной формой заболевания
Каверномы могут быть спорадическими и наследственными. Этиопатогенез заболевания наиболее хорошо изучен для наследственной формы патологии. К настоящему времени доказан аутосомно-доминантный тип наследования и установлены три гена, мутации которых приводят к образованию каверном: CCM1/Krit1 (локус7q21. 2), ССМ2/GC4607 (локус 7q13-15), ССМ3/PDCD10 (локус q25.2-q27). Исследования по расшифровке молекулярных механизмов реализации этих генов показали, что образование каверном связано с нарушением формирования эндотелиальных клеток. Считается, что кодируемые тремя генами протеины работают в едином сложном комплексе. Этиология спорадических каверном остается неясной. Доказано, что некоторые каверномы могут быть радиоиндуцированными. Существует также иммунно-воспалительная теория генеза заболевания. Основным механизмом развития любых клинических симптомов у больных с каверномами являются однократные или повторные макро- или микрокровоизлияния. Критерии диагноза «кровоизлияние из каверномы» остаются предметом дискуссии. Важность этого вопроса обусловлена тем, что частота кровоизлияний является одним из основных факторов при определении показаний к хирургическому вмешательству, а также при оценке эффективности различных методов лечения, в особенности, радиохирургического. В зависимости от используемых критериев, частота кровоизлияний варьирует в широких пределах — от 20% до 55%. По разным данным, частота кровоизлияний составляет от 0,1% до 2,7% на одну каверному в год.

МРТ-трактография у больного с
глубинно расположенной каверномой
Самым точным методом инструментальной диагностики каверном является МРТ, обладающая в отношении данной патологии 100% чувствительностью и 95% специфичностью. Наибольшей чувствительностью, особенно в отношении мелких каверном, обладают режимы, взвешенные по неоднородности магнитного поля. Широкое использование подобных режимов привело к существенному увеличению числа диагностированных случаев с множественными каверномами. В то же время, вопрос о гистологической природе так называемых каверном IV типа до настоящего времени остается спорным. Не исключено, что они представляют собой телеангиоэктазии. Функциональная МРТ может быть использована при предоперационном обследовании больных с образованиями, расположенными в функционально значимых участках коры, но применение метода значительно ограничено из-за артефактов, связанных с присутствием гемисидерина в окружающей ткани. Трактография может быть использована при планировании удаления глубинных каверном и при расчете дозы облучения в стереотаксической радиохирургии. Информативность ангиографии в диагностике каверном была и остается минимальной. Метод может быть использован для дифференциального диагноза каверномы с АВМ и периферической аневризмой. Компьютерная томография внесла принципиальные изменения в диагностику каверном, так как позволила обнаружить не выявляемые при ангиографии мальформации. В то же время, по данным КТ редко удается однозначно поставить диагноз. В настоящее время КТ может быть использована как быстрый метод диагностики кровоизлияния из каверномы при невозможности проведения МРТ.
Удаление каверномы — признанный эффективный метод лечения заболевания. В то же время, определение показаний к операции является сложной задачей. В первую очередь это связано с тем, что заболевание имеет в целом доброкачественное течение. Подавляющее большинство больных в момент обращения не имеют объективных симптомов поражения ЦНС, а случаи стойкой инвалидности отмечены главным образом при повторных кровоизлияниях из каверном глубинных структур и ствола мозга, труднодоступных для операции. С другой стороны, прогнозирование течения заболевания в каждом конкретном случае невозможно, а успешно выполненная операция может навсегда избавить больного от рисков, связанных с заболеванием. Основными критериями в определении показаний к операции мы считаем локализацию каверномы и клиническое течение болезни. Исходя их этих факторов, операция показана в следующих случаях:
каверномы поверхностного расположения вне функционально значимых зон, проявившиеся кровоизлиянием или эпилептическими припадками;
корковые и субкортикальные каверномы, расположенные в функционально значимых зонах, глубинные каверномы больших полушарий, каверномы ствола мозга, каверномы медиальных отделов полушарий мозжечка, проявившиеся повторными кровоизлияниями с формированием стойких неврологических нарушений или тяжелого эпилептического синдрома.
Помимо названных критериев, существует целый ряд условий, определяющих показания к операции: размер каверномы, давность кровоизлияния, возраст больного, сопутствующие заболевания и др. В любом случае показания к удалению каверномы относительны, поэтому необходимым условием принятия решения является информированность больного о характере заболевания и вариантах его течения, целях операции и ее возможных исходах. При труднодоступных каверномах возможно радиохирургическое лечение, хотя сведения о его эффективности противоречивы. При применении этого метода больного необходимо информировать о риске развития осложнений.
Планирование доступа и проведение хирургического вмешательства при удалении каверном больших полушарий в целом соответствуют общим принципам, используемым в хирургии объемных образований головного мозга. В случае поверхностной субкортикальной локализации, поиск мальформации значительно облегчает наличие постгеморрагических изменений поверхностной коры и оболочек мозга. Кавернома, как правило, отчетливо отграничена от мозгового вещества, что упрощает ее выделение. В случае локализации каверномы вне функционально важных зон выделение мальформации по зоне перифокальных изменений и ее удаление одним блоком значительно облегчают и ускоряют операцию. Для улучшения исходов лечения эпилепсии в ряде случаев также используется методика иссечения макроскопически измененного продуктами распада крови мозгового вещества вокруг каверномы, хотя сведения об эффективности этой методики противоречивы.Операции по удалению каверном, расположенных в функционально значимых корковых и субкортикальных отделах мозга, а также в глубинных структурах больших полушарий, имеют ряд особенностей. В случае кровоизлияния из каверномы такой локализации следует продолжать наблюдение за больным в течение 2–3 недель. Отсутствие регресса очаговых симптомов за этот период служит дополнительным обоснованием для хирургического вмешательства. При принятии решения об операции не следует дожидаться рассасывания гематомы, так как вследствие процессов организации и глиоза операция становится более травматичной. Внутренняя декомпрессия каверномы путем эвакуации гематомы является необходимым этапом при удалении каверном из функционально значимых зон, так как позволяет уменьшить операционную травму. Резекция перифокальных постгеморрагических изменений нецелесообразна.
Удаление небольшой каверномы с
использованием нейронавигации
Для улучшения исходов удаления каверном используются различные инструментальные интраоперационные вспомогательные методики. При отсутствии четких анатомических ориентиров целесообразно применение методов интраоперационной навигации. Ультразвуковое сканирование в большинстве случаев позволяет визуализировать каверному и спланировать траекторию доступа. Значительным достоинством метода является предоставление информации в реальном времени. Ультразвуковая визуализация каверном может быть сложной при небольших размерах образований. Безрамочная нейронавигация по данным предоперационной МРТ позволяет максимально точно планировать доступ и краниотомию необходимого (минимально возможного для данной ситуации) размера. Методику целесообразно использовать для поиска небольших каверном. Стимуляцию моторной зоны с оценкой двигательной реакции и М-ответов следует использовать во всех случаях возможного интраоперационного повреждения моторной коры или пирамидных путей. Методика позволяет спланировать максимально щадящий доступ к каверноме и оценить возможность иссечения зоны перифокальных изменений мозгового вещества. Интраоперационное использование ЭКоГ для оценки необходимости иссечения отдаленных очагов эпилептиформной активности целесообразно у больных с длительным анамнезом эпилепсии и фармакорезистентными приступами. В случае эпилептического поражения медиальных височных структур высокую эффективность показала методика амигдалогиппокампэктомии под контролем ЭКоГ.
При любой локализации каверномы следует стремиться к полному удалению мальформации в связи с высокой частотой повторных кровоизлияний из частично удаленных каверном. Необходимо сохранять обнаруженные в непосредственной близости от каверном венозные ангиомы, так как их иссечение сопряжено с развитием нарушений венозного оттока от прилежащего к каверноме мозгового вещества.
В большинстве случаев каверномы, даже очень больших размеров, удается удалить полностью, а исходы операций, как правило, благоприятны: у большинства больных неврологических расстройств не возникает. У больных с эпилептическими припадками в улучшение отмечается в 75% случаев, а в 62% случаев приступы после удаления каверномы не повторяются. Риск развития послеоперационных неврологических осложнений зависит большей частью от локализации образования. Частота развития дефектов при каверномах, расположенных в функционально не значимых отделах больших полушарий, составляет 3%. При кортикальных и субкортикальных каверномах функционально значимых областей эта цифра увеличивается до 11%. Риск появления или усугубления неврологического дефицита в случае удаления каверном глубинной локализации достигает 50%. Необходимо отметить, что возникающий после операции неврологический дефект часто имеет обратимый характер. Послеоперационная летальность составляет 0,5%.
Лечение кавернозных ангиом ствола мозга имеет ряд особенностей, обосновывающих выделение этой патологии в самостоятельную группу. Прежде всего, анатомия и функциональная значимость ствола делает хирургические вмешательства в этой области исключительно сложными. Вследствие компактного расположения большого числа разнообразных, в том числе, жизненно важных образований в стволе мозга, любые, даже минимальные кровоизлияния из каверном ствола вызывают неврологические расстройства, что отличает течение заболевания от клинических проявлений при каверномах больших полушарий. Небольшие размеры каверном ствола нередко затрудняют гистологическую верификацию патологии, в связи с чем природа заболевания чаще, чем при каверномах другой локализации, остается нераспознанной.По данным МРТ и операций, можно выделить три варианта патологических образований, объединяемых общим названием «каверномы ствола»:— подострые и хронические гематомы, при удалении которых лишь в 15% случаев удается верифицировать кавернозную ткань. Нельзя исключить, что в основе этих гематом лежат отличные от каверном мальформации, возможно, телеангиоэктазии;— типичные каверномы в сочетании с острой, подострой или хронической гематомой;— типичные каверномы, имеющие гетерогенную структуру и окруженные кольцом гемосидерина, без признаков кровоизлияния.В клиническом течении каверном ствола выделяют два основных варианта. Инсультоподобный вариант характеризуется острым развитием выраженных стволовых симптомов, часто на фоне интенсивной головной боли. Этот вариант встречается, как правило, при гематомах ствола без МРТ признаков каверномы. Псевдотуморозный вариант характеризуется медленным нарастанием стволовой симптоматики, продолжающимся иногда до нескольких месяцев. Такое течение характерно для больных с типичной МРТ картиной каверном. При обоих вариантах течения клинические симптомы постепенно стабилизируются, а в дальнейшем могут полностью или частично регрессировать. Анализ результатов хирургических вмешательств показал, что они четко зависят от типа выявленного образования. Так, при удалении подострых и хронических гематом ствола регресс симптомов наступал в 80% и 60% случаев соответственно. При удалении каверном с признаками кровоизлияния клинические исходы были менее удовлетворительными, а при удалении каверном без признаков кровоизлияния исходы в основном были неудовлетворительными. Выявление этих закономерностей легло в основу определения показаний к хирургическому вмешательству.
Основными показаниями для хирургического лечения каверном ствола являются наличие подострой или хронической гематомы, повторное кровоизлияние и неуклонно нарастающая симптоматика поражения ствола. При гематомах ствола оптимальный срок вмешательства — 2–4 недели с момента кровоизлияния и формирования гематомы. Консервативное введение следует предпочесть в тех случаях, когда неврологическая симптоматика к моменту обращения существенно регрессировала, а также при небольшом объеме гематомы (менее 3 мл), при глубинном расположении мальформаций и, соответственно, высоком риске нарастания симптомов после операции.
 |
| Удаление каверномы ствола |
Выбор хирургического доступа всегда основывается на тщательном изучении топографии образования по данным МРТ. Удаление гематомы и/или каверномы производится со стороны ее наиболее близкого прилежания к поверхности ствола мозга. Чаще других применяется срединная субокципитальная краниотомия с доступом через IV желудочек. Это связано с тем, что большая часть гематом и мальформаций располагается субэпендимарно, в области покрышки моста. Даже при больших гематомах, занимающих практически весь поперечник ствола, данный доступ является наиболее приемлемым, ввиду простоты его выполнения, и меньшей, по сравнению с другими доступами, травматичностью. При каверномах и гематомах, располагающихся в вентрально-латеральных отделах моста, с нашей точки зрения, наиболее оптимальными являются ретролабиринтный, пресигмовидный и субвисочный доступы, поскольку они обеспечивают более широкий угол обзора операционного поля и, соответственно, большую возможность радикального удаления мальформации и капсулы хронической гематомы. Удаление гематом и мальформаций среднего мозга возможно через субтенториальный супрацеребеллярный или субокципитальный транстенториальный доступы. Важным этапом операции является определение проекции расположения ядер ЧМН в дне ромбовидной ямки (картирование) с помощью регистрации моторных ответов. Информация о расположении основных ядерных структур ствола мозга позволяет хирургу манипулировать по возможности в стороне от этих образований. При операциях на стволе мозга не используются шпатели — хирург создает поле обзора инструментами, которыми он выполняет операцию — отсосом, пинцетом, ножницами и др. В ходе операции кавернозная ангиома разделяется на фрагменты и удаляется по частям. При хронических гематомах следует по возможности радикально удалить ее капсулу. При неполном удалении каверномы или капсулы хронической гематомы возможны повторные кровоизлияния. Чаще они происходят после удаления хронических гематом. Это связано с тем, что при недостаточной ревизии стенок гематомы в ней могут сохраняться фрагменты небольшой мальформации, явившейся причиной первого кровоизлияния. В последующем эта мальформация может трансформироваться в более крупную каверному.
Лекция академика А.Н. Коновалова «Каверномы ЦНС»